Lời mở đầu
|
Mức khuyến cáo |
Định nghĩa |
Giải thích |
|
|
Class I |
Bằng chừa và/hoặc đồng thuận chung rằng điều trị hoặc thủ thuật có lợi, hữu ích và hiệu quả |
Khuyến cáo hoặc chỉ định |
|
|
Class II Bằng chứng còn tranh cãi và/hoặc ý kiến khác nhau về hiệu quả của pp ĐT hoặc thủ thuật |
|||
|
Class IIa |
Bằng chứng/ý kiến nghiêng về hiệu quả/lợi ích của phương pháp nhiều hơn |
Nên được xem xét |
|
|
Class IIb |
Hiệu quả/lợi ích của phương pháp vẫn chưa được chứng minh rõ |
Có thể được xem xét |
|
|
Class III |
Các chứng cứ và đồng thuận chung rằng điều trị hoặc thủ thuật không hiệu quả hoặc đôi khi có thể gây hại |
Không được khuyến cáo |
|
|
Mức chứng cứ |
Định nghĩa |
|
A |
Dữ liệu từ nhiều thử nghiệm ngẫu nhiên hoặc các phân tích gộp |
|
B |
Dữ liệu từ một thử nghiệm ngẫu nhiên hoặc từ các nghiên cứu lớn không ngẫu nhiên |
|
C |
Ý kiến đồng thuận của các chuyên gia và/hoặc từ các nghiên cứu nhỏ, nghiên cứu hồi cứu, nghiên cứu sổ bộ |
Giới thiệu
Đây là bộ Hướng dẫn thứ ba do ESC phối hợp với EASD sản xuất, được thiết kế để cung cấp hướng dẫn về quản lý và phòng ngừa bệnh lý tim mạch (CVD) ở những người đã mắc bệnh hoặc có nguy cơ mắc bệnh đái tháo đường (ĐTĐ). Hướng dẫn gần đây về chủ đề này đã được xuất bản trên Tạp chí Tim mạch châu Âu năm 2013.
Việc đưa ra và công bố một số nghiên cứu về an toàn tim mạch cho phương pháp điều trị ĐTĐ type 2, cho kết quả mà đối với người quan sát thông thường, có vẻ vừa thú vị vừa Bối rối. Thú vị, bởi vì tất cả các nghiên cứu gần đây đã báo cáo về an toàn tim mạch, trong đó một số thử nghiệm lần đầu tiên cũng đã báo cáo bằng chứng rõ ràng về lợi ích tim mạch. Bối rối, bởi vì những thử nghiệm này tiếp tục bị cản trở bởi các tác dụng phụ khác nhau làm mờ đi sự rõ ràng của việc đưa ra quyết định. Đây là một trong những mục tiêu của Guideline để giúp người đọc hiểu hiểu rõ hướng dẫn này.
Theo những cách khác, và trên phạm vi toàn cầu, rất ít thay đổi. Tỷ lệ mắc bệnh ĐTĐ trên toàn thế giới tiếp tục gia tăng, tăng lên 10% dân số ở các quốc gia như Trung Quốc và Ấn Độ, hiện đang theo lối sống phương Tây. Trong năm 2017, 60 triệu người trưởng thành Châu Âu được cho là ĐTĐ – có một nửa bệnh nhân không được chẩn đoán – và ảnh hưởng của tình trạng này đối với sức khỏe tim mạch của cá nhân và con cái của họ tạo ra những thách thức về sức khỏe cộng đồng mà các cơ quan đang cố gắng giải quyết trên toàn cầu.
Những con số khổng lồ này dẫn đến dự đoán rằng > 600 triệu cá nhân sẽ phát triển mắc ĐTĐ type 2 trên toàn thế giới vào năm 2045, với một con số tương tự tiền ĐTĐ đang phát triển.1 Những con số này đặt ra những câu hỏi nghiêm trọng cho các nền kinh tế đang phát triển, trong đó những cá nhân hỗ trợ tăng trưởng kinh tế là những người có khả năng phát triển ĐTĐ type 2 và chết sớm vì bệnh lý. Nhận thức về các vấn đề cụ thể liên quan đến tuổi khởi phát, giới tính và chủng tộc, đặc biệt là ảnh hưởng của ĐTĐ type 2 ở phụ nữ – mặc dù vẫn còn nhiều việc phải làm. Cuối cùng, ảnh hưởng của lớn tuổi và bệnh đi kèm cho thấy sự cần thiết phải quản lý nguy cơ theo cách cá thể hóa, trao quyền cho bệnh nhân đóng vai trò chính trong việc kiểm soát tình trạng của mình.
Sự nhấn mạnh trong các Hướng dẫn này là cung cấp thông tin về phát triển cách phòng ngừa và quản lý các tác động của ĐTĐ đối với tim mạch. Mục tiêu của chúng tôi là tập trung chủ yếu vào các thông tin mới được cung cấp trong 5-6 năm vừa qua và để phát triển một tài liệu ngắn gọn, súc tích. Nhu cầu phân tích chi tiết hơn về các vấn đề cụ thể được thảo luận trong Hướng dẫn hiện tại có thể được đáp ứng bằng cách tham khảo rất nhiều Hướng dẫn chuyên môn từ các tổ chức như ESC và Hiệp hội Tiểu đường Hoa Kỳ (ADA).
Những điểm mới trong hướng dẫn 2019?
Bảng 3: Các điểm mới trong Hướng dẫn 2019?
|
2013 |
2019 |
|
|
Huyết áp mục tiêu |
||
|
HA mục tiêu |
HA mục tiêu được khuyến cáo cá thể hóa HATTh mục tiêu là 130 mmHg, nếu dung nạp được có thể đưa về 65t) mục tiêu HATTh là 130 – 139 mmHg, HATTr |
|
|
BN nguy cơ cao biến chứng mạch máu não hoặc BN ĐTĐ có thể xem xét đưa HATTh về |
||
|
Mỡ máu mục tiêu |
||
|
BN nguy cơ tim mạch cao, LDL-C mục tiêu Nguy cơ tim mạch rất cao, LDL-C mục tiêu |
BN ĐTĐ2 nguy cơ tim mạch trung bình, LDL-C mục tiêu BN ĐTĐ2 nguy cơ cao, LDL-C mục tiêu là Nguy cơ rất cao thì LDL-C mục tiêu |
|
|
Kháng kết tập tiểu cầu |
|
|
|
Aspirin phòng ngừa nguyên phát không được khuyến cáo cho ĐTĐ nguy cơ tim mạch thấp |
Aspirin (75 – 100 mg/ngày) để phòng ngừa nguyên phát được xem xét ở BN ĐTĐ nguy cơ tim mạch cao hoặc rất cao với điều kiện không có chống chỉ định rõ ràng |
|
|
Aspirin phòng ngừa nguyên phát không được khuyến cáo cho BN ĐTĐ nguy cơ tim mạch trung bình |
||
|
Điều trị hạ đường huyết |
||
|
Metformin là thuốc lựa chọn đầu tay |
Metformin được xem xét cho BN ĐTĐ2 không bệnh tim mạch, quá cân kèm nguy cơ tim mạch trung bình |
|
|
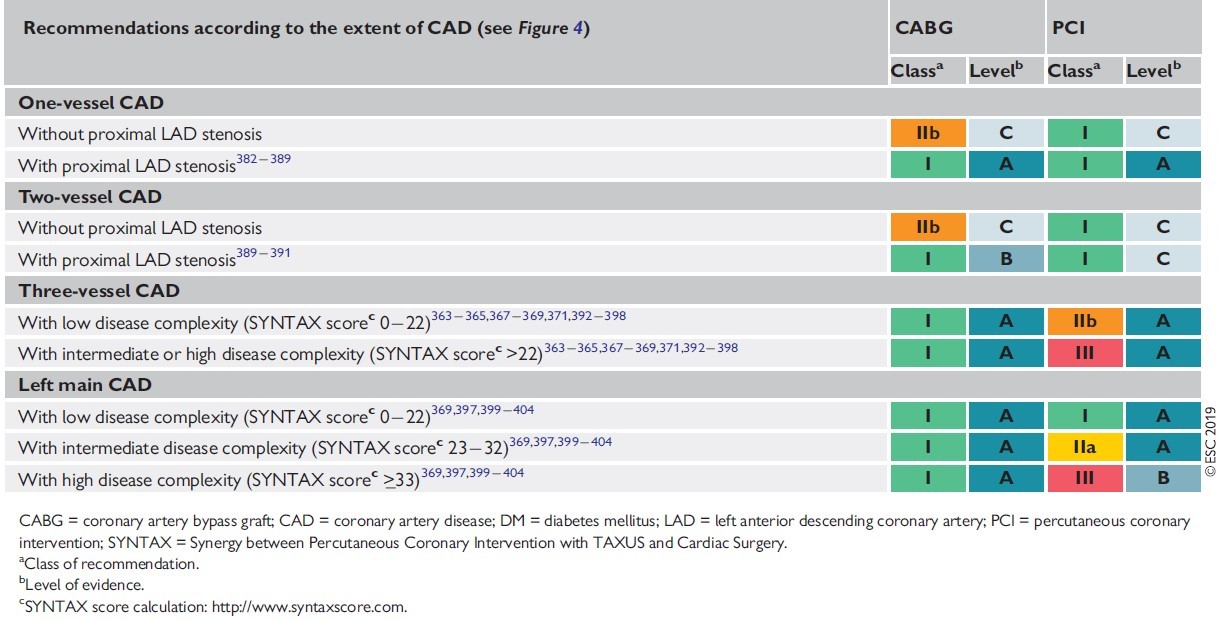
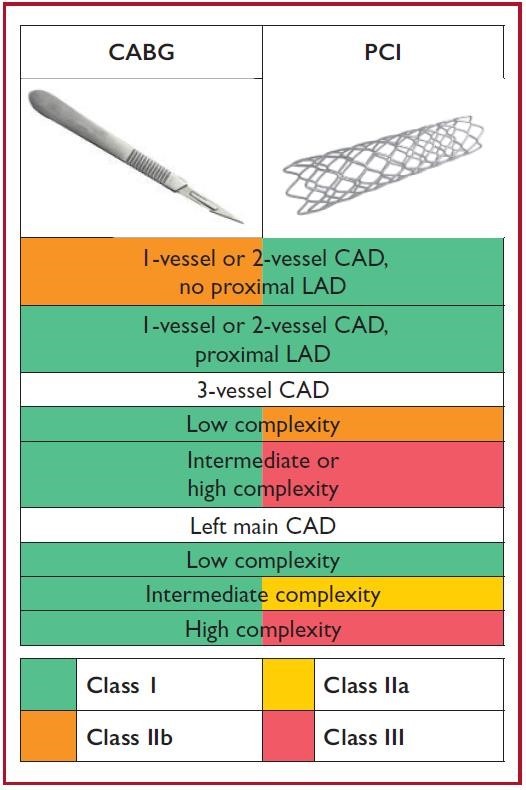
Tái thông mạch máu |
||
|
Stent phủ thuốc tốt hơn stent trần kim loại được khuyến cáo ở BN ĐTĐ |
Bn ĐTĐ về mặt kỹ thuật giống như bệnh nhân không ĐTĐ (xem 2018 ESC/EACTS(Hướng dẫn về tái tưới máu cơ tim) |
|
|
|
BMV 1 hoặc 2 nhánh không phải đoạn gần LAD |
|
|
PCI có thể thay thế cho CABG trên bệnh nhân ĐTĐ và BMV ít phức tạp (SYNTAX score ≤ 22) |
CABG |
PCI |
|
BMV 1 hoặc 2 nhánh, đoạn gần LAD |
||
|
CABG |
PCI |
|
|
Bệnh 3 nhánh mạch vành ít phức tạp |
||
|
CABG |
PCI |
|
|
Left main ít phức tạp |
||
|
CABG |
PCI |
|
|
CABG khuyến cáo cho BMV phức tạp (SYNTAX score >22) |
Bệnh mạch vành 3 nhánh độ phức tạp trung bình hoặc cao |
|
|
CABG |
PCI |
|
|
Left main độ phức tạp trung bình |
||
|
CABG |
PCI |
|
|
Độ phức tạp cao |
||
|
CABG |
PCI |
|
|
Điều trị rối loạn nhịp |
||
|
Kháng đông uống cho rung nhĩ (kịch phát hoặc kéo dài) |
||
|
Kháng VitK hoặc NOAC (vd. dabigatran,rivaroxaban, hoặc apixaban) |
Ưu tiên NOAC (vd. dabigatran, rivaroxaban, apixaban, hoặc edoxaban) |
|
Bảng 4: Các khuyến cáo mới trong Hướng dẫn 2019
|
Đánh giá nguy cơ tim mạch |
|
Đo ECG lúc nghỉ được khuyến cáo cho ĐTĐ kèm THA hoặc nghi ngờ có bệnh tim mạch |
|
SA động mạch cảnh hoặc đùi để phát hiện mảng xơ vữa nên được thực hiện |
|
Xem xét tầm soát bệnh mạch vành bằng CT mạch vành hoặc các test hình ảnh đánh giá chức năng khác |
|
Tính điểm vôi hóa động mạch vành cũng nên được xem xét |
|
Chỉ số ABI nên được xem xét để đánh giá nguy cơ |
|
SA mạch cảnh đo độ dày lớp intimamedia để đánh giá nguy cơ không được khuyến cáo |
|
Phòng ngừa bệnh tim mạch |
|
Thay đổi lối sống được khuyến cáo để làm chậm/ngăn ngừa tiền ĐTĐ thành ĐTĐ type 2 |
|
Kiểm soát đường huyết |
|
Tự theo dõi đường huyết được khuyến cáo để tối ưu hóa kiểm soát đường huyết |
|
Tránh không để hạ đường huyết |
|
Kiểm soát HA |
|
Thay đổi lối sống |
|
Ức chế hệ RAA tốt hơn chẹn beta/lợi tiểu trên BN tiền ĐTĐ |
|
Khuyến cáo khởi đầu bằng cách phối hợp ức chế hệ RAA với chẹn kênh Canxi/lợi tiểu thiazide/thiazidelike |
|
Khuyến cáo nên tự theo dõi HA tại nhà |
|
Holter HA 24h để đánh giá huyết áp, và điều chỉnh thuốc hạ áp |
|
Kiểm soát mỡ máu |
|
Bn nguy cơ rất cao, LDL-C vẫn cao kéo dài mặc dù đã kết hợp liều tối đa statin và ezetimibe, hoặc bệnh nhân không dung nạp được statins, ức chế PCSK9 được khuyến cáo |
|
Statins được xem xét cho ĐTĐ type 1 không triệu chứng và > 30 tuổi |
|
Statins không được khuyến cáo cho phụ nữ trong tuổi dự định sinh đẻ |
|
Thuốc kháng đông và kháng kết tập tiểu cầu |
|
|
Sử dụng kèm ức chế bơm proton cho bệnh nhân điều trị chống huyết khối MONO, DUAL, TRIPLE therapy nếu kèm nguy cơ cao xuất huyết tiêu hóa |
|
|
Có thể kéo dài DAPT quá 12 tháng nhưng ≤3 năm cho ĐTĐ nguy cơ rất cao nếu BN dung nạp DAPT mà không biến chứng xuất huyết nặng |
|
|
Điều trị hạ đường huyết |
|
|
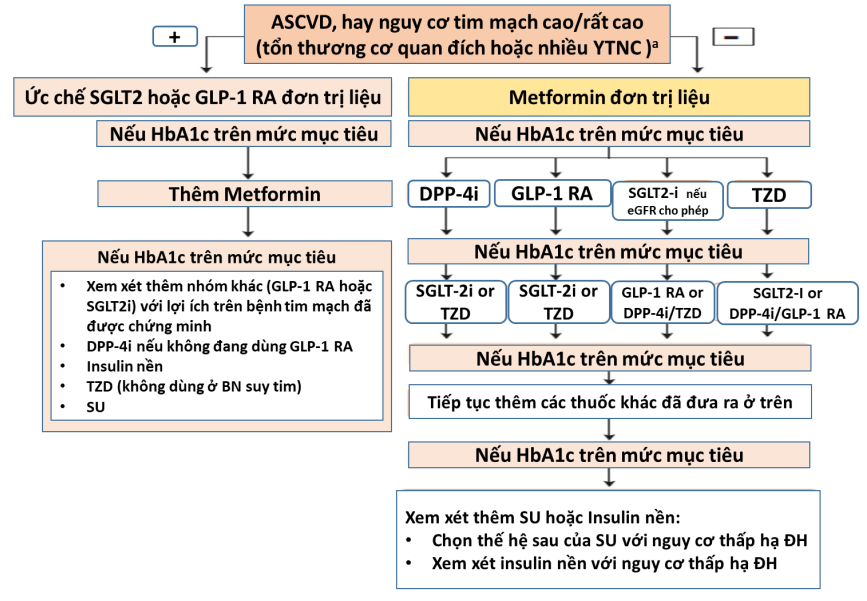
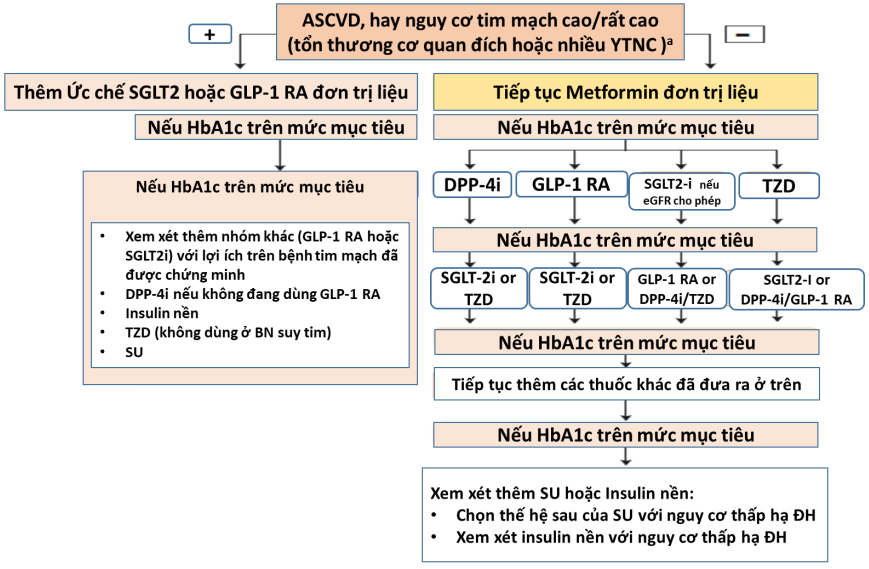
Empagliflozin, canagliflozin, hoặc dapagliflozin cho BN ĐTĐ2 có bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất cao để giảm biến cố tim mạch |
|
|
Empagliflozin cho BN ĐTĐ2 có bệnh tim mạch để giảm nguy cơ tử vong |
|
|
Liraglutide, semaglutide, hoặc dulaglutide cho BN ĐTĐ2 có bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất cao để giảm biến cố tim mạch |
|
|
Liraglutide cho BN ĐTĐ 2 có bệnh tim mạch hoặc nguy cơ tim mạch cao/rất cao để giảm nguy cơ tử vong |
|
|
Saxagliptin không được khuyến cao khi BN nguy cơ suy tim cao |
|
|
Tái thông mạch vành |
|
|
Tương tự như bệnh nhân không ĐTĐ |
|
|
Điều trị suy tim |
|
|
Dụng cụ ICD, CRT, hoặc CRT-D được khuyến cáo nếu có chỉ định |
|
|
Sacubitril/valsartan thay cho ACEIs được khuyến cáo cho suy tim EF giảm nếu vẫn còn triệu chứng mặc dù đã cho ACEIs, ức chế bêta và đối kháng aldosteron |
|
|
CABG được khuyến cao khi suy tim mà có bệnh mạch vành 2 hoặc 3 nhánh |
|
|
Ivabradine được xem xét khi BN nhịp xoang, nhịp tim lúc nghỉ ≥70 l/ph nếu vẫn còn triệu chứng mặc dù đã điều trị đầy đủ các thuốc khác |
|
|
Aliskiren không được khuyến cáo |
|
|
Điều trị ĐTĐ để giảm nguy cơ suy tim |
|
|
Ức chế SGLT2 (empagliflozin, canagliflozin, hoặc dapagliflozin) để giảm nguy cơ nhập viện do suy tim |
|
|
Metformin được khuyến cáo nếu ĐTĐ kèm suy tim mà eGFR >30 mL/min/1.73 m2 |
|
|
GLP1-RAs và DPP4 inhibitors sitagliptin và linagliptin có tác động trung tính trên nguy cơ suy tim nên có thể được xem xét cho BN suy tim |
|
|
Insulin có thể được xem xét |
|
|
Ức chế DPP4 saxagliptin không được khuyến cao cho BN suy tim |
|
|
Thiazolidinediones (pioglitazone hoặc rosiglitazone) không khuyến cáo cho BN suy tim |
|
|
Điều trị rối loạn nhịp |
|
|
Nên xem xét nỗ lực chẩn đoán bất thường cấu trúc tim khi BN ĐTĐ kèm ngoại tâm thu thất thường xuyên |
|
|
Nên tránh hạ đường huyết vì có thể gây khởi kích rối loạn nhịp |
|
|
Chẩn đoán và điều trị bệnh mạch máu ngoại biên |
|
|
Rivaroxaban 2.5 mg hai lần.ngày + aspirin 100 mg một lần.ngày được xem xét cho BN ĐTĐ kèm bệnh động mạch chi dưới có triệu chứng |
|
|
Điều trị bệnh thận mạn |
|
|
Ức chế SGLT2 được khuyến cáo để làm giảm tiến triển bệnh thận do ĐTĐ |
|
Bảng 5: Các khái niệm sửa đổi trong Hướng dẫn 2019
|
Đánh giá nguy cơ ĐTĐ và tiền ĐTĐ |
|
Phân loại nguy cơ tim mạch (vừa đến rất cao) dựa theo Hướng dẫn ESC 2016 về phòng ngừa bệnh lý tim mạch trong thực hành lâm sàng đối với tình huống ĐTĐ |
|
Lối sống |
|
Tiêu thụ rượu bia mức độ vừa không nên được khuyến khích như là bảo vệ chống lại bệnh tim mạch |
|
Kiểm soát huyết áp |
|
Khuyến cáo chi tiết cho cá thể hóa mục tiêu huyết áp đã được đưa ra |
|
Điều trị hạ đường huyết (mẫu đã thay đổi sau các nghiên cứu về dự hậu tim mạch gần đây) |
|
Thời điểm ban đầu, có bằng chứng từ các nghiên cứu về dự hậu tim mạch chỉ ra lợi ích trên tim mạch từ việc sử dụng ức chế SGLT2 và đồng vận thụ thể GLP1 ở BN có bệnh lý tim mạch, hoặc nguy cơ tim mạch cao/hoặc rất cao |
|
Tái tưới máu |
|
Khuyến cáo đã được mở rộng sau khi có thêm các nghiên cứu RCT, lựa chọn giữa CABG và PCI phụ thuộc vào mức độ phức tạp của BMV |
|
Suy tim |
|
Khuyến cáo điều trị được cập nhật sau kết quả tích cực từ các nghiên cứu dự hậu tim mạch (CVOT) |
|
Bệnh mạch máu ngoại biên |
|
Bằng chứng mới trên phương pháp chẩn đoán và điều trị |
|
Bệnh thận mạn |
|
Phân loại BTM bởi eGFR và albumin niệu được trình bày để phân tầng mức độ nặng của bệnh và hướng dẫn điều trị |
Chẩn đoán đái tháo đường và tiền đái tháo đường
Thông điệp chính
ĐTĐ nên được đánh giá bằng cách sử dụng đường huyết lúc đói (FPG) hoặc HbA1c.
XN dung nạp glucose đường uống (OGTT) là cần thiết để CĐ tình trạng rối loạn dung nạp glucose (IGT).
Các cá nhân có CVD đã xác định nên được sàng lọc bằng HbA1c và/hoặc glucose lúc đói; OGTT có thể được thực hiện nếu FPG và HbA1c chưa kết kết luận được
Việc phân loại ĐTĐ và tiền ĐTĐ [rối loạn đường huyết đói (IFG) và IGT] dựa trên các khuyến cáo của Tổ chức Y tế Thế giới (WHO) và ADA.2-5 IFG và IGT, được gọi là tiền ĐTĐ, phản ánh quá trình tự nhiên của sự tiến triển từ đường huyết bình thường sang ĐTĐ type 2. Thông thường các cá nhân như vậy dao động giữa các trạng thái đường huyết khác nhau, và điều này cần được xem xét khi các đánh giá đang được thực hiện.
Các phương pháp khác nhau có thể được sử dụng làm xét nghiệm chẩn đoán cho ĐTĐ và tiền ĐTĐ (Bảng 6).2-5
Bảng 6: tiêu chẩn chẩn đoán đtđ và tiền đtđ dựa vào khuyến cáo who 2006/2011 và ada 2019
|
Diagnosis/measurement |
WHO 20063,/20114 |
ADA 20195 |
|
ĐÁI THÁO ĐƯỜNG |
|
|
|
|
Có thể sử dụng |
Khuyến cáo |
|
HbA1c |
Nếu đo, ≥6.5% (48 mmol/mol) |
≥6.5% (48 mmol/mol) |
|
|
Khuyến cáo |
|
|
FPG |
≥7.0 mmol/L (126 mg/dL) |
≥7.0 mmol/L (126 mg/dL) |
|
|
Hoặc |
Hoặc |
|
2hPG |
≥11.1 mmol/L (≥200 mg/dL) |
≥11.1 mmol/L (≥200 mg/dL) |
|
RPG |
Có triệu chứng + ≥11.1 mmol/L (≥200 mg/dL) |
Có triệu chứng + ≥11.1 mmol/L (≥200 mg/dL) |
|
IGT (RỐI LOẠN DUNG NẠP GLUCOSE) |
|
|
|
FPG |
||
|
2hPG |
≥7.8 to (≥140–200 mg/dL) |
≥7.8 to (≥140–199 mg/dL) |
|
IFG (RỐI LOẠN ĐƯỜNG HUYẾT ĐÓI) |
|
|
|
FPG |
6.1–6.9 mmol/L (110–125 mg/dL) |
5.6–6.9 mmol/L (100–125 mg/dL) |
|
2hPG |
||
2hPG = 2 h plasma glucose; ADA = American Diabetes Association; FPG = fasting plasma glucose; IFG = impaired fasting glycaemia; IGT = impaired glucose tolerance; RPG = random plasma glucose;
Mặc dù tiêu chí chẩn đoán của WHO và ADA là rõ ràng, nhưng có những cân nhắc thực tế khi chọn phương pháp chẩn đoán ĐTĐ. Theo các Hướng dẫn ESC khác chấp nhận lipid không nhịn ăn trong việc đánh giá nguy cơ, hầu hết bệnh nhân có thể được đánh giá ĐTĐ bằng HbA1c bất cứ lúc nào trong ngày. Tuy nhiên, có những hạn chế với HbA1c được xem xét, chẳng hạn như sự ảnh hưởng của kết quả dao động của hemoglobin, thiếu máu và tính sẵn có ở các khu vực khác nhau trên thế giới.
Khuyến cáo rằng chẩn đoán ĐTĐ dựa trên HbA1c hoặc FPG và dựa trên OGTT nếu vẫn còn nghi ngờ. Lặp lại xét nghiệm được khuyến cáo để xác nhận chẩn đoán. Ở những bệnh nhân có bệnh lý tim mạch, các phương pháp được sử dụng để chẩn đoán ĐTĐ và tiền ĐTĐ về cơ bản là giống nhau: xét nghiệm glucose với HbA1c và/hoặc FPG trước tiên, và nếu không kết luận, OGTT,6-8 là phương tiện duy nhất để chẩn đoán rối loạn dung nạp glucose. Tỷ lệ hiện hành cao của bất thường glucose trong tình huống này được nhận ra rõ. Trong nghiên cứu GAMI, OGTT cho thấy rằng 2/3 bệnh nhân không có DM đã được phát hiện mới ĐTĐ hoặc tiền ĐTĐ.9
Nghiên cứu “The Euro Heart Survey on Diabetes and the Heart”10 và EUROASPIRE IV11 đã chứng minh rằng OGTT có thể chẩn đoán tỷ lệ bệnh nhân lớn hơn có bệnh lý tim mạch có bất thường về glucose so với FPG hoặc HbA1c. Những phát hiện tương tự đã được báo cáo ở những bệnh nhân nhập viện chụp mạch vành.12
Trong hội chứng mạch vành cấp tính (ACS), OGTT không nên được thực hiện sớm hơn 4-5 ngày, để giảm thiểu kết quả dương tính giả.13,14
Khoảng trống trong bằng chứng
|
Đo đường huyết lúc 1 giờ thay vì 2 giờ trong OGTT để chẩn đoán tiền DM và DM cần phê duyệt xác nhận. |
|
Cần tiến hành thêm các công việc để thiết lập các tác động của giới tính, dân tộc và tuổi tác đối với các tiêu chuẩn chẩn đoán. |
|
So sánh trực tiếp khả năng dự đoán của các xét nghiệm HbA1c- so với OGTT cho dự hậu khó khăn ở những người có bệnh tim mạch (Direct comparison of the predictive abilities of HbA1c- vs. OGTT-derived measures for hard outcomes in people with CVD) |
Khuyến cáo cho chẩn đoán rối loạn chuyển hóa glucose
|
Khuyến cáo |
Class |
Level |
|
Khuyến cáo tầm soát ĐTĐ type tiềm ẩn ở những BN có bệnh lý tim mạch được khởi đầu với HbA1C và đường huyết đói, và Xét nghiệm dung nạp glucose đường uống (OGTT) được thêm vào nếu HbA1c và đường huyết đói không kết luận được.13-18 |
I |
A |
|
Xét nghiệm dung nạp glucose đường uống (OGTT) được sử dụng để chẩn đoán rối loạn dung nạp glucose (IGT).2-4,16-22 |
I |
A |
|
Chẩn đoán ĐTĐ khuyến cáo dựa vào HbA1c và/hoặc đường huyết đói, hoặc xét nghiệm dung nạp glucose đường uống nếu còn nghi ngờ.1-4,9,10,16-22 |
I |
B |
FPG = fasting plasma glucose; IGT = impaired glucose tolerance; OGTT = oral glucose tolerance test
Đánh giá nguy cơ tim mạch ở bn đtđ và tiền đtđ
Thông điệp chính
Cần tiến hành đánh giá thường quy microalbumin niệu để x.đ BN có nguy cơ bị RLCN thận và/hoặc CVD.
ECG lúc nghỉ được chỉ định ở BN ĐTĐ và tăng huyết áp, hoặc nếu nghi ngờ CVD.
Các XN khác, chẳng hạn như siêu âm tim, điểm vôi hóa động mạch vành (CAC) và chỉ số HA cánh tay – mắt cá chân (ABI), có thể được xem xét để kiểm tra bệnh tim cấu trúc hoặc là yếu tố nguy cơ hiệu chỉnh ở những người có nguy cơ CVD trung bình hoặc cao.
Đánh giá thường xuyên các dấu ấn sinh học mới không được khuyến cáo cho phân tầng nguy cơ CV.
Đtd, tiền đtđ, và ytnc tim mạch
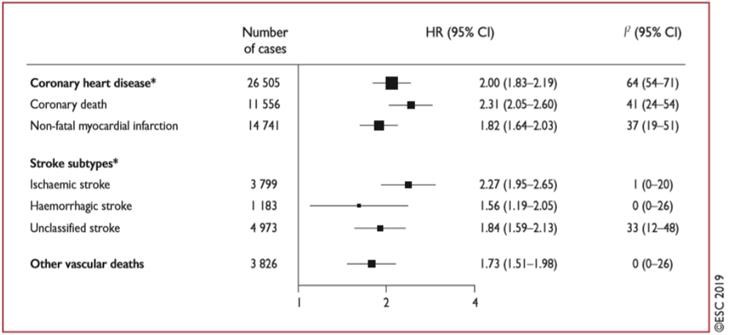
Nghiên cứu ERFC, phân tích gộp 102 nghiên cứu tiền cứu, cho thấy ĐTĐ nói chung (dữ liệu về loại ĐTĐ không có) làm tăng nguy cơ gấp đôi dự hậu mạch máu (bệnh mạch vành, đột quỵ do thiếu máu cục bộ não và tử vong do mạch máu), độc lập với các yếu tố nguy cơ khác (Hình 1).23
Nguy cơ tương đối của các biến cố mạch máu ở ĐTĐ tăng cao hơn ở phụ nữ và ở độ tuổi trẻ hơn. Cả hai nguy cơ tương đối và tuyệt đối đều cao hơn ở những người mắc ĐTĐ lâu và có biến chứng vi mạch, bao gồm bệnh thận hoặc protein niệu. Nghiên cứu sổ bộ tại Thụy Điển đã cung cấp những hiểu biết quan trọng về tử vong CVD và CV ở cả ĐTĐ type 124 và ĐTĐ type 2.25 Đối với ĐTĐ type 1, 27.195 đối tượng được phân tầng theo độ tuổi và giới tính. Khởi phát sớm từ 1 – 10 tuổi có liên quan đến tỷ số rủi ro (HR) là 7,38 đối với tử vong CV, 30,95 đối với NMCT cấp và 12,9 đối với suy tim (HF). Các con số tương ứng cho khởi phát ĐTĐ type 1 trong độ tuổi từ 26 đến 30 tuổi lần lượt là 3.64; 5,77 và 5,07. Sự phát triển của ĐTĐ type 1 giữa 1-10 tuổi dẫn đến mất 17,7 tuổi ở phụ nữ và 14,2 tuổi ở nam.24 Đối với ĐTĐ type 2, một đoàn hệ lớn gồm 435.369 bệnh nhân được ghép với các biện pháp kiểm soát và theo dõi trong 4,6 năm. Tỷ lệ tử vong CVD là 17,15/1000 bệnh nhân-năm đối với ĐTĐ type 2 và 12,86/1000 bệnh nhân-năm ở nhóm chứng. Trong đoàn hệ này, tuổi chẩn đoán ĐTĐ, kiểm soát đường huyết và biến chứng thận là những yếu tố chính quyết định kết quả.25,26
Mặc dù ĐTĐ type 2 phổ biến hơn nhiều so với ĐTĐ type 1, những kết quả này đã cho thấy mất đi nhiều năm tuổi thọ ở cả hai quần thể, đặc biệt là nghiêm trọng ở người trẻ nói chung và có lẽ ở phụ nữ khởi phát trẻ bệnh ĐTĐ type 1, nhấn mạnh sự cần thiết phải quản lý yếu tố nguy cơ chuyên sâu trong các nhóm này. Trong tài liệu này, chúng tôi sẽ đề cập chủ yếu đến ĐTĐ; điều này có thể được thực hiện liên quan đến cả hai loại ĐTĐ trừ khi có điểm đặc biệt khác.
Hình 1 :Tỉ lệ HR cho dự hậu trên mạch máu ở những BN có hoặc không có ĐTĐ lúc ban đầu, dựa trên các phân tích của 530.083 BN. Được sao chép lại với sự cho phép.23 Tỷ lệ HR được điều chỉnh theo tuổi, tình trạng hút thuốc, chỉ số khối cơ thể và huyết áp tâm thu, và ở nơi thích hợp, phân tầng theo giới tính và cánh thử nghiệm. Một số dự hậu của bệnh tim do mạch vành đóng góp vào tổng số lớn không thể đóng góp vào tổng số của tử vong do nhồi máu cơ tim hoặc nhồi máu cơ tim không gây tử vong vì có abao gồm các sự kiện gây tử vong và không gây tử vong.
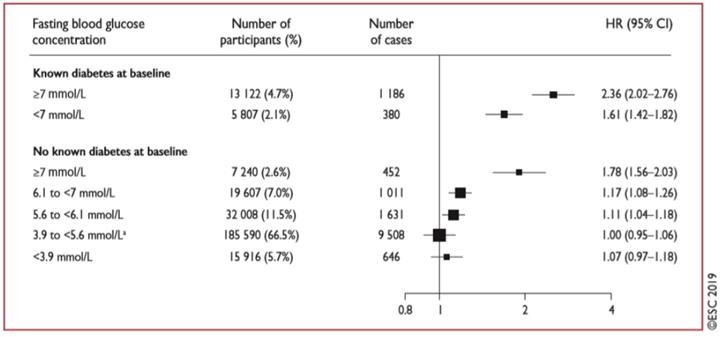
Tăng nguy cơ bệnh ĐMV bắt đầu ở mức glucose dưới điểm giới hạn đối với ĐTĐ ((Hình 2).
Hình 2 HR cho bệnh tim do mạch vành bằng các định nghĩa lâm sàng về nồng độ đường huyết lúc đói. Đã sao chép lại với sự cho phép. 23 Phân tích trên 279.290 người tham gia (14.814 ca). HR được điều chỉnh như mô tả trong Hình 1.
HR ở những người có đường huyết lúc đói 5.60-6.99 mmol / L là 1.12 (KTC 95% 1.06 – 1.18). CI = khoảng tin cậy; HR = tỷ lệ rủi ro. anhóm tham khảo
Phân tầng nguy cơ tim mạch ở bệnh nhân đtđ
Như đã nêu trong Hướng dẫn châu Âu năm 2016 về phòng ngừa bệnh tim mạch trong thực hành lâm sàng,27 người bị ĐTĐ và CVD, hoặc ĐTĐ có tổn thương cơ quan đích, chẳng hạn như protein niệu hoặc suy thận [eGFR 10%). Bệnh nhân mắc ĐTĐ có từ ba yếu tố nguy cơ chính trở lên, hoặc có thời gian ĐTĐ > 20 năm, cũng có nguy cơ rất cao. Hơn nữa, như đã nêu trong phần 5.1, ĐTĐ type 1 ở tuổi 40 khi khởi phát sớm (tức là 1 – 10 tuổi) và đặc biệt ở những BN nữ có nguy cơ CV rất cao.24
Hầu hết những người khác bị ĐTĐ đều có nguy cơ cao (nguy cơ tử vong CVD trong 10 năm là 5 – 10%), ngoại trừ bệnh nhân trẻ tuổi (Bảng 7. Khi có ĐTĐ, giới tính nữ không được bảo vệ chống lại CVD sớm, như đã thấy trong dân số chung.28,29
Bảng 7: YTNC tim mạch ở BN ĐTĐa
|
NGUY CƠ RẤT CAO |
BN ĐTĐ và CVD đã xác định hoặc tổn thương cơ quan đích khácb hoặc ≥ 3 yếu tố nguy cơ chínhc hoặc ĐTĐ khởi phát sớm với thời gian dài (>20 năm) |
|
NGUY CƠ CAO |
BN thời gian ĐTĐ ≥ 10 năm, không tổn thương cơ quan đích + bất kỳ yếu tố nguy cơ thêm vào khác |
|
NGUY CƠ TRUNG BÌNH |
BN trẻ (ĐTĐ type 1 |
aSửa đổi từ “2016 European Guidelines on cardiovascular disease prevention in clinical practice”27;
bProtein niệu, suy thận định nghĩa là eGFR 2, phì đại thất trái, bệnh võng mạch;
ctuổi,tăng HA, RLLM, HTL, béo phì.
Phân tầng nguy cơ tim mạch ở những người bị tiền đái tháo đường
Các BN tiền ĐTĐ không có CVD không nhất thiết là tăng nguy cơ, 23,30 nhưng đảm bảo tính điểm nguy cơ cho bệnh lý tim mạch theo cách tương tự như dân số nói chung.
Đánh giá lâm sàng cho tổn thương tim mạch
Biomarkers
Việc bổ sung các dấu ấn sinh học để đánh giá nguy cơ tim mạch có giá trị lâm sàng hạn chế.27 Ở những bệnh nhân ĐTĐ mà không có CVD, đo CRP hoặc fibrinogen (các dấu hiệu viêm) cung cấp thêm giá trị nhỏ cho đánh giá nguy cơ hiện tại.31
Giá trị hsTnT ước tính tử vong tim mạch trong 10 năm ở những BN với giá trị không phát hiện được (32 Tuy nhiên, việc bổ sung hsTnT vào các yếu tố nguy cơ thông thường không cho thấy tăng sức mạnh trong nhóm này.22 Ở những BN ĐTĐ type 1, hsTnT tăng cao là một yếu tố dự báo độc lập về suy thận và các biến cố tim mạch.33
Giá trị tiên lượng của NT-proBNP trong một đoàn hệ không chọn lọc của những BN ĐTĐ (bao gồm CVD đã biết) cho thấy những bệnh nhân có nồng độ NT-proBNP thấp (34 Giá trị của NT-proBNP trong việc xác định BN ĐTĐ sẽ nhận được lợi ích từ việc kiểm soát tích cực các yếu tố nguy cơ tim mạch (CVRF) đã được chứng minh trong một RCT nhỏ.21 Sự hiện diện của albumin niệu (30299 mg/ngày) có liên quan đến nguy cơ bệnh tim mạch và BTM ở ĐTĐ type 1 và ĐTĐ type 2.20,35-37 Đo lường albumin niệu có thể dự đoán RLCN thận và can thiệp bảo vệ thận.27
Điện tim đồ
ECG khi lúc nghỉ có thể phát hiện NMCT yên lặng ở 4% số BN ĐTĐ,38 có liên quan đến tăng nguy cơ CVD và tử vong do mọi nguyên nhân ở nam giới chứ không phải nữ giới.39 Ngoài ra, khoảng thời gian QTc kéo dài có liên quan đến tăng tỷ lệ tử vong tim mạch trong ĐTĐ type 1, trong khi tăng nhịp tim lúc nghỉ có liên quan đến nguy cơ CVD ở ĐTĐ type 1 và ĐTĐ type 2.40,41 Biến thiên nhịp tim thấp (một dấu hiệu của bệnh lý thần kinh tự trị tim mạch do ĐTĐ) có liên quan đến việc tăng nguy cơ mắc CAD gây tử vong và không gây tử vong.42,43 Trong các đoàn hệ tiến cứu, 20-40% bệnh nhân ĐTĐ có đoạn ST chênh xuống trong khi thực hiện ECG gắng sức.44-48 Độ nhạy và độ đặc hiệu của ECG gắng sức trong chẩn đoán BMV có ý nghĩa ở bệnh nhân ĐTĐ không triệu chứng tương ứng là 47 và 81%.49 Sự kết hợp giữa ECG gắng sức và một kỹ thuật hình ảnh giúp gia tăng giá trị chẩn đoán và tiên lượng ở BN ĐTĐ.50-52
Hình ảnh học
Siêu âm tim là lựa chọn đầu tiên để đánh giá các bất thường về cấu trúc và chức năng liên quan đến ĐTĐ.
Tăng khối lượng thất trái (LV), rối loạn chức năng tâm trương và giảm độ biến dạng thất trái đã được báo cáo ĐTĐ không triệu chứng và có liên quan đến tiên lượng xấu hơn.53-56
Một phân tích cụm từ hai đoàn hệ lớn của BN ĐTĐ không có triệu chứng cho thấy những người có chỉ số khối thất trái thấp nhất, nhĩ trái nhỏ nhất và áp lực đổ đầy thấp nhất (được xác định bằng E/e ‘) có ít hơn biến nhập viện vì nguyên nhân tim mạch hoặc tử vong, so với những BN có rối loạn tâm trương hoặc tâm thu thất trái, hoặc chỉ số khối thất trái lớn hơn.53,57 MRI tim mạch và các kỹ thuật đánh giá đặc tính mô đã chỉ ra rằng bệnh nhân ĐTĐ không có BMV bị xơ hóa lan tỏa, đây là cơ chế của rối loạn chức năng tâm thu và tâm trương thất trái.55,58,59 Tuy nhiên, giá trị của các kỹ thuật hình ảnh tiên tiến này trong thực hành thường quy vẫn chưa được chứng minh. Sàng lọc BMV không triệu chứng ở bệnh nhân ĐTĐ vẫn còn gây tranh cãi. Với chụp cắt lớp vi tính, có thể thực hiện đánh giá gánh nặng xơ vữa động mạch không xâm lấn (dựa trên điểm vôi hóa mạch vành) và xác định các mảng xơ vữa động mạch gây hẹp động mạch vành đáng kể [Chụp mạch vành CT (CTCA)]. Sự hiện diện của các mảng bám trên siêu âm động mạch cảnh có liên quan đến biến cố tim mạch tăng lên ở các đối tượng ĐTĐ.60-62 Ngoài ra, các đối tượng cùng tuổi và giới tính, thì các BN ĐTĐ có tỷ lệ vôi hóa động mạch vành (CAC) cao hơn so với không có ĐTĐ.63
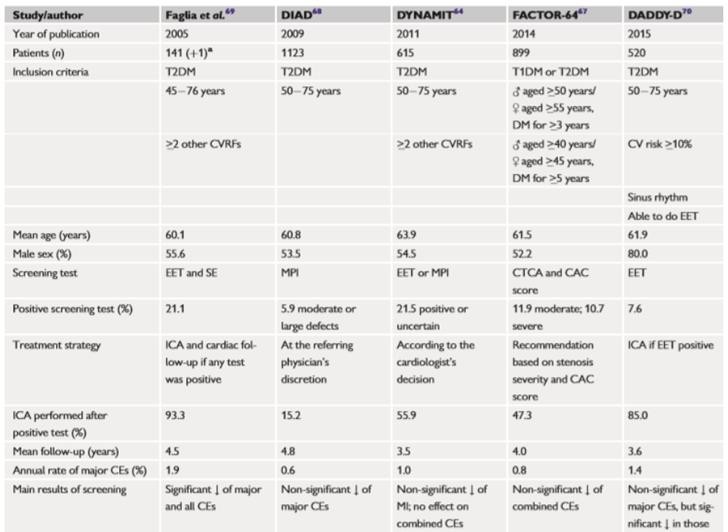
Trong khi điểm CAC bằng 0 có liên quan đến tiên lượng thuận lợi ở những BN ĐTĐ không có triệu chứng, mỗi lần tăng điểm vôi hóa mạch vành (từ 1 – 99 đến 100 – 399 và ≥400) liên quan với nguy cơ tử vong tương đối cao hơn 25 – 33%.63 Điều quan trọng, điêm CAC không phải lúc nào cũng liên quan với thiếu máu cơ tim cục bộ. Test gắng sức với hình ảnh tưới máu cơ tim hoặc siêu âm tim gắng sức cho phép phát hiện thiếu máu cơ tim yên lặng. Các nghiên cứu quan sát và RCT báo cáo tỷ lệ thiếu máu cơ tim yên lặng ở ĐTĐ không triệu chứng là 22%. 47,48,64 Các nghiên cứu RCT đánh giá tác động của tầm soát thường quy đối với BMV trong ĐTĐ không triệu chứng và không có tiền sử BMV không có sự khác biệt về tử vong do tim và ĐTN không ổn định khi theo dõi ở những người được thực hiện thử nghiệm gắng sức, hoặc CT động mạch vành, so với các khuyến cáo hiện tại.47,64-68 Một phân tích gộp của năm RCT (Bảng 8) với 3299 đối tượng ĐTĐ không có triệu chứng cho thấy hình ảnh không xâm lấn để đánh giá BMV không làm giảm đáng kể tỷ lệ biến cố NMCT không gây tử vong (nguy cơ tương đối 0,65; P = 0,062) và nhập viện vì HF (nguy cơ tương đối 0,61; P = 0,1).65
Bảng 8 Tổng quan của nghiên cứu ngẫu nhiên có kiểm chứng
♂ = men; ♀ = women; CAC = coronary artery calcium; CE = cardiac event (major CE = cardiac death or MI); CTCA = computed tomography coronary angiography;CVRF = cardiovascular risk factor; DADDY-D = Does coronary Atherosclerosis Deserve to be Diagnosed earlY in Diabetic patients?; DIAD = Detection of Ischaemia in Asymptomatic Diabetics; DYNAMIT = Do You Need to Assess Myocardial Ischemia in Type 2 Diabetes; EET = exercise electrocardiogram test; FACTOR-64 = Screening For Asymptomatic Obstructive Coronary Artery Disease Among High-Risk Diabetic Patients Using CT Angiography, Following Core 64; ICA = invasive coronary angiography; MPI = radionuclide myocardial perfusion imaging; aOne patient excluded for early non-cardiac death was reincluded.
Nghiên cứu DIAD cho thấy không có sự khác biệt về tỷ lệ thiếu máu cơ tim yên lặng giữa nam và nữ (tương ứng 24% so với 17%) và tỷ lệ biến cố thấp hơn đáng kể đối với NMCT không tử vong và tử vong do tim ở phụ nữ so với nam giới (1,7 so với 3,8%; P = 0,047).71 Tỷ lệ biến cố thấp trong RCT và sự chênh lệch trong quản lý kết quả tầm soát (chụp mạch vành xâm lấn và tái thông mạch máu không được thực hiện một cách có hệ thống) có thể giải thích sự thiếu lợi ích của chiến lược tầm soát.
Theo đó, tầm soát thường quy BMV ở BN ĐTĐ không triệu chứng không được khuyến cao.71 Tuy nhiên, test gắng sức hoặc CT động mạch vành có thể được chỉ định ở những người không có triệu chứng có nguy cơ rất cao [với bệnh động mạch ngoại biên (PAD), điểm vôi hóa mạch vành cao, protein niệu hoặc suy thận].72
Độ dày lớp nội trung mạc động mạch cảnh có liên quan đến BMV.73 Ở bệnh nhân mắc ĐTĐ, độ dày lớp nội trung mạc động mạch cảnh không thể hiện giá trị gia tăng so với điểm vôi hóa ĐMV để dự đoán các biến cố BMV hoặc tim mạch.73 Ngược lại, phát hiện mảng xơ vữa động mạch cảnh đã cho thấy giá trị gia tăng hơn độ dày lớp nội trung mạc động mạch cảnh để phát hiện BMV ở BN ĐTĐ không triệu chứng.74 Ngoài ra, mảng xơ vữa echo kém (echolucent plaque) và độ dày mảng xơ vữa là các yếu tố dự đoán độc lập về các biến cố CVD (BMV, đột quỵ não thiếu máu cục bộ và bệnh ĐMNB).75 ABI có liên quan với tăng nguy cơ tử vong do mọi nguyên nhân và tử vong tim mạch ở bệnh nhân ĐTĐ và không ĐTĐ (xem thêm chi tiết trong phần 10).
|
Khoảng trống trong bằng chứng Giá trị tiên lượng của các kỹ thuật hình ảnh tiên tiến, chẳng hạn như hình ảnh strain hoặc MRI tim mạch với đặc tính mô, cần xác nhận trong các đoàn hệ tiến cứu Các đối tượng không có triệu chứng với gánh nặng xơ vữa động mạch đáng kể (vd điểm vôi hóa ĐM vành > 400) có thể được giới thiệu để đánh giá hình học chức năng hoặc chụp CT mạch vành; tuy nhiên, việc xác định sự hiện diện của hẹp động mạch vành đáng kể đã không được chứng minh là tốt hơn so với điều trị nội khoa tích cực đối với các YTNC tim mạch. Sự khác biệt cụ thể về giới tính trong chẩn đoán BMV cần đánh giá thêm. • Việc đánh giá nguy cơ tim mạch ở các nhóm dân tộc khác nhau cần phải thực hiện. |
Khuyến cáo sử dụng XN, ECG, hình ảnh học đánh giá nguy cơ tim mạch ở BN ĐTĐ không triệu chứng
|
Khuyến cáo |
Classa |
Levelb |
|
Đánh giá thường quy microalbumine niệu được chỉ định để xác định BN có nguy cơ tiến triển RLCN thận hoặc nguy cơ cao cho CVD trong tương lai.27,38 |
I |
B |
|
ECG lúc nghỉ được chỉ định ở các BN ĐTĐ đã chẩn đoán và tăng HA hoặc nghi ngờ CVD.38,39 |
I |
C |
|
Đánh giá gánh nặng mảng xơ vữa ĐM cảnh và/hoặc ĐM đùi với siêu âm doppler động mạch nên được xem xét như là YTNC hiệu chỉnh ở các BN ĐTĐ không có triệu chứng.60-62 |
IIa |
B |
|
Điểm vôi hóa mạch vành trên CT có thể được xem xét như yếu tố nguy cơ hiệu chỉnh trong đánh giá nguy tim mạch ở các BN ĐTĐ không triệu chứng có nguy cơ trung bình. |
IIb |
B |
|
Chụp CT mạch vành hoặc hình ảnh học chức năng (xạ hình tưới máu cơ tim, MRI tim gắng sức, hoặc siêu âm tim gắng sức với thuốc hoặc thảm lăn) có thể được xem xét ở những BN ĐTĐ không triệu chứng để tầm soát BMV 47,48,64,65,67-70 |
IIb |
B |
|
ABI có thể được xem xét như yếu tố nguy cơ hiệu chỉnh trong đánh giá nguy cơ tim mạch.76 |
IIb |
B |
|
Phát hiện mảng xơ vữa ĐM cảnh hoặc ĐM đùi bởi CT, hoặc MRI, có thể được xem xét như yếu tố nguy cơ hiệu chỉnh ở BN ĐTĐ nguy cơ tim mạch trung bình hoặc cao. c 75,77 |
IIb |
B |
|
Siêu âm đánh giá độ dày lớp nội trung mạc động mạch cảnh để đánh giá nguy cơ tim mạch không được khuyến cáo.62,73,78 |
III |
A |
|
Đánh giá thường quy dấu ấn sinh học tuần hoàn không được khuyến cáo cho phân tầng nguy cơ tim mạch. 27,31,35-37 |
III |
B |
|
Thang điểm phát triển từ dân số chung không được khuyến cáo cho đánh giá nguy cơ tim mạch ở các BN ĐTĐ |
III |
C |
a Class of recommendation.b Level of evidence.cSee Table 7.
Phòng ngừa bệnh lý tim mạch ở bn đtđ và tiền đái tháo đường
Lối sống
Thông tin chính
Thay đổi lối sống là chìa khóa để phòng ngừa ĐTĐ và các biến chứng tim mạch của nó.
Giảm nhập năng lượng (calo) được khuyến cáo để giảm trọng lượng cơ thể dư thừa ở BN ĐTĐ
Bổ sung chế độ ăn địa trung hải với dầu ô liu và/hoặc các loại hạt để giảm tỉ lệ biến cố tim mạch chính
Vận động thể lực vừa–nặng khoảng ≥ 150 phút/tuần được khuyến cáo để phòng ngừa và kiểm soát ĐTĐ
Hướng dẫn của Mỹ và châu Âu ủng hộ thay đổi lối sống như là một biện pháp đầu tiên để phòng ngừa và quản lý ĐTĐ.27,79-81 Ngay cả việc giảm cân vừa phải cũng làm chậm sự tiến triển từ tiền ĐTĐ sang ĐTĐ type 2.82,83 Một phân tích gộp gần đây của 63 nghiên cứu (n = 17.272, tuổi trung bình 49,7 tuổi), cho thấy mỗi lần giảm thêm kilô có liên quan đến tỷ lệ mắc ĐTĐ type 2 thấp hơn 43%.84 Nghiên cứu nhỏ Finnish Diabetes Prevention Study & the Da Qing Diabetes Prevention Study cho thấy can thiệp lối sống vào IGT đáng kể làm giảm sự phát triển của ĐTĐ type 2, với việc giảm các biến chứng mạch máu trong quần thể người Trung Quốc. 85,86 Kết quả 30 năm từ nghiên cứu Da Qing đang củng cố thêm kết luận này.87 Kết quả từ việc theo dõi lâu dài Chương trình Phòng bệnh Đái tháo đường ủng hộ quan điểm rằng can thiệp lối sống hoặc metformin làm giảm đáng kể sự phát triển ĐTĐ trong 15 năm.88
Trường hợp ĐTĐ đã chẩn đoán, nhập vào lượng calo thấp hơn làm giảm HbA1c và cải thiện chất lượng cuộc sống.83 Duy trì giảm cân trong 5 năm có liên quan đến sự cải thiện bền vững nồng độ HbA1c và mỡ máu.89 Đối với nhiều bệnh nhân béo phì có ĐTĐ, giảm cân> 5 % là cần thiết để cải thiện kiểm soát đường huyết, nồng độ lipid và huyết áp (HA).90 Kết quả một năm từ thử nghiệm Look AHEAD, điều tra các tác động của giảm cân đối với đường máu và phòng ngừa các biến cố CVD ở những bệnh nhân ĐTĐ, cho thấy giảm cân trung bình 8,6% có liên quan đến việc giảm đáng kể HbA1c và YTNC tim mạch.
Mặc dù những lợi ích này được duy trì trong 4 năm, nhưng không có sự khác biệt về các biến cố tim mạch giữa các nhóm.91 Thử nghiệm lâm sàng DiRECT, nhãn mở, phân ngẫu nhiên theo cụm được chỉ định để theo một chương trình quản lý cân nặng (can thiệp) hoặc chăm sóc thực hành tốt nhất theo hướng dẫn (kiểm soát). Kết quả cho thấy sau 12 tháng, gần một nửa số người tham gia đã giảm đến trạng thái ở mức không bệnh tiểu đường và đã ngừng sử dụng thuốc hạ glucose.92 Tình trạng giảm còn duy trì sau 24 tháng đối với hơn một phần ba số BN ĐTĐ type 2 đã được xác nhận gần đây.93
Phẫu thuật bariatric gây giảm cân lâu dài, và giảm ĐTĐ và tăng yếu tố nguy cơ, với hiệu quả vượt trội so với lối sống và quản lý nội khoa tích cực.94,95
Chế độ ăn uống
Phân chia thành phần dinh dưỡng nên dựa trên đánh giá cá nhân về mô hình ăn uống, sở thích và mục tiêu chuyển hóa hiện tại.81,83 Trong nghiên cứu PREDIMED, trong số những người có nguy cơ CV cao (49% có
ĐTĐ), chế độ ăn Địa Trung Hải bổ sung dầu ô liu hoặc các loại hạt làm giảm tỷ lệ mắc các biến cố lớn.96
Carbohydrate
Vai trò của chế độ ăn ít carbohydrate ở bệnh nhân ĐTĐ vẫn chưa rõ ràng. Một phân tích tổng hợp gần đây dựa trên 10 RCT bao gồm 1376 cá nhân đã chỉ ra rằng tác dụng hạ glucose của chế độ ăn ít carbohydrate và thấp tương tự nhau trong 1 năm hoặc sau đó, và không có tác dụng đáng kể đối cân nặng hoặc LDL-C.97
Chất béo
Lượng chất béo lý tưởng cho người bị ĐTĐ vẫn còn tranh cãi. Một số RCT bao gồm cả bệnh nhân mắc bệnh ĐTĐ đã báo cáo rằng mô hình ăn uống kiểu Địa Trung Hải, giàu 96,98,99 chất béo không bão hòa đa và không bão hòa đơn, có thể cải thiện cả kiểm soát đường huyết và lipid máu. Các chất bổ sung với axit béo n-3 chưa được chứng minh là cải thiện kiểm soát đường huyết ở những người bị ĐTĐ, 100 và RCT không hỗ trợ khuyến cáo bổ sung n-3 để phòng ngừa tiên phát hoặc thứ phát CVD.101,102 Thử nghiệm REDUCE-IT sử dụng liều axit béo-n3 cao hơn (4 g/ngày) ở những BN bị tăng triglyceride kéo dài và CVD hoặc ĐTĐ đã chẩn đoán, và ít nhất một yếu tố nguy cơ CVD khác đã cho thấy giảm đáng kể về tiêu chí chính của các biến cố CV bất lợi chính (MACE).103 BN ĐTĐ nên tuân theo các hướng dẫn cho dân số chung về khuyến cáo tiêu thụ chất béo bão hòa, cholesterol trong chế độ ăn uống và chất béo chuyển hóa. Nói chung, chất béo chuyển hóa nên tránh.
Proteins
Điều chỉnh lượng protein nhập vào hàng ngày không được chỉ định ở bệnh nhân ĐTĐ trừ khi có bệnh thận, lúc mà nên sử dụng ít protein hơn.
Rau, các loại đậu, trái cây và ngũ cốc nguyên hạt
Rau, các loại đậu, trái cây và ngũ cốc nguyên hạt nên là một phần của chế độ ăn uống lành mạnh.104
Tiêu thụ rượu
Một phân tích gộp gần đây chỉ ra rằng trong khi nồng độ cồn thấp (≤100 g/tuần) có liên quan đến nguy cơ NMCT thấp hơn, thì không có ngưỡng rõ ràng nào dưới mức tiêu thụ rượu thấp có liên quan đến nguy cơ mắc bệnh thấp hơn đối với các dự hậu tim mạch khác chẳng hạn như tăng huyết áp, đột quỵ và HF. Uống rượu vừa phải không nên được khuyến khích như một biện pháp để bảo vệ chống lại CVD.27,105
Cà phê và trà
Tiêu thụ hơn bốn tách cà phê mỗi ngày có liên quan đến nguy cơ CVD thấp hơn ở bệnh nhân Phần Lan bị ĐTĐ.106 Một ngoại lệ nên được xem đối với cà phê được pha bằng cách đun sôi bột cà phê, làm tăng mức cholesterol.107 Trong phân tích gộp 18 nghiên cứu quan sát, tăng tiêu thụ cà phê hoặc trà cho thấy làm giảm nguy cơ ĐTĐ.108
Vitamin và dinh dưỡng đa lượng (macronutrients)
Bổ sung vitamin hoặc bổ sung vi lượng để giảm nguy cơ mắc ĐTĐ hoặc CVD ở bệnh nhân mắc ĐTĐ không được khuyến cáo.96,97
Hoạt động thể chất
Hoạt động thể chất làm chậm quá trình tiến triển IGT sang ĐTĐ type 2, và cải thiện kiểm soát đường huyết và biến chứng CVD.109 Huấn luyện thể chất có trở kháng và aerobic cải thiện hoạt động của insulin, kiểm soát đường huyết, mức lipid máu và HA.110 Các RCT ủng hộ việc tăng cường tập thể dục với giúp đỡ bởi nhân viên y tế,111 và tập thể dục aerobic hoặc có trở kháng đã được chứng minh là làm giảm HbA1c khoảng 0,6% ở những BN ĐTĐ.111 Thử nghiệm lâm sàng ở người lớn mắc ĐTĐ đã cung cấp bằng chứng về giảm giá trị HbA1c ở huấn luyện có trở kháng và lợi ích thêm vào của kết hợp vận động aerobic và tập thể dục có trở kháng.112 Bệnh nhân bị tiền ĐTĐ và ĐTĐ nên tập tập thể dục có trở kháng hai buổi mỗi tuần; phụ nữ mang thai bị ĐTĐ nên tham gia hoạt động thể chất vừa phải thường xuyên.113 Khuyến khích tăng cường hoạt động theo bất kỳ mức độ nào mang lại lợi ích; thậm chí thêm 1.000 bước đi bộ mỗi ngày sẽ là thuận lợi và có thể là điểm khởi đầu tốt cho nhiều bệnh nhân.
Hút thuốc lá
Hút thuốc làm tăng nguy cơ ĐTĐ,114 CVD và tử vong sớm115 và nên tránh, bao gồm hút thuốc lá thụ động.116 Nếu lời khuyên, khuyến khích và động lực là không đủ, thì nên xem xét điều trị bằng thuốc sớm, bao gồm cả liệu pháp thay thế nicotine sau đó là bupropion hoặc varenicline.117 Thuốc lá điện tử (thuốc lá điện tử) là một hỗ trợ cai thuốc lá mới nổi trên toàn thế giới; tuy nhiên, vẫn chưa đạt được sự đồng thuận về hiệu quả và sự an toàn của chúng. Chương trình cai thuốc lá có hiệu quả thấp sau 12 tháng.118
Khuyến cáo thay đổi lối sống ở những BN ĐTĐ và tiền ĐTĐ
|
|
Khuyến cáo |
Classa |
Levelb |
|
|
Ngưng thuốc lá được hướng dẫn bởi lời khuyên thiết kế sẵn được khuyến cáo ở tất cả các BN ĐTĐ và tiền ĐTĐ.27,117 |
I |
A |
||
|
Can thiệp lối sống được khuyến cáo để làm chậm hoặc phòng ngừa sự biến đổi của tiền ĐTĐ, như là IGT sang ĐTĐ type285,86 |
I |
A |
||
|
Giảm calo nhập vào được khuyến cáo để giảm cân nặng dư thừa ở những cá thể với tiền ĐTĐ và ĐTĐ.c 82,83,89,90 |
I |
A |
||
|
Hoạt động thể chát mức độ vừa đến nặng, đặt biệt kết hợp giữa thể dục aerobic và thể dục có trở kháng, khoảng ≥ 150 phút/tuần được khuyến cáo để phòng ngừa và kiểm soát ĐTĐ, trừ khi chống chỉ định, chẳng hạn khi có bệnh kèm theo nặng hoặc mong đợi cuộc sống giới hạn.d 110,111-113,119 |
I |
A |
||
|
Chế độ ăn địa trung hải, giàu chất béo bão hòa đơn hoặc bão hòa đa, nên được xem xét để giảm biến cố tim mạch.96,97 |
IIa |
B |
||
|
Bổ sung vitamin hoặc vi lượng để giảm nguy cơ ĐTĐ, hoặc CVD ở các BN ĐTĐ, không được khuyến cáo.79,120 |
III |
B |
||
|
IGT = impaired glucose tolerance |
|
|
||
cA commonly stated goal for obese patients with ĐTĐ is to lose 5% of baseline weight. d It is recommended that all individuals reduce the amount of sedentary time by breaking up periods of sedentary activity with moderate-to-vigorous physical activity in bouts of ≥10 min (broadly equivalent to 1000 steps).
Khoảng trống trong bằng chứng
Tuân thủ thay đổi lối sống.
Dân tộc và chế độ ăn uống.
Ảnh hưởng của các biện pháp lối sống đến dự hậu lâm sàng.
Lời khuyên về lối sống trong các giai đoạn khác nhau của cuộc sống, ví dụ: ở bệnh nhân yếu và cao tuổi.
Can thiệp tập thể dục phù hợp ở các nhóm dân tộc và nhóm bệnh nhân khác nhau.
Glucose
|
Thông tin chính |
|
Kiểm soát đường huyết để nhắm mục tiêu HbA1c gần như bình thường ( Kiểm soát đường huyết chặt chẽ hơn được bắt đầu sớm trong quá trình điều trị ĐTĐ ở những người trẻ tuổi hơn dẫn đến cải thiện dự hậu tim mạch trong khoảng thời gian 20 năm. Các mục tiêu ít nghiêm ngặt hơn nên được xem xét ở những bệnh nhân cao tuổi trên cơ sở cá thể hóa và ở những BN có bệnh kèm theo nặng hoặc bệnh tim mạch nặng. |
Mục tiêu đường huyết
Một phân tích gộp của ba nghiên cứu lớn, ACCORD, ADVANCE, VADT, cho thấy rằng ĐTĐ type 2, giảm HbA1c 1% có liên quan đến giảm 15% nguy cơ tương đối NMCT không gây tử vong, không có tác dụng có lợi đối với đột quỵ não, trên tim mạch hoặc tử vong do mọi nguyên nhân121 hoặc nhập viện vì HF.122 Kiểm soát đường huyết tích cực có lợi đối với các biến cố tim mạch ở BN ĐTĐ trong thời gian ngắn, HbA1c thấp hơn ở mức cơ bản và không có bệnh lý tim mạch.122 Ngoài ra, nghiên cứu DCCT/EDIC (ĐTĐ type 1), UKPDS và VADT (ĐTĐ type 2) cho thấy việc theo dõi lâu dài (≤20 năm) là cần thiết để chứng minh hiệu quả có lợi đối với các biến chứng mạch máu lớn và kiểm soát đường huyết sớm có liên quan đến lợi ích CV dài hạn (hiệu ứng kế thừa_legacy effect).123
Một mục tiêu HbA1c
Mục tiêu đường huyết bổ sung
Xét nghiệm đường huyết sau ăn nên được khuyến cáo cho các bệnh nhân có đường huyết trước ăn đạt mục tiêu nhưng HbA1c trên mức mục tiêu. Một số nghiên cứu dịch tễ học đã chỉ ra rằng các giá trị cao của glucose sau ăn hoặc sau thử thách (OGTT 2 giờ) có liên quan đến nguy cơ tim mạch cao hơn, độc lập với FPG.124-126 Thử nghiệm can thiệp đã thất bại để cho thấy vai trò của đường huyết sau ăn như một YTNC độc lập với HbA1c
Thử nghiệm HEART2D, một RCT đã phân bệnh nhân ĐTĐ trong vòng 21 ngày sau khi điều trị NMCT cấp điều trị bằng insulin, với mục tiêu đường huyết sau ăn hoặc trước ăn, kết quả cho thấy sự khác biệt trong FPG, khác biệt ít hơn mong đợi trong đường huyết sau ăn, tương tự mức HbA1c, không khác biệt về nguy cơ biến cố tim mạch trong tương lai.127 Tuy nhiên, trong phân tích post hoc, nguy cơ này thấp hơn đáng kể ở BN lớn tuổi được điều trị bằng insulin nhắm đạt mục tiêu đường huyết sau ăn.128 Thử nghiệm ACE, ở bệnh nhân Trung Quốc có BMV và IGT, cho thấy acarbose không làm giảm nguy cơ MACE, nhưng đã giảm 18% tỷ lệ mắc ĐTĐ %.129
Biến thiên FPG đã được báo cáo là yếu tố tiên lượng mạnh về tử vong do mọi nguyên nhân và liên quan đến CVD ở các bệnh nhân ĐTĐ, cho thấy việc kiểm soát biến thiên đường huyết có thể trở thành mục tiêu bổ sung.130 Trong nhóm kiểm soát tích cực của nghiên cứu ADVANCE, tăng HbA1c và biến đổi glucose lúc đói có liên quan đến nguy cơ biến cố mạch máu lớn.131 Ở ĐTĐ được điều trị bằng insulin, mối liên quan giữa biến thiên đương huyết lúc đói và tổng tỷ lệ tử vong cũng được báo cáo trong dân số của thử nghiệm DEVOTE.132 Biến đổi glucose tăng khi có sự hiện diện của tiền ĐTĐ.133 Tuy nhiên, vai trò của biến đổi glucose trong CVD rất khó phân tích. Ở những bệnh nhân bị ĐTĐ, đường huyết trung bình và HbA1c có liên quan chặt chẽ hơn với các yếu tố nguy cơ bệnh tim mạch so với FPG, nồng độ đường huyết sau ăn, hoặc các phương pháp đo biến thiên đường huyết bằng cách sử dụng theo dõi đường huyết liên tục.134 Thuốc làm giảm sự tăng đường huyết sau khi ăn, bao gồm cả đồng vận thụ thể GLP1, chất ức chế DPP4 và chất ức chế đồng vận SGLT2, dường như là một cách hấp dẫn để giảm sự biến thiên đường huyết.135
Các thuốc hạ đường huyết
Các thuốc điều trị tăng đường huyết có thể được mô tả khái quát là thuộc về một trong năm nhóm:
Tăng nhạy cảm với insulin (metformin và pioglitazone);
Cung cấp insulin (insulin, sulfonylureas và meglitinides);
Các trị liệu dựa trên incretin (thuốc ức chế GLP1-RA và DPP4);
Chất ức chế hấp thu glucose đường tiêu hóa (acarbose); và
Chất ức chế tái hấp thu glucose ở thận (chất ức chế SGLT2).
Để biết thêm chi tiết, xem phần 7.1.1 và 7.1.2.
Xem xét cụ thể
Hạ đường huyết
Mặc dù các nghiên cứu cho thấy mối liên quan giữa hạ đường huyết và các biến cố tim mạch, nhưng không có bằng chứng rõ ràng về tính nhân quả. Phòng ngừa hạ đường huyết vẫn rất quan trọng, đặc biệt là trường hợp bệnh nặng hoặc bệnh lý tim mạch (bao gồm HF), để giảm nguy cơ rối loạn nhịp tim và thiếu máu cơ tim.136 Một số nghiên cứu, bao gồm DIGAMI 2,137 ADVANCE,138 ORIGIN đã chỉ ra rằng hạ đường huyết nặng có liên quan đến tăng nguy cơ tử vong và tiên lượng tim mạch xấu hơn, 139 trong khi nghiên cứu DEVOTE báo cáo giảm hạ đường huyết nhưng không cho thấy sự khác biệt trong MACE.140
Theo dõi glucose
Tự theo dõi glucose máu đã kế hoạch sẵn và theo dõi glucose liên tục là những công cụ có giá trị để cải thiện kiểm soát đường huyết.141 Theo dõi glucose điện tử142 mang theo được đã được chứng minh là làm giảm thời gian bị hạ đường huyết và tăng thời gian khi glucose nằm trong phạm vi được khuyến cáo.142-144
Khuyến cáo kiểm soát đường huyết ở BN ĐTĐ
|
Khuyến cáo |
Classa |
Levelb |
|
Khuyến cáo áp dụng kiểm soát đường huyết chặt chẽ, mục tiêu HbA1c gần bình thường (145-149 |
I |
A |
|
Mục tiêu HbA1c nên được cá thể hóa dựa vào thời gian ĐTĐ, bệnh kèm theo và tuổi.122,150 |
I |
C |
|
Khuyến cáo nên tránh hạ đường huyết136,139,140,151 |
I |
C |
|
Sử dụng tự theo dõi đường huyết được thiết kế sẵn và/hoặc theo dõi đường huyết liên tục nên được xem xét để tạo thuận lợi kiểm soát đường huyết tối ưu.141-144 |
IIa |
A |
|
Mục tiêu HbA1c |
IIa |
C |
Khoảng trống trong bằng chứng
|
Cần nhiều nghiên cứu hơn để xác định mục tiêu được cá thể hóa cho bệnh nhân ĐTĐ. |
|
Vai trò của các công nghệ theo dõi đường huyết mới (theo dõi glucose liên tục và theo glucose điện tử mang theo) trong việc kiểm soát đường huyết sau ăn và biến đổi glucose cần được xác định. |
|
Cần kiểm tra vai trò của các công nghệ mới này trong phòng ngừa biến chứng ĐTĐ. |
Huyết áp
Thông điệp chính
Mục tiêu của HA là nhắm mục tiêu HA tâm thu (SBP) đến 130 mmHg ở bệnh nhân mắc ĐTĐ và 65), mục tiêu SBP là trong phạm vi 130 – 139 mmHg.
Mục tiêu HA tâm trương (DBP) là
Kiểm soát HA thường cần điều trị bằng nhiều loại thuốc với thuốc ức chế hệ thống RAAS, và thuốc chẹn kênh canxi hoặc thuốc lợi tiểu. Điều trị kết hợp kép được khuyến cáo là điều trị đầu tay.
Không nên kết hợp ACEI và ARB. o Trong tiền ĐTĐ, nguy cơ ĐTĐ mới khởi phát thấp hơn với thuốc ức chế hệ RAA so với thuốc chẹn beta hoặc thuốc lợi tiểu.
Các bệnh nhân ĐTĐ đang điều trị hạ huyết áp kết hợp nên được khuyến khích tự theo dõi HA.
Tỷ lệ tăng huyết áp cao ở những bệnh nhân ĐTĐ, đạt ≤67% sau 30 năm mắc ĐTĐ type 1152 và > 60% ở bệnh nhân ĐTĐ type 2. Các yếu tố trung gian gây tăng HA ở bệnh nhân ĐTĐ gồm các yếu tố liên quan đến béo phì, bao gồm tình trạng đề kháng insulin.153
Mục tiêu điều trị
RCT đã cho thấy lợi ích (giảm đột quỵ, biến cố mạch vành và bệnh thận) khi hạ SBP xuống 154 Trong phân tích gộp, điều trị hạ huyết áp làm giảm đáng kể tỷ lệ tử vong, BMV, HF và đột quỵ, với SBP trung bình đạt được là 138 mmHg, trong khi chỉ có đột quỵ giảm đáng kể, với SBP trung bình 122 mmHg.155
Giảm SBP xuống 154-157 Nghiên cứu sau 10 năm thử nghiệm UKPDS báo cáo không có sự tồn tại của lợi ích của giai đoạn kiểm soát HA chặt chẽ trước đó liên quan đến các biến cố mạch máu lớn, tử vong và các biến chứng vi mạch, trong khi sự khác biệt ban đầu giữa các nhóm không còn được duy trì.149
Trong thử nghiệm ADVANCE, sự kết hợp của perindopril và indapamide giảm tỷ lệ tử vong và lợi ích vẫn còn, nhưng đã giảm đi, vào cuối thời gian theo dõi sau thử nghiệm 6 năm, không có bằng chứng về sự khác biệt giới tính.159 Vì vậy, kiểm soát HA tối ưu rất quan trọng trong việc giảm nguy cơ biến chứng mạch máu nhỏ và mạch máu lớn, và phải được duy trì nếu những lợi ích này được kéo dài.
Ở những bệnh nhân bị ĐTĐ đang dùng thuốc hạ áp, khuyến cáo rằng HA tại cơ sở y tế nên được nhắm mục tiêu SBP đến là 130 mmHg, và thấp hơn nếu dung nạp được. Ở những bệnh nhân lớn tuổi (ở độ tuổi ≥65 tuổi), khoảng mục tiêu SBP nên là 130-140 mmHg nếu dung nạp được. Ở tất cả bệnh nhân bị ĐTĐ, không nên hạ SBP xuống 160
Quản lý hạ huyết áp
Ảnh hưởng của can thiệp lối sống và giảm cân
Giảm lượng natri (đến 161-163 Kết quả của can thiệp tập luyện lâu dài, giảm nhẹ nhưng đáng kể mức HA tâm thu (giảm −7 mmHg) và HA tâm trương (giảm −5 mmHg). Lý tưởng nhất, một đơn tập thể dục nhằm giảm HA ở những người bị HA bình thường hoặc tăng huyết áp sẽ bao gồm một kết tập luyện thể dục aerobic chính với bổ sung với tập luyện chuyển động có trở kháng.164
Một sự cải thiện rõ rệt về YTNC tim mạch (tăng huyết áp, rối loạn lipid máu, viêm và ĐTĐ), liên quan đến giảm cân đáng kể, đã được quan sát sau phẫu thuật bariatric.165 Trong thử nghiệm Look AHEAD, những người giảm 5 đến 166
Điều trị thuốc
Nếu SBP tại cơ sở y tế là ≥140 mmHg và/hoặc DBP là ≥90 mmHg, điều trị bằng thuốc là cần thiết kết hợp với điều trị không dùng thuốc. Tất cả các loại thuốc hạ huyết áp có sẵn (trừ thuốc chẹn beta) đều có thể được sử dụng, nhưng bằng chứng ủng hộ mạnh mẽ việc sử dụng thuốc ức chế hệ RAA, đặc biệt ở những bệnh nhân có bằng chứng tổn thương nội cơ quan (albumin niệu và phì đại thất trái). 167–170
Kiểm soát HA thường yêu cầu điều trị bằng nhiều loại thuốc với sự kết hợp thuốc ức chế hệ RAA và thuốc chẹn kênh canxi hoặc thuốc lợi tiểu, trong khi không nên kết hợp ACEI với ARB.171 Nên xem xét kết hợp hai hoặc nhiều loại thuốc với liều cố định trong một viên thuốc, để cải thiện sự tuân thủ. Sự kết hợp betablocker/lợi tiểu tạo thuận lợi sự phát triển của ĐTĐ, và nên tránh ở BN tiền ĐTĐ, trừ khi cần thiết cho các lý do khác. Trong số các thuốc chẹn beta, nebivolol đã được chứng minh là không ảnh hưởng đến độ nhạy insulin ở bệnh nhân mắc hội chứng chuyển hóa.172
Một phân tích gộp trong đó ỨCMC hoặc ỨCTT được so sánh với giả dược đã báo cáo giảm tỷ lệ mắc ĐTĐ mới khởi phát [tỷ số chênh 0,8, KTC 95% 0,8-0,9; P 173 Ở bệnh nhân tiền ĐTĐ, ramipril không làm giảm đáng kể tỷ lệ ĐTĐ, nhưng tăng đáng kể đưa đường huyết về bình thường.174 Ở bệnh nhân IGT, valsartan làm giảm đáng kể tỷ lệ ĐTĐ mới khởi phát.175
Thay đổi huyết áp khi điều trị hạ đường huyết
Các thử nghiệm thử nghiệm trên đồng vận thụ thể GLP1 đã cho thấy bằng chứng về việc giảm nhẹ, nhưng đáng kể, mức HA, một phần do giảm cân. Trong thử nghiệm LEADER (Liraglutide) đã thấy sự giảm kéo dài (SBP/DBP -1.2/-0.6 mmHg) với tần số tim tăng nhẹ (3 lần/ph).176 Ức chế SGLT2 tạo ra mức hạ áp nhiều hơn (SBP/DBP -2.46/-1.46 mmHg) mà không thay đổi tần số tim.177 Hiệu quả hạ áp của các thuốc này phải được xem xét khi điều trị HA.
Khuyến cáo cho điều trị huyết áp ở các BN ĐTĐ hoặc tiền ĐTĐ
|
Khuyến cáo |
Classa |
Levelb |
|
Mục tiêu điều trị |
|
|
|
Điều thuốc hạ áp được khuyến cáo ở những BN ĐTĐ khi HA tại cơ sở y tế > 140/90 mmHg.155,178-180 |
I |
A |
|
BN tăng huyết áp và ĐTĐ nên được điều trị theo cá thể hóa. Huyết áp tâm thu mục tiêu hướng đến đạt 130 mmHg và 65 tuổi), HA tâm thu mục tiêu trong khoảng 130-139mmHg. 155,159,160,181-183 |
I |
A |
|
Khuyến cáo HA tâm trương mục tiêu hướng đến đạt 160 |
I |
C |
|
Điều trị HA tâm thu |
IIb |
C |
|
Điều trị và đánh giá |
|
|
|
Thay đổi lối sống (giảm cân nếu thừa cân, hoạt động thể chất, hạn chế rượu bia, hạn chế muối, và tăng tiêu trái cây (vd: 2-3 phần nhỏ), rau (vd: 2-3 phần nhỏ), các sản phẩm từ sữa ít béo) được khuyến cáo ở những BN ĐTĐ và tiền ĐTĐ có tăng huyết áp.161-163,166 |
I |
A |
|
Ức chế hệ RAA (ỨCMC hoặc ỨCTT) được khuyến cáo điều trị tăng huyết áp ở BN ĐTĐ, đặc biệt khi có hiện diện vi albumin niệu, albumin niệu, protein niệu, hoặc phì đại thất trái.167-170 |
I |
A |
|
Khuyến cáo điều trị khởi đầu với kết hợp ức chế hệ RAA với ức chế kênh canxi hoặc lợi tiểu thiazide/thiazide-like.167-171 |
I |
A |
|
Ở BN IFG hoặc IGT, ức chế hệ RAA nên được ưu chuộng hơn ức chế bêta hoặc lợi tiểu để giảm nguy cơ khởi phát ĐTĐ.173-175 |
IIa |
A |
|
Hiệu quả đồng vận thụ thể GLP1 và ức chế SGLT2 trên huyết áp nên được xem xét |
IIa |
C |
|
Tự theo dõi HA tại nhà nên được xem xét ở những BN ĐTĐ đang điều trị hạ áp để kiểm tra HA được kiểm soát thích hợp.184 |
IIa |
C |
|
Holter HA 24 giờ nên được xem xét để đánh giá huyết áp 24 giờ bất thường và điều chỉnh điều trị hạ áp185 |
IIa |
C |
|
IFG = impaired fasting glycaemia; IGT = impaired glucose tolerance; |
|
|
Khoảng trống trong bằng chứng
Mục tiêu HA tối ưu chưa được biết, đặc biệt ở người trẻ với ĐTĐ type 1, ĐTĐ type 2 mới khởi phát gần đây và ĐTĐ kèm BMV
Vai trò của ổn định hoặc đảo ngược tổn thương cơ quan đích (bao gồm albumin niệu, phì đại thất trái, và xơ cứng động mạch), kiểm soát huyết áp quá mức, còn ít được biết đến.
Phải chăng điều trị đồng vận thụ thể GLP1 và ức chế SGLT2 ảnh hưởng đếu sơ đồ điều trị hạ áp hiện tại?
Tương tác giữa đồng vận thụ thể GLP1 và ức chế SGLT2 với điều trị hạ áp, trong thuật ngữ tiên lượng tim mạch, vẫn còn chưa biết.
Lipids
Thông điệp chính
Statin ngăn chặn hiệu quả các biến cố tim mạch và giảm tỷ lệ tử vong tim mạch và việc sử dụng chúng có liên quan đến hạn chế một số biến cố bất lợi. Do nhóm nguy cơ cao của bệnh nhân ĐTĐ, nên điều trị statin sử dụng trên cơ sở cá thể hóa.
|
Hiện nay, statin vẫn là trị liệu tốt nhất trong điều trị hạ lipid máu ở bệnh nhân ĐTĐ. |
|
Ezetimibe hoặc ức chế PCSK9 trên đỉnh của statin, hoặc một mình, trong trường hợp không dung nạp được statin, góp phần thêm vào làm giảm LDL-C ở bệnh nhân ĐTĐ, do đó cải thiện dự hậu tim mạch và giảm tử vong tim mạch. |
Một nhóm các bất thường lipid và apolipoprotein đi kèm với ĐTĐ. Hai thành phần cốt lõi là tăng triglyceride vừa phải lúc đói và không nhịn ăn, và HDL-C thấp. Các đặc điểm khác bao gồm sự gia tăng của các lipoprotein giàu triglyceride, bao gồm chylomicron và tàn dư lipoprotein mật độ rất thấp, và mức độ LDL-C tăng nhẹ bình thường, với các hạt LDL đặc nhỏ. Trường hợp ĐTĐ type 1 được kiểm soát tốt, nồng độ HDL-C có xu hướng bình thường (hoặc thậm chí tăng nhẹ), cũng như nồng độ triglyceride huyết thanh.186
Các thuốc hạ lipid máu
Statins
Dữ liệu đồng nhất đã chứng minh hiệu quả của statin trong việc ngăn ngừa các biến cố tim mạch và giảm tỷ lệ tử vong tim mạch ở bệnh nhân ĐTĐ, không có bằng chứng cho sự khác biệt giới tính. Một phân tích gộp bao gồm 18.686 bệnh nhân ĐTĐ đã chứng minh rằng giảm LDL-C do statin giảm 1,0 mmol/L (40 mg/dL) có liên quan đến việc giảm 9% tỷ lệ tử vong do mọi nguyên nhân và giảm 21% tỷ lệ mắc các biến cố tim mạch chính.187 Lợi ích tương tự đã được nhìn thấy trong cả ĐTĐ type 1 và ĐTĐ type 2. Ở những bệnh nhân bị HCVC, điều trị bằng statin tích cực đã dẫn đến giảm tử vong tim mạch và tử vong do mọi nguyên nhân, và góp phần làm giảm tiến triển xơ vữa.188
Trong cả ĐTĐ type 1 và ĐTĐ type 2 khởi phát trẻ, có rất ít bằng chứng chỉ ra độ tuổi mà tại đó nên bắt đầu điều trị statin. Để hướng dẫn một cách tiếp cận, statin không được chỉ định trong thai kỳ,189,190 và nên tránh ở những phụ nữ ĐTĐ type 1 và ĐTĐ type 2 đang có kế hoạch mang thai. Trong trường hợp không có tổn thương mạch máu, và đặc biệt là albumin niệu vi lượng, có vẻ hợp lý để trì hoãn điều trị statin ở bệnh nhân ĐTĐ không có triệu chứng cho đến khi 30 tuổi. Dưới độ tuổi này, nên điều trị bằng statin trong từng trường hợp cụ thể có tính đến sự hiện diện của microalbumin niệu, tổn thương cơ quan và mức LDL-C.
Statin là an toàn và thường dung nạp tốt. Ngoại trừ các triệu chứng trên cơ, các tác dụng phụ là rất hiếm. Trong phần lớn các trường hợp bệnh cơ hoặc hủy cơ vân, có những tương tác thuốc với liều statin cao hơn hoặc kết hợp với gemfibrozil.191,192 Bằng chứng cho thấy hầu hết bệnh nhân (70-90%) báo cáo không dung nạp statin đều có thể dùng thuốc statin khi thử dùng lại.193-196 Bệnh nhân có thể được kiểm tra lại với cùng statin trừ khi họ có tăng creatine kinase. Bằng chứng cho thấy tỷ lệ tác dụng phụ thấp hơn với rosuvastatin liều thấp hoặc Pravastatin.193-196
Điều trị bằng statin có liên quan đến ĐTĐ mới khởi phát: cứ sau 40 mmol / L (mg / dL) giảm LDL-C bằng statin, chuyển đổi thành ĐTĐ tăng 10% .197,198 Nguy cơ mắc ĐTĐ khởi phát mới tăng theo tuổi và chỉ giới hạn ở những người đã có nguy cơ phát triển ĐTĐ.199 Tuy nhiên, lợi ích của việc giảm biến cố tim mạch lớn hơn nhiều nguy cơ của liệu pháp statin và điều này đã được xác nhận ở những BN có nguy cơ CV thấp.187
Ezetimibe
Tăng cường hơn nữa việc hạ LDL-C bằng cách thêm ezetimibe vào statin. Trong nghiên cứu IMPROVE-IT, đã giảm đáng kể tỷ lệ biến cố tiêu chí chính (HR 0,85, KTC 95% 0,78-0,94) cho bệnh nhân sau HCVC có ĐTĐ điều trị với simvastatin kết hợp với ezetimibe, với tác dụng có lợi mạnh hơn trên dự hậu so với không ĐTĐ. Các kết quả trong phân nhóm này chủ yếu được đưa đến bởi tỷ lệ NMCT và đột quỵ não do thiếu máu cục bộ thấp hơn.200,201 Nên khuyến cáo kết hợp ezetimibe với statin cho bệnh nhân mắc ĐTĐ với HCVC gần đây, đặc biệt khi chỉ dùng statin không đủ để giảm LDL-C đến mức
PCSK9
Mục thuốc mới trong các trị liệu hạ lipid máu là các chất ức chế PCSK9, để giảm LDL-C đến mức mục tiêu chưa đạt được. Trong nghiên cứu ODYSSEY DM-INSULIN, alirocumab, so với giả dược, giảm 50% LDLC ở BN ĐTĐ sau 24 tuần điều trị.202
Trong nghiên cứu FOURIER, BN có bệnh lý tim mạch có xơ vữa động mạch đang điều trị bằng statin được chỉ định ngẫu nhiên một liều cố định evolocumab hoặc giả dược. Kết quả đã chứng minh rằng tiêu chí chính cộng gộp (tử vong tim mạch, NMCT, đột quỵ não, nhập viện vì ĐTN không ổn định hoặc tái thông mạch vành) đã giảm đáng kể.203,204
Kết quả tương tự thu được từ nghiên cứu ODYSSEY OUTCOMES, trong đó chỉ định ngẫu nhiên BN có bệnh lý tim mạch (CVD) và LDL-C> 1,8 mmol/L (70 mg/dL), mặc dù có statin cường độ cao, cho alirocumab hoặc giả dược, với chỉnh liều của thuốc để nhắm mục tiêu LDL-C mức 0,6 – 1,3 mmol/L (25 – 50 mg/dL).
Alirocumab làm giảm đáng kể nguy cơ tiêu chí chính cộng gộp (tử vong tim mạch, NMCT hoặc nhập viện vì đau thắt ngực không ổn định) so với giả dược, với lợi ích tuyệt đối lớn nhất của alirocumab thấy ở bệnh nhân có mức LDL-C ban đầu> 2,6 mmol/L (100 mg/dL).205 Trong phân tích dưới nhóm của thử nghiệm ODYSSEY OUTCOMES, BN ĐTĐ (n = 5444) đã giảm gấp đôi nguy cơ tuyệt đối so với BN tiền ĐTĐ (n = 8246) và không ĐTĐ (n = 5234 ) (2,3 so với 1,2%, tương ứng).206 Hiện tại, những kết quả này nên được coi là đang nghiên cứu.
Fibrates
Ở những bệnh nhân có mức triglyceride cao [≥2,3 mmol/L (200 mg/dL)], lời khuyên về lối sống (tập trung vào việc giảm cân và lạm dụng rượu, nếu có liên quan) và cải thiện kiểm soát đường huyết là mục tiêu chính. Cả nghiên cứu FIELD và ACCORD đã chứng minh rằng việc sử dụng fenofibrate thêm vào khi đang dùng statin làm giảm đáng kể các biến cố tim mạch, nhưng chỉ ở những bệnh nhân có cả tăng triglyceride và giảm mức HDL-C.191,207 Tránh sử dụng Gemfibrozil vì nguy cơ bệnh cơ. Một phân tích gộp các thử nghiệm fibrate đã báo cáo giảm đáng kể NMCT không tử vong, không ảnh hưởng đến tỷ lệ tử vong.208 Fibrate có thể được dùng ở những bệnh nhân mắc ĐTĐ không dung nạp statin và có nồng độ triglyceride cao. Nếu triglyceride không được kiểm soát bởi statin hoặc fibrate, axit béo omega-3 liều cao (4 g / ngày) của ethyl icosapent có thể được sử dụng.209,103
Khuyến cáo cho điều trị rối loạn lipid máu với thuốc hạ lipid
|
Khuyến cáo |
Classa |
Levelb |
|
Mục tiêu |
|
|
|
Ở những BN ĐTĐ type 2 nguy cơ tim mạch trung bình,c khuyến cáo mức LDL-C mục tiêu 210-212 |
I |
A |
|
Ở BN ĐTĐ type 2 nguy cơ tim mạch cao,c khuyến cáo mức LDL-C mục tiêu d 210-212 |
I |
A |
|
Ở BN ĐTĐ type 2 nguy cơ tim mạch rất cao, khuyến cáo mức LDL-C mục tiêu d 200,201,210 |
I |
B |
|
Ở BN ĐTĐ type 2, khuyến cáo mục tiêu thứ phát của non-HDL-C d,213,214 |
I |
B |
|
Điều trị |
||
|
Statin được khuyến cáo như điều trị hạ lipid đầu tay ở BN ĐTĐ và mức LDL-C cao; Sử dụng statin được xác định dựa vào nhóm nguy cơ tim mạch của BNc và khuyến cáo mức LDL-C (hoặc non HDL-C) mục tiêu.187 |
I |
A |
|
Nếu mục tiêu LDL-C không đạt được, điều trị kết hợp với ezetimibe được khuyến cáo. 200,201 |
I |
B |
|
Ở BN nguy cơ tim mạch rất cao, mức LDL-C cao kéo dài mặc dù điều trị với liều statin dung nạp tối đa, với kết hợp ezetimide, hoặc ở những BN không dung nạp statin, ức chế PCSK9 được khuyến cáo.203-206 |
I |
A |
|
Can thiệp lối sống (tập trung vào giảm cân, giảm tiêu thụ thực phẩm đường hấp thụ nhanh và thức uống có cồn) và fibrate nên được xem xét dùng ở những BN với HDL-C thấp và mức triglyceride cao.191,207 |
IIa |
B |
|
Tăng cường điều trị statin nên được xem xét trước đưa vào điều trị kết hợp |
IIa |
B |
|
Statin nên được xem xét ở những BN ĐTĐ type 1 nguy cơ tim mạch cao,c bất kể mức LDL-C cơ bản lúc đầu. 187,215 |
IIa |
C |
|
Statin có thể được xem xét ở những BN không triệu chứng với ĐTĐ type 1 lớn hơn 30 tuổi |
IIb |
C |
|
Statin được không khuyến cáo ở phụ nữ có trong độ tuổi dự định sinh đẻ |
III |
A |
aClass of recommendation. b Level of evidence. See Table 7. d See the 2019 ESC/EAS Guidelines for the management of dyslipidaemias for non-HDL-C and apolipoprotein B targets.
Khoảng trống trong bằng chứng
Tối ưu mức LDL-C cần được xác định
Hiệu quả của fibrates trên dự hậu tim mạch ở các BN triglyceride > 2.3 mmol/L chưa rõ.
Vai trò của ức chế PCSK9 ở BN ĐTĐ vẫn còn cần được làm sáng tỏ thêm
Kháng kttc
Thông điệp chính
|
BN ĐTĐ và CVD có triệu chứng nên được điều trị không khác với BN không có ĐTĐ. |
|
Ở những BN ĐTĐ có nguy cơ tim mạch trung bình, không nên dùng aspirin để phòng ngừa tiên phát. |
|
Ở những BN ĐTĐ có nguy cơ cao/rất cao, aspirin có thể được xem xét trong phòng ngừa tiên phát. |
Một số bất thường đã được mô tả liên quan đến chức năng tiểu cầu in vivo và/hoặc ex vivo, và tăng kích hoạt tiểu cầu ở những bệnh nhân bị ĐTĐ. Tăng đường huyết, 216 mức độ viêm thấp, 217 và tăng quá trình oxy hóa có thể góp phần kích hoạt tiểu cầu in vivo và thay đổi khả năng đáp ứng với thuốc chống đông ở bệnh nhân ĐTĐ. Tuy nhiên, sự bất thường của tiểu cầu và khả năng đáp ứng thuốc của tiểu cầu kém cũng đã được mô tả ở những bệnh nhân ĐTĐ có khả năng kiểm soát chuyển hóa tốt.218,220 Rối loạn sản xuất tiểu cầu có thể đặc trưng ở BN ĐTĐ, dẫn đến tăng khối lượng tiểu cầu,221 tỷ lệ thay đổi giữa số lượng tiểu cầu và khối lượng,221,222 dị bội đại bào (megakaryocyte aneuploidy), 223 và tăng tiểu cầu lưới trong máu ngoại vi.219 Ngoài ra, sự tạo thrombin tiểu cầu dường như được tăng lên, loại cục máu đông dường như bị thay đổi, và tiêu sợi huyết giảm ở những bệnh nhân mắc bệnh ĐTĐ.224
Aspirin
Aspirin ức chế vĩnh viễn hoạt động cyclooxygenase 1 và kết tập tiểu cầu phụ thuộc thromboxane A2.225 Các nghiên cứu ngẫu nhiên, nhỏ, bằng chứng về dược lực học, bằng chứng về khái niệm đã chỉ ra rằng aspirin liều thấp mỗi ngày có thể không đủ để ức chế hoàn toàn hoạt động của cyclooxygenase 1 ở BN ĐTĐ218-220,226 và tăng xoay vòng tiểu cầu.219 Điều này sẽ hỗ trợ thử nghiệm các chế độ khác của [ví dụ: b.i.d (hai lần mỗi ngày)] aspirin liều thấp ở bệnh nhân mắc ĐTĐ trong RCT.
Phòng ngừa tiên phát
Mặc dù aspirin có lợi ích không thể nghi ngờ trong phòng ngừa thứ phát CVD (xem mục 6.5.1.2), nhưng tình huống ít rõ ràng trong phòng ngừa tiên phát. Năm 2009, ATC (Antithrombotic Trialists’ Collaboration) đã công bố một phân tích gộp các thử nghiệm phòng ngừa tiên phát gồm 95.000 người có nguy cơ thấp.227 Họ đã báo cáo giảm 12% dự hậu CVD với aspirin, nhưng sự gia tăng đáng kể trong chảy máu lớn, khiến người ta nghi ngờ giá trị của aspirin trong những trường hợp này. Kể từ đó, các thử nghiệm tiếp theo đã báo cáo dự hậu tim mạch tương tự hoặc không giảm, nhưng nguy cơ chảy máu lớn là giống vậy trong các nghiên cứu.228,229 Nghiên cứu về giới trong sử dụng aspirin cho thấy nguy cơ chảy máu tương tự ở nam và nữ, và giảm 12% tương tự trong các biến cố tim mạch ở cả hai giới, do giảm đột quỵ não do thiếu máu cục bộ ở phụ nữ và NMCT ở nam giới.229 Các thử nghiệm lớn gần đây ở bệnh nhân nguy cơ trung bình, gồm (i) loại ra ĐTĐ230 và (ii) tuyển nhập cụ thể các BN ĐTĐ,231 không thể đưa đến lập luận rằng aspirin nên được sử dụng trong phòng ngừa nguyên phát. Nghiên cứu về ASCEND đã chọn ngẫu nhiên 15.480 BN ĐTĐ không có CVD rõ ràng với aspirin 100 mg mỗi ngày một lần hoặc giả dược.231 Dự hậu tiêu chí chính (NMCT, đột quỵ não, cơn thiếu máu não thoáng qua hoặc tử vong do mọi nguyên nhân) xảy ra ở 658 bệnh nhân (8,5%) trên aspirin so với 743 (9,6%) trên giả dược (tỷ số tỷ lệ 0,88, KTC 95% 0,79-0,97; P = 0,01). Chảy máu lớn xảy ra ở 314 (4,1%) bệnh nhân dùng aspirin so với 245 (3,2%) giả dược (tỷ số tỷ lệ 1,29, KTC 95% 1,09-1,52; P = 0,003). Không có sự khác biệt trong chảy máu gây tử vong hoặc nội sọ, và một tỷ lệ đáng kể (≈25%) của chảy máu chính được xác định theo ASCEND là ở đường tiêu hóa trên. Số cần thiết để điều trị/số cần thiết cho tỷ lệ gây hại là 0,8. Một phân tích gộp gần đây đã chứng minh rằng các chất ức chế bơm proton cung cấp sự bảo vệ đáng kể khỏi xuất huyết tiêu hóa trên với tỷ số chênh 0.20.232 Cần nhấn mạnh rằng chỉ một trong bốn bệnh nhân trong thử nghiệm ASCEND được điều trị bằng thuốc ức chế bơm proton tại kết thúc nghiên cứu và sử dụng rộng rãi hơn trong các thử nghiệm có khả năng khuếch đại lợi ích của aspirin trong phòng ngừa tiên phát.
Gần đây có ý kiến cho rằng trọng lượng cơ thể233 hoặc kích thước có thể làm giảm khả năng đáp ứng với aspirin, cũng như với clopidogrel, cần liều cao hơn hàng ngày.234 Dữ liệu dược động học cho thấy mức độ ức chế tiểu cầu thấp hơn, đặc biệt là ở những bệnh nhân béo phì từ trung bình đến nặng.234 Tuy nhiên, lợi ích của chế độ kháng tiểu cầu tăng cường ở bệnh nhân ĐTĐ béo phì vẫn còn cần được xác định.
Phòng ngừa thứ phát
Bằng chứng giá trị nhất hiện tại về aspirin trong phòng ngừa thứ phát vẫn giống như đã được thảo luận trong Hướng dẫn ESC 2013 về ĐTĐ, tiền đái tháo đường và CVD, được soạn thảo phối hợp cùng với EASD72 (xem phần 7.1).
Khuyến cáo sử dụng kháng KTTC trong phòng ngừa nguyên phát ở BN ĐTĐ
|
Khuyến cáo |
Classa |
Levelb |
|
Ở BN ĐTĐ nguy cơ cao/rất cao,c aspirin (75-100mg/ngày) có thể được xem xét trong phòng ngừa tiên phát trong tình huống không có chống chỉ định rõ ràng. d 231 |
IIb |
A |
|
Ở BN ĐTĐ nguy cơ tim mạch trung bình,cphòng ngừa tiên phát với aspirin không được khuyến cáo |
III |
B |
|
Bảo vệ dạ dày |
|
|
|
Khi liều thấp aspirin được sử dụng, PPI nên xem xét sử dụng để phòng ngừa xuất huyết tiêu hóa. 232,23 |
IIa |
A |
cSee Table 7. d Gastrointestinal bleeding, peptic ulceration within the previous 6 months, active hepatic disease, or history of aspirin allergy.
Khoảng trống trong bằng chứng
Cần thêm dữ liệu về phòng ngừa bệnh lý tim mạch cho ĐTĐ type 1, nơi kích hoạt tiểu cầu in vivo đã được báo cáo.236
Cần đánh giá hiệu quả của khối lượng cơ thể, đặc biệt là béo phì từ trung bình đến nặng đối với khả năng đáp ứng và hiệu quả của thuốc chống tiểu cầu ở bệnh nhân ĐTĐ và điều tra các chiến lược liều cao hơn.
Các hiệu quả chiến lược phòng ngừa chống huyết khối trong tiền ĐTĐ và ĐTĐ có tương tự nhau không.
Tiếp cận đa yếu tố
Thông điệp chính
Giảm đồng thời HbA1c, SBP, và lipid máu làm giảm biến cố tim mạch 75%
Điều trị đa yếu tố vẫn chưa sử dụng được đạt
Nguyên tắc quản lý đa yếu tố
Bệnh nhân bị rối loạn ĐH có thể có lợi từ việc xác định sớm và điều trị bệnh kèm theo và các yếu tố làm tăng nguy cơ tim mạch.237 Tuy nhiên, nhiều bệnh nhân không đạt được mục tiêu yếu tố nguy cơ trong phòng ngừa CVD (Bảng 9). Trong nghiên cứu EUROASPIRE IV, mục tiêu HA 238
Bảng 9: Tổng kết mục tiêu điều trị trong quản lý bệnh nhân ĐTĐ
|
YTNC |
|
Mục tiêu |
|
|
Huyết áp |
Mục tiêu SPB 130 mmHg cho hầu hết người trưởng thành, |
|
|
|
|
Mục tiêu ít nghiêm ngặt hơn, SPB 130-139 mmHg ở người lớn tuổi (> 65 tuổi) |
|
|
|
Kiểm soát ĐH: HbA1c |
Mục tiêu HbA1c cho hầu hết người trưởng thành Mục tiêu HbA1c nghiêm ngặt hơn |
|
|
|
|
Mục tiêu HbA1c ít nghiêm ngặt hơn (xem phần 6.2.1) |
|
|
|
Bộ mỡ: LDL |
Ở BN ĐTĐ nguy cơ rất cao,a mục tiêu LDL-C a mục tiêu LDL-C |
|
|
|
|
Ở BN ĐTĐ nguy cơ trung bình,a mục tiêu LDL-C |
|
|
|
Kháng KTTC |
Ở BN ĐTĐ có nguy cơ tim mạch cao/rất cao |
|
|
|
Thuốc lá |
Bắt buộc ngưng thuốc lá |
|
|
|
Hoạt động thể dục |
Mức độ vừa – nặng, ≥ 150 phút/tuần, kết hợp huấn luyện aerobic và có trở kháng |
|
|
|
Cân nặng |
Nhắm đến ổn định cân nặng ở BN béo phì hoặc thừa cân, dựa vào cân bằng calo, giảm cân ở các BN rối loạn dung nạp ĐH (IGT), để phòng ngừa tiến triển đến ĐTĐ |
|
|
Thói quen ăn uống
|
Giảm nhập calo được khuyến cáo ở các BN béo phì có ĐTĐ type 2 để giảm trọng lượng cơ thể; không có phần trăm lý tưởng calo cho carbohydrate, protein, và chất béo cho tất cả BN ĐTĐ |
|
|
IGT = impaired glucose tolerance; aSee Table 7.
Trong nghiên cứu sổ bộ quốc gia ở Thụy Điển về ĐTĐ, nguy cơ dự hậu giảm thêm bởi mỗi yếu tố nguy cơ đạt trong khoảng mục tiêu (HbA1c, LDL-C, albumin niệu, hút thuốc và SBP). Trong ĐTĐ type 2 với các biến tại mục tiêu, tỉ lệ nguy cơ cho tử vong do mọi nguyên nhân là 1,06 (95% KTC 1,00-1,12), 0,84 (KTC 95% 0,75 – 0,13) cho NMCT cấp và 0,95 (95% KTC 0,84- 1.07) cho đột quỵ não . Nguy cơ nhập viện vì HF luôn cao hơn ở những bệnh nhân ĐTĐ so với nhóm chứng (HR 1.45, 95% KTC 1.34-1.57).239
Điều trị tăng cường, đa yếu tố cho ĐTĐ trong chăm sóc ban đầu và sớm trong tiến trình bệnh được đánh giá trong nghiên cứu ADDITION.240 Theo dõi (1 và 5 năm ) đã không cho thấy sự giảm đáng kể về tần số của các biến cố vi mạch hoặc các biến cố mạch máu lớn.242 Điều thú vị là, nguy cơ CVD được mô hình hóa trong 10 năm tính toán với công cụ nguy cơ UKPDS cho thấy thấp hơn trong nhóm điều trị tích cực sau khi điều chỉnh nguy cơ tim mạch cơ bản (-2.0, 95% KTC -3.1 đến 0.9).243
Hiệu quả của can thiệp đa yếu tố ở bệnh nhân ĐTĐ và microalbumin niệu đã được chứng minh bằng nghiên cứu Steno-2, trong đó 160 bệnh nhân có nguy cơ rất cao có ĐTĐ được chọn ngẫu nhiên để điều trị tích cự, hướng đến mục tiêu, điều trị đa mục tiêu hoặc điều trị thông thường. Các mục tiêu trong nhóm được điều trị tích cực là HbA1c
Tất cả các bệnh nhân trong nhóm này được dùng thuốc ức chế hệ RAA và aspirin liều thấp. Cách tiếp cận này đã cho kết quả giảm các biến cố mạch máu nhỏ và mạch máu lớn 50% sau 7,8 năm theo dõi. Theo dõi lâu dài (21 năm kể từ lúc bắt đầu điều trị) cho thấy điều trị tích cực đã làm giảm đáng kể bệnh thận ở giai đoạn cuối kết hợp với tử vong xuống HR 0,53 (95% KTC 0,35 -0,8) và giúp tăng tuổi thọ 7,9 năm theo thời gian không có sự cố CVD.37,244 Nghiên cứu này cũng cho thấy nguy cơ nhập viện vì HF giảm 70%.245
Nghiên cứu J-DOIT3 đã nghiên cứu hiệu quả của một can thiệp tăng cường đa yếu tố với các mục tiêu nghiêm ngặt ở bệnh nhân Nhật Bản ĐTĐ 45-69 với các yếu tố nguy cơ. Kết quả cho thấy cải thiện đáng kể HbA1c, SBP, DBP và LDL-C so với trị liệu thông thường. Không có giảm có ý nghĩa trong xu hướng đối với dự hậu gộp chính, bao gồm NMCT không gây tử vong, đột quỵ não, tái thông mạch máu hoặc tử vong do mọi nguyên nhân (HR 0,81, KTC 95% 0,63-1,04; P = 0,094). Phân tích post hoc cho thấy các biến cố mạch máu não đã giảm trong nhóm điều trị tích cực (HR 0,42, KTC 95% 0,24 0,74; P = 0,002), trong khi không thấy sự khác biệt nào đối với tử vong do mọi nguyên nhân và biến cố mạch vành.246
Trong số 1425 bệnh nhân có ĐTĐ và CAD được biết tham gia Khảo sát Euro Heart, 44% nhận được kết hợp aspirin, thuốc ức chế bêta, thuốc ức chế hệ RAA và statin. Bệnh nhân có kết hợp này có tử vong do mọi nguyên nhân thấp hơn đáng kể (3,5 so với 7,7%; P = 0,001) và ít biến cố tim mạch kết hợp hơn sau 1 năm theo dõi (11,6 so với 14,7%; P = 0,05).247
Các khuyến cáo cho quản lý đa yếu tố ở các BN ĐTĐ
|
Khuyến cáo |
Classa |
Levelb |
|
Tiếp cận đa yếu tố đối với quản lý BN ĐTĐ với mục tiêu điều trị, như trong bảng 9, nên được xem xét ở các BN ĐTĐ và CVD.238,239,245-248 |
IIa |
B |
Khoảng trống trong bằng chứng
Chiến lược tối ưu trong điều trị đa yếu tố trong phòng ngừa tiên phát và phòng ngừa thứ phát chưa được xác minh
Sự khác nhau về giới chưa được đánh giá trong tình huống can thiệp đa yếu tố
Quản lý bệnh mạch vành
Thông điệp chính
ĐTĐ type 2 và tiền ĐTĐ thường gặp ở những người ACS và hội chứng vành mạn (CCS), và có liên quan đến tiên lượng tệ hơn.
Tình trạng đường huyết nên được đánh giá một cách có hệ thống ở tất cả các bệnh nhân mắc BMV.
Kiểm soát đường huyết tích cực có thể có hiệu quả trên tim mạch nhiều hơn khi được bắt đầu sớm trong quá trình điều trị Đái tháo đường.
Empagliflozin, canagliflozin và dapagliflozin làm giảm các biến cố tim mạch ở bệnh nhân mắc ĐTD và bệnh lý tim mạch (TIM MẠCHD), hoặc ở những người có nguy cơ tim mạch rất cao/cao
Liraglutide, semglutide và dulaglutide làm giảm các biến cố tim mạch ở BN ĐTĐ và TIM MẠCHD, hoặc những người có nguy cơ tim mạch rất cao/cao.
Dự phòng thứ phát tăng cường được chỉ định ở BN ĐTĐ và BMV.
Thuốc kháng tiểu cầu là nền tảng của phòng ngừa tim mạch thứ phát.
Ở những bệnh nhân có nguy cơ cao, sự kết hợp giữa Rivaroxaban liều thấp và aspirin có thể có lợi cho BMV.
Aspirin cộng với ticagrelor giảm liều có thể được xem xét trong thời gian ≤3 năm sau MI.
Điều trị kháng đông để tái thông mạch máu không khác biệt với tình trạng ĐTĐ.
Ở những bệnh nhân mắc ĐTĐ và BMV nhiều nhánh, giải phẫu mạch vành phù hợp để tái thông mạch và tỷ lệ tử vong phẫu thuật dự đoán thấp, phẫu thuật bắc cầu động mạch vành (CABG) vượt trội hơn so với can thiệp mạch vành qua da (PCI).
Điều trị thuốc
Bất thường về glucose là phổ biến ở bệnh nhân BMV cấp và ổn định, và liên quan đến tiên lượng xấu.16,18,249 Khoảng 20-30% bệnh nhân BMV có ĐTĐ đã chẩn đoán và phần còn lại, có tới 70% ĐTĐ hoặc rối loạn dung nạp glucose (IGT) mới phát hiện khi được đánh giá với OGTT.9.250.251 Bệnh nhân mắc BMV, không có bất thường về lượng glucose máu, nên đánh giá tình trạng đường huyết của họ như đã nêu trong phần 4 và 5.
Điều quan trọng là phải thừa nhận rằng các khuyến cáo về phòng ngừa thứ phát BMV ở bệnh nhân mắc ĐTĐ chủ yếu dựa trên bằng chứng từ các phân tích dưới nhóm của các thử nghiệm ghi nhận bệnh nhân có và không có ĐTĐ.72 Vì tỷ lệ biến cố tim mạch cao hơn thường thấy ở bệnh nhân mắc ĐTĐ, lợi ích tuyệt đối thường cho thấy được khuếch đại trong khi lợi ích tương đối vẫn tương tự.238.247 Khuyến nghị chung cho bệnh nhân HCVM và HCVC được nêu trong Hướng dẫn ESC khác.252-255
Có bằng chứng cho thấy việc kiểm soát đường huyết được cải thiện làm trì hoãn sự khởi phát, làm giảm tiến triển và (trong một số trường hợp) có thể đảo ngược một phần các biến chứng vi mạch máu ở bệnh nhân mắc bệnh ĐTĐ. Theo đó, kiểm soát đường huyết sớm, hiệu quả và duy trì được nên được áp dụng trong tất cả các hướng dẫn ĐTĐ để giảm thiểu nguy cơ do tăng đường huyết. Đạt được điều này mà không gây bất lợi và có lợi cho hệ thống tim mạch là một thách thức quan trọng, đặc biệt khi lựa chọn các liệu pháp hạ đường huyết phù hợp với từng cá nhân. Các thử nghiệm lâm sàng chính mô tả tác dụng của các trị liệu hạ glucose đối với dự hậu tim mạch được xem xét dưới đây.
Hiệu quả của kiểm soát đường huyết tăng cường
UKPDS
Trong UKPDS, 5102 BN ĐTĐ mới được chẩn đoán chưa dùng thuốc được chỉ định ngẫu nhiên để kiểm soát glucose tăng cường bằng sulfonylurea hoặc insulin, hoặc quản lý bằng thay đổi chế độ ăn một mình, trong thời gian trung vị 10,7 năm. Mặc dù đã giảm rõ rệt các biến chứng vi mạch máu, nhưng giảm tỉ lệ NMCT là cận biên ở mức 16% (P = 0,052) .145 Trong giai đoạn mở rộng nghiên cứu, giảm nguy cơ NMCT vẫn ở mức 15%, trở nên đáng kể khi số ca mắc tăng.149 Hơn nữa, các tác động có lợi vẫn có đối với tiêu chí chính liên quan đến ĐTĐ, bao gồm tử vong do mọi nguyên nhân, đã giảm 13%. Đáng chú ý, nghiên cứu này được thực hiện khi các khía cạnh hiện đại của quản lý đa yếu tố (hạ lipid và HA) chưa sẵn có.
ACCORD, ADVANCE, và VADT
Ba thử nghiệm đã báo cáo các tác động trên tim mạch của kiểm soát glucose tích cực so với tiêu chuẩn ở bệnh nhân ĐTĐ có nguy cơ tim mạch cao.138,256-258 Bao gồm> 23 000 bệnh nhân được điều trị trong 3 – 5 và cho thấy không có lợi ích tim mạch từ kiểm soát glucose tăng cường. ACCORD đã bị chấm dứt sau một thời gian theo dõi trung bình 3,5 năm vì tỷ lệ tử vong cao hơn ở nhóm tích cực (14/1000 so với 11/1000 bệnh nhân tử vong/năm), được phát hiện ở những người có nhiều yếu tố nguy cơ tim mạch và chủ yếu do tử vong tim mạch. Một phân tích sâu hơn cho thấy rằng những người có kiểm soát đường huyết kém trong nhóm tích cực chiếm tỷ lệ tử vong tim mạch đa số.259
DIGAMI 1 và 2
DIGAMI 1260 báo cáo rằng kiểm soát đường huyết tăng cường dựa trên insulin làm giảm tỷ lệ tử vong ở bệnh nhân mắc ĐTĐ và NMCT cấp tính (tỷ lệ tử vong sau 3,4 năm là 33% ở nhóm insulin so với 44% ở nhóm đối chứng; P = 0,011).261 Hiệu quả của kiểm soát đường huyết tăng cường vẫn duy trì 8 năm sau khi phân ngẫu nhiên, tăng tỷ lệ sống còn thêm 2,3 năm.262 Những kết quả này không được lặp lại trong DIGAMI 2, bị dừng sớm do tuyển BN vào nghiên cứu chậm.263 Trong dữ liệu gộp, truyền glucose- insulin không làm giảm tỷ lệ tử vong ở NMCT và ĐTĐ.264 Nếu cảm thấy cần thiết phải cải thiện kiểm soát đường huyết ở bệnh nhân HCVC, điều này cần được tiến hành với nhận thức về nguy cơ hạ đường huyết, có liên quan đến dự hậu kém ở bệnh nhân mắc BMV.265,266 Chiến lược điều chỉnh chuyển hóa glucose insulin kali, để ổn định tế bào cơ tim và cải thiện sản xuất năng lượng, bất kể sự hiện diện của ĐTĐ, đã được thử nghiệm trong một số RCT mà không có hiệu quả nhất quán đối với bệnh suất hoặc tử suất.267,268
Ở những bệnh nhân trải qua phẫu thuật tim, nên xem xét kiểm soát glucose.269 Dữ liệu quan sát ở những bệnh nhân trải qua CABG cho thấy rằng việc sử dụng truyền insulin liên tục để kiểm soát đường huyết chặt chẽ vừa phải có liên quan đến tỷ lệ tử vong thấp hơn và ít biến chứng hơn, kiểm soát đường huyết chặt chẽ hơn hoặc nhẹ hơn.270 Trong phân nhóm CABG ở thử nghiệm BARI 2D, điều trị insulin trong thời gian dài có liên quan đến nhiều biến cố tim mạch hơn các thuốc nhạy cảm với insulin.271
Các mục tiêu đường huyết cho người BMV và các nhóm thuốc ưu tiên cho ĐTĐ, được nêu trong mục 6.2 và bên dưới.
Thuốc hạ đường huyết: bằng chứng mới từ các thử nghiệm dự hậu tim mạch
Các thuốc hạ đường huyết đã được công nhận
Hiệu quả trên tim mạch của các thuốc hạ đường huyết đã công nhận trước đây chưa được đánh giá trong các nghiên cứu RCT lớn, như các thuốc gần đây
Metformin
Trong một nghiên cứu thuần tập (nested study) trên 753 bệnh nhân ở UKPDS so sánh trị liệu thông thường với metformin, metformin làm giảm NMCT tới 39%, tử vong do mạch vành 50% và đột quỵ não 41% trong khoảng thời gian vị 10,7 năm ở những bệnh nhân thừa cân mới được chẩn đoán ĐTĐ type 2 không có bệnh lý tim mạch trước đây.146 Metformin cũng làm giảm tỉ lệ NMCT và tăng tỷ lệ sống sót khi nghiên cứu được kéo dài thêm 8 -10 năm điều trị tăng cường, bao gồm cả việc sử dụng các loại thuốc khác.149 Nghiên cứu quan sát và cơ sở dữ liệu cung cấp bằng chứng hỗ trợ rằng sử dụng metformin lâu dài giúp cải thiện tiên lượng tim mạch.272,273 Tuy nhiên, chưa có thử nghiệm ngẫu nhiên quy mô lớn về dự hậu tim mạch (CVOTs) được thiết kế để đánh giá hiệu quả của metformin đối với các biến cố tim mạch.
Sulfonylureas và meglinides
Giảm nguy cơ tim mạch bằng sulfonylurea có hiệu quả hơn so với các biện pháp can thiệp lối sống vừa phải, nhưng kém hiệu quả hơn metformin.145,146,274-276 Sulfonylureas mang nguy cơ của hạ đường huyết và, từ năm 1960 đến nay, đã có tranh luận về sự an toàn trên tim mạch của sulfonylureas. Tuy nhiên, nghiên cứu của CAROLINA, so sánh thuốc ức chế DPP4 linagliptin so với sulfonylurea glimiperide, cho thấy tính an toàn của tim mạch ở cả hai thuốc ở các BN ĐTĐ type 2 qua thời gian 6.2 năm. Nateglinide không giảm biến cố tim mạch chính trong nghiên cứu NAVIGATOR, nghiên cứu tiến cứu ở BN IGT và bệnh tim mạch, hoặc có nguy cơ tim mạch.
Alpha-glucosidase inhibitor
Acarbose không thay đổi MACE ở các bệnh nhân IGT và có bệnh lý tim mạch (CVD) trong suốt 5 năm, nghiên cứu lớn ACE.129
Thiazolidinediones
Nghiên cứu PROACTIVE của pioglitazone là một thử nghiệm trung tính cho dự hậu chính cộng gộp của nó (HR 0.90, 95% CI 0.80 .1.02; P = 0.095).279 Vì vậy, báo cáo về dự hậu thứ phát nên được xem xét như giả thuyết chỉ ra. Bao gồm giảm có ý nghĩa tiêu chí phụ cộng gộp 16% (HR 0,84, KTC 95% 0,72-0,98; P = 0,027),279 và nguy cơ NMCT sau đó và đột quỵ tái phát lần lượt là 16 và 47%,280,281 với giảm nguy cơ đột quỵ tái phát ở những người không ĐTĐ.282
Sự xuất hiện của HF cao hơn đáng kể với pioglitazone so với giả dược trong thử nghiệm PROACTIVE, nhưng không tăng tỷ lệ tử vong.283 Nghiên cứu lớn TOSCA.IT, phân ngẫu nhiên, nhưng không mù, so sánh pioglitazone so với sulfonylurea khi bổ sung metformin đã bị dừng sớm vì không có hiệu quả. Điểm tiêu chí chính cộng gộp và các thành phần riêng lẻ của tiêu chí chính cộng gộp tương tự nhau ở hai nhóm.284
Trong thử nghiệm IRIS về các đối tượng kháng insulin mà không có ĐTĐ, pioglitazone đã giảm tiêu chí chính cộng gộp của đột quỵ tái phát và NMCT xuống 24% so với giả dược khi theo dõi thời gian trung vị 4,8 năm.282 Sau một phân tích gộp các biến cố tim mạch với thiazolidinedione rosiglitazone, 285 cách điều tiết đối với thuốc ĐTĐ đã trải qua một thay đổi lớn trong năm 2008.286 sau đó tất cả các loại thuốc trong tương lai được yêu cầu phải chứng minh tính an toàn trên tim mạch an toàn hoặc duy trì phê duyệt theo quy định. Điều này dẫn đến sự gia tăng các thử nghiệm để đánh giá dự hậu tim mạch với các phương pháp điều trị này, phần lớn trong số đó được thiết kế để xác nhận sự không thua kém của liệu pháp thử nghiệm so với giả dược được thêm vào điều trị hạ đường huyết nền.
Insulin
Trong thử nghiệm ORIGIN, 12 537 người (tuổi trung bình 63,5 tuổi) có nguy cơ bệnh tim mạch cao – với IFG, IGT, hoặc ĐĐĐ đã được chọn ngẫu nhiên để sử dụng glargine insulin tác dụng dài [nhắm mục tiêu mức FPG là 5,3 mmol / L (≤95 mg/dL)] hoặc chăm sóc tiêu chuẩn. Sau khi theo dõi trung bình 6,2 năm, tỷ lệ kết quả tim mạch là tương tự nhau ở hai nhóm.289 Trong thử nghiệm DEVOTE, một so sánh mù đôi về thuốc degludec tác dụng siêu dài o.d (n=3818) với insuline glargine U100 (n=3819) thời gian 1.8 năm ở các BN ĐTĐ type 2 ở nguy cơ tim mạch cao tìm thấy không có sự khác biệt có ý nghĩa trong MACE (gộp tử vong do tim mạch, NMCT không tử vong, hoặc đột quỵ não không tử vong).290 Một sự giảm đáng kể về tần suất hạ đường huyết đã được quan sát thấy ở nhóm degludec.290
Thuốc hạ đường huyết uống mới
Ức chế Dipeptidyl peptidase-4
Năm nghiên cứu tiến cứu lớn trong dân số ĐTĐ type 2 có nguy cơ tim mạch khác nhau (Bảng 10) để đánh giá hiện quả trên tim mạch của thuốc ức chế DPP4 đã được báo cáo cho đến nay: saxagliptin [nghiên cứu SAVORTIMI 53)]291, alogliptin (nghiên cứu EXAMINE),292 sitagliptin (TECOS)293 và linagliptin ([CARMELINA]294 và CAROLINA277). Bốn trong số các thử nghiệm này đã xác nhận không thua kém thống kê so với giả dược (bao gồm cả thuốc hạ đường huyết thay thế để đạt được cân bằng đường huyết) đối với dự hậu chính cộng gộp trên tim mạch đã được kiểm tra.
Tuy nhiên, không có chất ức chế DPP4 nào có liên quan đến lợi ích TIM MẠCH đáng kể trong dân số nghiên cứu, bao gồm các bệnh nhân có tiền sử mắc bệnh ĐTĐ và bệnh tim mạch, hoặc có các yếu tố nguy cơ tim mạch. Trong thử nghiệm SAVOR-TIMI 53, saxagliptin có liên quan đến sự gia tăng nguy cơ nhập viện vì HF, 291 so với mức tăng không đáng kể với alogliptin trong EXAMINE, 292 và không có tín hiệu HF với sitagliptin trong TECOS293 và với linagliptin ở CARMELINA. 294,295 Phân tích dưới nhóm của SAVOR-TIMI
53 cho thấy mức NT-proBNP nền cao, suy tim trước đây, hoặc BTM có nguy cơ cao hơn cho nhập viện vì suy tim ở nhóm điều trị với saxagliptin.296 Chỉ trong nghiên cứu COROLINA so sánh linagliptin với glimiperide như là một so sánh chủ động và thể hiện an toàn tim mạch có thể so sánh của cả 2 thuốc.277
Đồng vận thụ thể Glucagon-like peptide-1
Bảy nghiên cứu CVOT đã kiểm tra tác động của đồng vận thụ thể GLP1 đối với các biến cố tim mạch ở những bệnh nhân có ĐTĐ và nguy cơ tim mạch cao. Nghiên cứu ELIXA, dùng lixisenatide 10 hoặc 20g ngày một lần không thua kém giả dược, nhưng không ảnh hưởng đáng kể đến bốn điểm MACE (gồm ba điểm MACE cộng với biến cố nhập viện vì đau thắt ngực không ổn định) ở những bệnh nhân sau HCVC có ĐTĐ.297
Trong nghiên cứu EXSCEL dân số ĐTĐ trong đó 73% có biến cố tim mạch trước đó, exenatide 2 mg một lần/tuần cho thấy không thua kém so với giả dược và giảm 14% ba điểm chính của MACE.158 Phân tích toàn bộ mẫu cho thấy giảm đáng kể tử vong do mọi nguyên nhân ở nhóm exenatide là 14% (P = 0,016), nhưng kết quả này phải được xem xét đánh giá trong kiểm tra thống kê phân cấp (hierarchical statistical testing). Tuy nhiên, trong phần nhóm có bệnh tim mạch đã biết đến, những người được điều trị bằng exenatide đã chứng minh giảm 10% nguy cơ tương đối của MACE (HR 0,90, 95% KTC, 0,816 0,00 0,999; P = 0,047).
Trong nghiên cứu LEADER, 9340 bệnh nhân ĐTĐ có nguy cơ tim mạch cao (81% với bệnh tim mạch trước đó) được chọn ngẫu nhiên dùng liraglutide 0,6 – 1,8 mg một lần/ngày so với giả dược như là một phần bổ sung cho các loại thuốc hạ glucose khác. Tất cả các bệnh nhân có tiền sử lâu dài ĐTĐ và các YTNC tim mạch được kiểm soát tốt. Sau khi theo dõi 3,1 năm, liraglutide đã giảm đáng kể dự hậu chính gộp ba điểm (tử vong tim mạch, NMCT không gây tử vong hoặc đột quỵ không gây tử vong) 13%. Ngoài ra, liraglutide làm giảm đáng kể tử vong tim mạch và tổng số tử vong lần lượt là 22 và 15%, và tạo ra sự giảm số lượng không đáng kể trong MI không gây tử vong và đột quỵ không gây tử vong.176 Các phân tích thứ cấp được đưa ra trước đó cho thấy tốc độ phát triển thấp hơn về tiến triển của CKD ở nhóm liraglutide so với giả dược.298
Thử nghiệm đánh giá dự hậu tim mạch và các dự hậu lâu dài khác với Semaglutide ở những bệnh nhân ĐTĐ type 2 (SUSTAIN-6) là một nghiên cứu tiền phê duyệt pha III trong đó dân số nhỏ hơn gồm 3297 BN ĐTĐ và nguy cơ tim mạch cao (73% có bệnh tim mạch) được chọn ngẫu nhiên dùng semaglutide 0,5-1,0 mg mỗi tuần so với giả dược. Sau 2,1 năm, semaglutide đã giảm đáng kể 26% ba điểm MACE, một hiệu quả chính là giảm đáng kể 39% đột quỵ não không tử vong. Hơn nữa, semaglutide dẫn đến giảm không đáng kể NMCT không tử vong. Semaglutide cũng làm giảm tiêu chí phụ liên quan với của bệnh thận mới chẩn đoán hoặc xấu đi.299
Thử nghiệm PIONEER-6, cũng là CVOT giai đoạn III tiền-phê duyệt, đã kiểm tra hiệu quả của semaglutide o.d. (liều đích 14 mg) so với giả dược về dự hậu tim mạch ở bệnh nhân có ĐTĐ type2 và nguy cơ tim mạch cao. Không thua kém về an toàn tim mạch của semaglutide đường uống đã được xác nhận với HR là 0,79 (P 300
Tuy nhiên, mặc dù số lượng tuyệt đối thấp, có sự gia tăng đáng kể các biến chứng bệnh võng mạc, bao gồm xuất huyết thủy tinh thể, mù, hoặc yêu cầu intravitreal agent hoặc photocoagulation, các tác động của nó đòi hỏi phải nghiên cứu thêm. Trong nghiên cứu Harmony Outcome, sử dụng albiglutide tuần 1 lần, GLP1-RA không còn được bán trên thị trường, đã giảm đáng kể 22% MACE so với giả dược ở bệnh nhân bị ĐTĐ và biểu hiện CVD. Ngoài ra, albiglutide làm giảm đáng kể NMCT tới 25%.602 Một phân tích gộp gần đây của năm thử nghiệm này cho thấy GLP-RA giảm MACE ba-điểm xuống 12% (HR 0,88, KTC 95% 0,84-0,94; P 302
Nghiên cứu REWIND đã đánh giá hiệu quả của một lần dùng dulaglutide dưới da hàng tuần (1,5 mg) so với giả dược trên ba điểm MACE ở 9901 bệnh nhân ĐTĐ type 2, có biến cố tim mạch trước đây hoặc có các YTNC tim mạch. Trong thời gian theo dõi trung vị 5,4 năm, dự hậu tổng hợp ban đầu xảy ra ở 594 (12,0%) người tham gia nhóm dulaglutide và 663 (13,4%) người tham gia trong nhóm giả dược (HR 0,88, KTC 95% 0,79 0,9 ; P = 0,026).303
Mặc dù các cơ chế thông qua đó một số đồng vận thụ thể GLP cải thiện dự hậu tim mạch chưa được thiết lập, thời gian bán hủy dài của chúng có thể đóng góp cho lợi ích tim mạch của chúng. Ngoài ra, đồng vận thụ thể GLP1 cải thiện một số thông số tim mạch, bao gồm giảm một chút HA tâm thu và giảm cân, và có tác động trực tiếp trên mạch máu và trên tim có thể đóng góp vào kết quả.304 Sự phân tách dần của các đường cong biến cố trong các thử nghiệm cho thấy rằng lợi ích tim mạch có được qua trung gian bởi giảm các biến cố liên quan đến xơ vữa động mạch.
Ức chế SGLT-2
Bốn nghiên cứu CVOT các chất ức chế SGLT2: EMPA-REG OUTCOME, CANVAS, DECLARE − TIMI 58, CREDENCE đã được công bố, và Canagliflozin và các sự kiện thận trong bệnh tiểu đường với thử nghiệm đánh giá lâm sàng bệnh thận (CREDENCE) được thành lập] đã được công bố.
Trong nghiên cứu EMPA-REG OUTCOME, 7020 bệnh nhân với ĐTĐ có thời gian dài (57%> 10 năm) và bệnh tim mạch được chọn ngẫu nhiên dùng empagliflozin 10 hoặc 25 mg một lần/ngày, hoặc giả dược; bệnh nhân được theo dõi thời gian trung bình 3,1 năm.305 Dân số bệnh nhân được điều trị tốt với sự kiểm soát tốt các yếu tố nguy cơ (trung bình HA 135/77 mmHg và trung bình LDL-C 2.2 mmol/L). Empagliflozin làm giảm đáng kể nguy cơ kết cục chính gộp ba điểm (tử vong tim mạch, NMCT không tử vong hoặc đột quỵ não không tử vong) 14% so với giả dược. Lợi ích chủ yếu với giảm đáng kể 38% tử vong tim mạch (P 306 Trong một phân tích tiêu chí phụ, empagliflozin có liên quan đến việc giảm 35% tỉ lệ nhập viện đối vì HF (P 307
Chương trình CANVAS tích hợp dữ liệu từ hai RCT (CANVAS và CANVAS-R), trong đó có 10.142 bệnh nhân có ĐTĐ có nguy cơ tim mạch cao được phân ngẫu nhiên thành canagliflozin 100-300 mg o.d. so với giả dược.308 Sau 3,1 năm, canagliflozin đã giảm đáng kể MACE ba điểm tổng hợp 14% (P = 0,02), nhưng không làm thay đổi đáng kể tử vong tim mạch tử vong chung.309 Tương tự như những phát hiện trong EMPA-REG OUTCOME, canaglifozin làm giảm đáng kể nhập viện HF. Tuy nhiên, canagliflozin dẫn đến tỷ lệ tăng không rõ nguyên nhân ở gãy xương chi dưới và cắt cụt chi (mặc dù số lượng thấp), kêt quả không thấy lặp lại ở một nghiên cứu đoàn hệ lớn gần đây.310
Nghiên cứu DECLARE – TIMI 58 đã kiểm tra tác dụng của 10 mg dapagliflozin o.d. so với giả dược ở 17.160 bệnh nhân với ĐTĐ và bệnh tim mạch, hoặc nhiều yếu tố nguy cơ tim mạch, trong số đó có 10.186 không có bệnh tim mạch do xơ vữa động mạch.311 Sau một thời gian theo dõi trung vị là 4.2 năm, dapagliflozin đã đáp ứng tiêu chí chuyên biệt trước đó về hiệu quả không thua kém cho gộp 3 điểm của MACE so với giả dược Trong hai phân tích hiệu quả chính, dapaglifozin không làm giảm đáng kể MACE, nhưng dẫn đến tỷ lệ thấp hơn của tiêu chí chính kết hợp về tử vong tim mạch hoặc nhập viện vì suy tim (4,9 so với 5,8%; HR 0,83, KTC 95% 0,73 – 0,95; P = 0,005). Điều này được thúc đẩy bởi tỷ lệ nhập viện HF thấp hơn (HR 0,73, 95% KTC 95% 0,61 – 0,88), nhưng không có sự khác biệt giữa các nhóm về tử vong tim mạch (HR 0,98, KTC 95% 0,82 – 1,17). Lợi ích của dapagliflozin liên quan đến tử vong tim mạch hoặc nhập viện vì suy tim là tương tự trong nhóm phụ với bệnh tim mạch, cũng như những người chỉ có nhiều yếu tố nguy cơ. Một phân tích gộp của ba thử nghiệm cho thấy lợi ích phù hợp trong việc giảm tỉ lệ gộp gồm nhập viện vì suy tim hoặc tử vong tim mạch, cũng như tiến triển của bệnh thận, bất kể có bệnh tim mạch do xơ vữa động mạch hoặc tiền sử suy tim, trong khi giảm MACE chỉ rõ ràng ở những bệnh nhân có bệnh tim mạch đã xác định.312
Nghiên cứu CREDENCE313 đã phân ngẫu nhiên 4401 BN ĐTĐ type 2 và BTM có albumin niệu (eGFR 30 đến 313
Lợi ích tim mạch của các chất ức chế SGLT2 hầu hết không liên quan đến mức độ giảm glucose và xảy ra quá sớm so với kết quả của việc giảm cân. Sự phân tách nhanh chóng của nhóm giả dược và nhóm điều trị trong bốn nghiên cứu về việc giảm nhập viện vì suy tim chỉ ra rằng các tác dụng có lợi đạt được trong các thử nghiệm này có nhiều khả năng là kết quả của việc giảm các biến cố liên quan đến HF. Chúng có thể liên quan đến các hiệu ứng trên các thông số huyết động, chẳng hạn như giảm thể tích huyết tương, ảnh hưởng trực tiếp đến chuyển hóa và chức năng của tim hoặc các hiệu ứng tim mạch khác.314-317
Ứng dụng của các thử nghiệm trên dự hậu tim mạch gần đây
Lần đầu tiên trong lịch sử điều trị ĐTĐ, chúng tôi có dữ liệu từ một số nghiên cứu CVOT cho thấy lợi ích của tim mạch từ việc sử dụng thuốc hạ glucose ở bệnh nhân có bệnh tim mạch hoặc có nguy cơ tim mạch rất cao/cao. Các kết quả thu được từ các thử nghiệm này, sử dụng cả đồng vận thụ thể GLP1 (LEADER, SUSTAIN-6, Harmony Outcomes, REWIND, và PIONEER 6) và các thuốc ức chế SGLT2 (EMPA-REG OUTCOME, CANVAS, DECLARE-TIMI 58, và CREDENCE), những thuốc này nên được khuyên dùng ở những bệnh nhân mắc ĐTĐ type 2 có nguy cơ bệnh tim mạch hiện hành hoặc có nguy cơ tim mạch rất cao/cao, chẳng hạn như những người bị tổn thương cơ quan đích hoặc một số YTNC tim mạch (xem Bảng 7), cho dù họ đang điều trị chưa hoặc đã điều trị bằng metformin .
Ngoài ra, dựa trên các lợi ích tử vong được thấy trong LEADER và EMPA-REG OUTCOME, liraglutide được khuyên dùng ở những bệnh nhân có bệnh tim mạch hiện hành hoặc nguy cơ tim mạch rất cao/cao, và empagliflozin được khuyến cáo ở những bệnh nhân có bệnh tim mạch hiện hành, để giảm nguy cơ tử vong. Khuyến cáo về empagliflozin được hỗ trợ bởi một phân tích gộp gần đây cho thấy sự không đồng nhất cao giữa các nghiên cứu CVOT trong việc giảm tỷ lệ tử vong.312 Những lợi ích được thấy với đồng vận thụ thể GLP1 hầu như qua việc giảm các biến cố liên quan đến xơ cứng động mạch, trong khi các thuốc ức chế SGLT2 dường như giảm kết cục liên quan đến HF.
Do đó, thuốc ức chế SGLT2 có khả năng mang lại lợi ích đặc biệt ở những bệnh nhân có nguy cơ mắc bệnh HF cao. Trong các BN ĐTĐ type 2 mới được chẩn đoán không có bệnh tim mạch và có nguy cơ ở mức trung bình, kết quả của UKPDS cho thấy tác dụng có lợi của metformin trong phòng ngừa tiên phát. Mặc dù bằng chứng dựa trên thử nghiệm cho đơn trị liệu metformin từ UKPDS không mạnh bằng các thuốc mới được thử nghiệm trong các CVOT gần đây, nhưng nó được hỗ trợ bởi nhiều quan sát từ thực hành lâm sàng hàng ngày.
Trong các CVOT gần đây, phần lớn bệnh nhân đã nhận được metformin trước đó và đồng thời với loại thuốc mới hơn đang được thử nghiệm. Tuy nhiên, vì metformin có mặt tương tự trong các nhóm hoạt động và giả dược, không có khả năng giải thích tác dụng có lợi của các loại thuốc mới đang được thử nghiệm. Vì vậy, việc lựa chọn thuốc để giảm các biến cố tim mạch ở bệnh nhân mắc ĐTĐ type 2 nên được ưu tiên dựa trên sự hiện diện của nguy cơ bệnh tim mạch và nguy cơ tim mạch (Hình 3).
A.ĐTĐ type 2, chưa từng dùng thuốc
B.ĐTĐ type 2, đang dùng metformine
Hình 3: Sơ đồ điều trị ở các bệnh nhân ĐTĐ type 2 và bệnh tim mạch do xơ vữa, nguy cơ tim mạch cao/rất cao. Sơ đồ điều trị cho nhóm BN ĐTĐ chưa điều trị thuốc trước đây (A) và đã điều trị (Metformine) trước đây (B). ASCVD = atherosclerotic cardiovascular disease, aSee Table 7. bUse drugs with proven CVD benefit.
Khuyến cáo điều trị hạ đường huyết cho bệnh nhân ĐTĐ
|
Khuyến cáo |
Class |
Level |
|
|
Ức chế SGLT2 |
|
|
|
|
Empagliflozin, canagliflozin, hoặc dapagliflozin được khuyến cáo ở những BN ĐTĐ type2 và bệnh tim mạch (CVD), hoặc nguy cơ tim mạch cao/rất cao,c để giảm biến cố tim mạch.306,308,309,311 |
I |
A |
|
|
Empagliflozin được khuyến cáo ở những BN ĐTĐ type 2 và bệnh tim mạch để giảm nguy cơ tử vong.306 |
I |
B |
|
|
Đồng vận GLP1 |
|
|
|
|
Liraglutide, semaglutide, hoặc dulaglutide được khuyến cáo ở những BN với ĐTĐ type 2 và bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất caoc để giảm biến cố tim mạch.176, 299-300,302-303 |
I |
A |
|
|
Liraglutide được khuyến cáo ở những bệnh nhân ĐTĐ type 2 và bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất cao, để giảm nguy cơ tử vong.176 |
I |
B |
|
|
Biguanides |
|
|
|
|
Metformin nên được xem xét ở những bệnh nhân ĐTĐ thừa cân không có bệnh tim mạch và nguy cơ tim mạch trung bình.146,149 |
IIa |
C |
|
|
Insulin |
|
|
|
|
Kiểm soát đường huyết dựa vào insuline nên được xem xét ở những BN HCVC với đường huyết tăng cao (>10mmol/L hoặc 180mg/dL), nếu mục tiêu thích nghi được với bệnh kèm theo..260-262 |
IIa |
C |
|
|
Thiazolidinediones |
|
|
|
|
Thiazolidinediones không được khuyến cáo ở những BN suy tim |
III |
A |
|
|
Ức chế DPP4 |
|
||
|
Saxagliptine không được khuyến cáo ở những bệnh nhân ĐTĐ type 2 và nguy cơ cao suy tim291 |
III |
B |
|
ACS = acute coronary syndromes; CV = cardiovascular; CVD = cardiovascular disease; DM = diabetes mellitus; DPP4 = dipeptidyl peptidase-4; GLP1-RA = glucagon-like peptide-1 receptor agonist; HF = heart failure; SGLT2 = sodium-glucose co-transporter 2; T2DM = type 2 diabetes mellitus. a Class of recommendation, bLevel of evidence, cxem bảng 7
Điều trị tim mạch cụ thể
Ức chế Bêta
Trong HCVM, thuốc chẹn beta có hiệu quả trong việc giảm cả đau thắt ngực do gắng sức và các đợt thiếu máu cơ tim không triệu chứng, đồng thời cải thiện khả năng gắng sức.254 Tác động thuận lợi của chúng đối với tiên lượng vẫn chưa thể xác định được và chưa được xác nhận bằng phân tích phù hợp với điểm số ở các bệnh nhân trong một Nghiên cứu quan sát lớn.320 Quản lý ức chế bêta dài hạn ở các BN ĐTĐ đã bị nghi vấn bởi một nghiên cứu quan sát tiền cứu gần đây, cũng như phân tích post hoc từ nghiên cứu ACCORD, cho thất rằng tăng tỉ lệ tử vong liên do mọi nguyên nhân ở BN ĐTĐ được điều trị với ức chế bêta. 312,322 Đánh giá thêm là cần thiết trong tương lai.
Ngược lại, lợi ích của quản lý dài hạn của thuốc ức chế bêta đường uống trong giai đoạn sau NMCT được xác định ở những bệnh nhân HF có phân suất tống máu thất trái (LVEF) 252,323 Thuốc carvedilol và nebivol được ưa thích vì khả năng cải thiện độ nhạy insulin, không có tác động tiêu cực đến kiểm soát đường huyết.324,325
Ức chế hệ RAA
Điều trị bằng ACEI được khuyến nghị để ngăn ngừa các biến cố tim mạch và HF, ở tất cả các bệnh nhân
HCVM hoặc HCVC và rối loạn chức năng thất trái tâm thu, dựa trên đánh giá có hệ thống về RCTs.326 Một ARB nên được điều trị ở bệnh nhân không dung nạp ACEI. Cuối cùng, thuốc đối kháng thụ thể mineralocorticoid (MRA) được khuyên dùng ở bệnh nhân rối loạn chức năng tâm thu thất trái hoặc HF sau NMCT.252,327
Các thuốc hạ lipid
Chi tiết các thuốc hạ lipid được đề cập trong phần 6.4.1
Nitrate và ức chế kênh canxi
Nitrates (ưa chuộng là tác dụng ngắn) và thuốc chẹn kênh canxi được chỉ định để làm giảm các triệu chứng đau thắt ngực,255 và thường được sử dụng khi thuốc chẹn beta chống chỉ định hoặc không dung nạp, hoặc thêm vào thuốc chẹn beta nếu bệnh nhân vẫn có triệu chứng, nhưng không có lợi ích về tiên lượng.255
Các thuốc chống thiếu máu cục bộ khác
Ranolazine là một chất ức chế chọn lọc kênh natri muộn, có hiệu quả trong điều trị đau thắt ngực mạn tính.255 Khi được thêm vào một hoặc nhiều loại thuốc chống đau ngực ở bệnh nhân với ĐTĐ, ranolazine làm giảm thêm số lần thiếu máu cục bộ và sử dụng nitrat so với giả dược.328 Ranolazine cũng có tác dụng chuyển hóa và có thể làm giảm nồng độ HbA1c ở những bệnh nhân bị ĐTĐ.329 Trimetazidine là một chất điều biến chuyển hóa chống thiếu máu cục bộ giúp cải thiện kiểm soát glucose và chức năng tim ở bệnh nhân đái tháo đường,330,331 cũng như thiếu máu cơ tim do gắng sức ở BN HCVM.332,333 Thuốc đã được xem xét bởi Cơ quan Dược phẩm Châu Âu vào năm 2012 và chống chỉ định trong bệnh Parkinson và rối loạn chuyển động.334 Ivabradine ức chế kênh If, bộ điều biến chính của khử cực tâm trương tự phát ở nút xoang và làm giảm nhịp tim và giảm đau thắt ngực. Những thuốc này nên được coi là điều trị hàng thứ hai.255,335
Thuốc kháng KTTC và kháng đông
Hiện tại không có bằng chứng để hỗ trợ các chiến lược chống kết tập tiểu cầu khác nhau ở bệnh nhân HCVC hoặc HCVM có hoặc không có ĐTĐ (xem thêm phần 6.5).72,252,253,336
Aspirin
Trong phòng ngừa thứ phát, aspirin liều thấp (75-160mg), đơn trị liệu hoặc kết hợp (xem phần 7.1.3.6.2 bên dưới), vẫn còn được khuyến cáo ở BN ĐTĐ.72
Ức chế thụ thể P2Y12
Clopidogrel là một lựa chọn thay thế cho bệnh nhân không dung nạp aspirin và được kết hợp với aspirin liều thấp như liệu pháp kháng tiểu cầu kép (DAPT) (clopidogrel 75 mg một lần.ngày và aspirin 75 -160 mg một lần.ngày) ở những BN HCVC và các BN được PCI, bằng chứng không thay đổi kể từ Hướng dẫn 2013.72 Nghiên cứu CHARISMA phân tích post hoc cho thấy rằng clopidogrel, được thêm vào aspirin nền, có thể làm tăng tử vong toàn bộ và tim mạch ở bệnh nhân ĐTĐ với albumin niệu (≥30 g/mL).337Ở những bệnh nhân HCVC, DAPT với prasugrel338 hoặc ticagrelor339 trên một điều trị nền của aspirin liều thấp vượt trội so với DAPT với clopidogrel trong phân nhóm ĐTĐ, với lợi ích tương tự như trong dân số không ĐTĐ. Bệnh nhân bị ĐTĐ có xu hướng giảm nhiều hơn các biến cố thiếu máu cục bộ với prasugrel so với clopidogrel,338 mà không tăng chảy máu lớn.
Nghiên cứu PEGASUS TIMI 54 so sánh với việc dùng ticagrelor 60 hoặc 90 mg b.i.d. so với giả dược với một nền tảng của aspirin liều thấp ở những bệnh nhân sau NMCT 1 – 3 năm trước khi tuyển dụng vào nghiên cứu.340 Việc giảm rủi ro tương đối của MACE với ticagrelor là tương tự trong các nhóm thuần tập ĐTĐ và không phải là ĐTĐ (HR 0.84, 95% KTC 0,72-0,99 và HR 0,84, KTC 95% 0,74-0,66, tương ứng). Ticagrelor có liên quan đến sự gia tăng chảy máu lớn, tương tự ở hai nhóm (HR 2.56, KTC 95% 1.52-4.33 và HR 2.47, 95% KTC 1.73-3.53 ở BN ĐTĐ vs không ĐTĐ, tương ứng).340
Thuốc kháng đông NOAC
Trong nghiên cứu ATLAS-ACS_TIMI 51 ở những bệnh nhân HCVC gần đây (32% ĐTĐ), liều thấp Rivaroxaban (2,5 mg hai lần.ngày) được thêm vào DAPT làm giảm đáng kể tử vong tim mạch, NMCT hoặc đột quỵ so với giả dược (9,1 so với 10,7%; HR 0,84, KTC 95% 0,72-0,97; P = 0,02).341 Lợi ích này là liên quan đến sự gia tăng đáng kể trong chảy máu lớn, không liên quan đến CABG (1,8 sv 0,6%) và xuất huyết nội sọ (0,4 sv 0,2%) ở nhánh Rivaroxaban, không có sự khác biệt về chảy máu gây tử vong.341
Nghiên cứu COMPASS đã tuyển chọn 27.395 bệnh nhân mắc bệnh xơ vữa động mạch ổn định và cho thấy rằng aspirin liều thấp (100 mg một lần.ngày) kết hợp với một liều thấp rivaroxaban (2,5 mg hai lần.ngày) là tốt hơn so với aspirin đơn thuần trong việc ngăn ngừa NMCT, đột quỵ hoặc tử vong tim mạch (tương ứng 4,1 so với 5,4%; HR 0,76, KTC 95% 0,66-0,86; P 342
Chảy máu lớn, nhưng không gây tử vong hoặc chảy máu nội sọ, đã tăng (HR 1.7, KTC9 5% 1.7-2.05; P343Tầm quan trọng chính yếu tiềm năng là cho thấy ra rằng ở những bệnh nhân mắc bệnh động mạch chi dưới (LEAD), các biến cố chi bất lợi cộng với biến cố cắt cụt chính đã giảm 46% (xem phần 10.2.3). Trong số các bệnh nhân tham gia thử nghiệm COMPASS, 24.824 được chẩn đoán cụ thể với BMV ổn định (HCVM).
Các chiến lược kháng đông khác
Một loạt các chiến lược chống kết tập tiểu cầu và chống huyết khối đã được sử dụng ở những bệnh nhân bị HCVC được PCI. Chúng bao gồm các chất ức chế glycoprotein IIb / IIIa, heparin không phân đoạn và bivalirudin. Các chỉ định cho việc sử dụng của chúng được thảo luận trong Hướng dẫn EACTS năm 2018 về Tái tưới máu cơ tim.344
Khuyến cáo cho điều trị bệnh nhân ĐTĐ và HCVC hoặc HCVM
|
|
Khuyến cáo |
Classa |
Levelb |
|
|
ỨCMC hoặc ỨCTT được chỉ định ở các BN ĐTĐ và BMV để giảm nguy cơ biến cố tim mạch.326,345-347 |
I |
A |
|
|
Điều trị statin được khuyến cáo ở các BN ĐTĐ và BMV để giảm nguy cơ biến cố tim mạch.211,348 |
I |
A |
|
|
Aspirin liều 75-160mg/ngày được khuyến cáo như phòng ngừa thứ phát ở các BN ĐTĐ.349 |
I |
A |
|
|
Điều trị với ức chế thụ thể P2Y12 như Ticagrelor hoặc Prasugrel được khuyến cáo ở những BN với ĐTĐ và HCVC cho 1 năm với aspirin ở những BN được PCI hoặc CABG.350,351 |
I |
A |
|
|
Sử dụng đồng thời ức chế bơm proton được khuyến cáo ở những BN đang điều trị DAPT hoặc đơn trị liều kháng đông ở những người nguy cơ cao xuất huyết tiêu hóa.253,336,352 |
I |
A |
|
|
Clopidogrel được khuyến cáo nhưng điều trị kháng KTTC trong trường hợp không dung nạp aspirin.353 |
I |
B |
|
|
Điều trị DAPT kéo dài hơn 12 thángc nên được xem xét, cho đến 3 năm, ở những BN với ĐTĐ mà dung nạp DAPT mà không có biến chứng mạch máu lớn.341,342,354-356 |
IIa |
A |
|
Thêm thuốc thứ hai là kháng đông cùng với aspirin để phòng ngừa thứ phát dài hạn nên được xem xét ở những BN không có nguy cơ cao chảy máu.d 341,342, 354-356 |
IIa |
A |
|
|
Ức chế bêta có thể được xem xét ở những BN với ĐTĐ và BMV.320-322 |
IIb |
B |
|
Recommendations on glucose targets are outlined in section 6.2.1. Recommendations on glucose-lowering drugs for ĐTĐ are outlined in section 7.1.2.
cFull-dose clopidogrel or reduced-dose ticagrelor (60 mg b.i.d.).
dPrior history of intracerebral haemorrhage or ischaemic stroke, history of other intracranial pathology, recent gastrointestinal bleeding or anaemia due to possible gastrointestinal blood loss, other gastrointestinal pathology associated with increased bleeding risk, liver failure, bleeding diathesis or coagulopathy, extreme old age or frailty, or renal failure requiring dialysis or with eGFR 2.
Điều trị tái tưới máu
Kiểu giải phẫu của BMV ở những bệnh nhân ĐTĐ ảnh hưởng đến tiên lượng và đáp ứng điều trị tái tưới máu. Các nghiên cứu chụp động mạch đã chỉ ra rằng những bệnh nhân bị ĐTĐ có nhiều khả năng bị bệnh thân chung và bệnh nhiều nhánh mạch vành, và bệnh lý mạch vành thường lan tỏa hơn và liên quan đến các mạch nhỏ.357 Ngoài ra, ĐTĐ thường có bệnh kèm theo, như BTM, bệnh mạch máu não, và LEAD, ảnh hưởng xấu đến kết quả sau khi tái thông mạch vành. Các chỉ định cho tái tưới máu cơ tim, với lý do triệu chứng và tiên lượng, đều giống nhau ở bệnh nhân có và không có ĐTĐ, và đã được tóm tắt trong Hướng dẫn ESC/EACTS 2018 về tái tưới máu cơ tim.344
Trong thử nghiệm BARI 2D, bệnh nhân bệnh BMV được chọn ngẫu nhiên để điều trị nội khoa tối ưu một mình hoặc tái tưới máu mạc vành (cả PCI hoặc CABG) cộng với điều trị nội khoa tối ưu.358 Sau 5 năm, không có sự khác biệt đáng kể nào được ghi nhận ở kệt cục gộp về tử vong, NMCT hoặc đột quỵ não giữa các nhóm. Song song với việc quan sát ở những người không phải là ĐTĐ, tác động tiêu cực của tái thông mạch không hoàn toàn cũng đã được ghi nhận ở những bệnh nhân mắc ĐTĐ.359
Trong bối cảnh HF mạn tính do thiếu máu cục bộ, chỉ có một RCT (gồm 1212 bệnh nhân) so sánh tái tưới máu (với CABG) cộng điều trị nội khoa tối ưu so với điều trị nội khoa tối ưu một mình ở bệnh nhân LVEF ≤35% và nhận thấy lợi ích sống còn đáng kể ở những bệnh nhân được tái thông mạch khi theo dõi thời gian trung bình 9,8 năm.360
Lợi ích quan sát được ở những bệnh nhân ĐTĐ là đồng cấp, nhưng không đạt được ý nghĩa thống kê. Trong HCVC không ST chênh lên, phân tích gộp chín RCT bao gồm 9904 bệnh nhân cho thấy lợi ích tương tự ở 12 tháng về tử vong, NMCT không gây tử vong hoặc nhập viện cho HCVC từ chiến lược xâm lấn sớm so với chiến lược bảo tồn ở những bệnh nhân có và không có ĐTĐ.361
Tuy nhiên, do nguy cơ cơ bản cao hơn, việc giảm nguy cơ tuyệt đối rõ rệt hơn ở những bệnh nhân có ĐTĐ. Một phân tích gộp dữ liệu gần đây từ các bệnh nhân (n = 5324) cho thấy rằng theo dõi trung vị 6 tháng, một chiến lược xâm lấn sớm so với chiến lược bị trì hoãn có liên quan đến việc giảm tỷ lệ tử vong ở bệnh nhân mắc bệnh ĐTĐ (HR 0,67, KTC 95 % 0,45-0,99) không có giảm tái NMCT.362
PCI sv CABG
ĐTĐ nên được coi là một thực thể bệnh riêng biệt rất quan trọng cho việc lựa chọn các chiến lược tái tưới máu cơ tim trong bệnh nhiều nhánh MV.
Ba nghiên cứu RCT đã so sánh hai phương thức tái tưới máu mạch vành ở những bệnh nhân ĐTĐ, chủ yếu là trong tình huống BMV nhiều nhánh và ổn định sử dụng DES thế hệ thứ nhất, nhưng một trong số đó đã bị chấm dứt sớm và bị thiếu hiệu quả.363 nghiên cứu CARDia, 510 bệnh nhân BMV nhiều nhánh hoặc một nhánh sang thương phức tạp được chọn ngẫu nhiên CABG hoặc PCI, với stent kim loại trần (BMS) hoặc DES thế hệ đầu tiên.364 Không có sự khác biệt giữa các nhóm đối với tiêu chí chính về tử vong 1 năm, NMCT, hoặc đột quỵ não, nhưng thử nghiệm này cũng không đủ sức mạnh. Cần thực hiện lại tái thông mạch xảy ra thường xuyên hơn ở nhóm PCI (P
Nghiên cứu FREEDOM đã ngẫu nhiên thử nghiệm 1900 bệnh nhân BMV nhiều nhánh, nhưng không có bệnh thân chung, để chọn CABG hoặc PCI với DES thế hệ đầu tiên.365 Tiêu chí chính cho tử vong do mọi nguyên nhân, NMCT không gây tử vong, hoặc đột quỵ não sau 5 năm xảy ra ở 26,6% bệnh nhân trong nhóm PCI và 18,7% bệnh nhân trong nhóm CABG (P = 0,005). Tỷ lệ tử vong (16,3 so với 10,9%; P = 0,049) và NMCT (13,9 so với 6,0%; P 366 Ngoài ra, không có tương tác nào được quan sát giữa hiệu quả điều trị và mức độ phức tạp của mạch vành, được đánh giá bởi thang điểm SYNTAX.
Trong phân nhóm ĐTĐ (n = 452) được đưa vào trong thử nghiệm SYNTAX, không có sự khác biệt giữa PCI với DES thế hệ đầu và CABG trong tiêu chí chính cộng gộp về tử vong, đột quỵ não hoặc NMCT sau 5 năm. Tuy nhiên, tỷ lệ MACE sau 5 năm và các biến cố tai biến mạch máu não (MACCE) (PCI 46,5% so với CABG 29,0%; P 367
Nhìn chung, phân tích gộp 3052 bệnh nhân với ĐTĐ được phân ngẫu nhiên PCI với chủ yếu là DES thế hệ thứ nhất so với CABG kết quả nguy cơ cao hơn về tử vong hoặc NMCT ở nhánh PCI (nguy cơ tương đối 1,51; P = 0,01), trong khi nguy cơ đột quỵ thấp hơn (nguy cơ tương đối 0,59; P = 0,01).368 Một phân tích độ nhạy cho thấy sự vượt trội của CABG so với PCI về MACCE rõ rệt hơn với BMV phức tạp (điểm số cao của SYNTAX).
Phân tích tổng hợp gần đây nhất của 11 RCT, gồm 11.518 bệnh nhân được phân nhóm vào PCI với stent (BMS hoặc DES) hoặc CABG, cho thấy tỷ lệ tử vong do mọi nguyên nhân sau 5 năm là 11,2% sau PCI và 9,2% sau CABG (HR 1.20, 95 % CI 1.06-1.37; P = 0,0038).369 Trong số các bệnh nhân ĐTĐ (38% của đoàn hệ), tỷ lệ tử vong tương ứng là 15,7 và 10,1% (HR 1,44, KTC 95% 1,20-1,74; P = 0,0001), tương ứng , trong khi không có sự khác biệt nào được quan sát giữa những bệnh nhân không có ĐTĐ (Pinteraction = 0,0077). Những phát hiện này hỗ trợ lợi ích cho bệnh nhân ĐTĐ từ phẫu thuật so với PCI.
Đối với DES thế hệ mới hơn, một phân tích gộp về RCT bao gồm 8095 bệnh nhân với ĐTĐ đã cho thấy giảm đáng kể NMCT, huyết khối stent và MACE ở những bệnh nhân được sử dụng stent thế hệ mới phủ everolimus hơn so với DES thế hệ đầu tiên.370 Tuy nhiên ở các BN ĐTĐ (n=363) được chọn vào nghiên cứu BEST, tỉ lệ tiêu chí chính về tử vong, NMCT, hoặc TVR tại thời điểm 2 năm cao hơn có ý nghĩa ở nhóm PCI hơn nhóm CABG (19,2 sv 9,1%; P = 0,007).371
Cuối cùng, trong số 505 bệnh nhân mắc ĐTĐ trong nghiên cứu EXCEL, tiêu chí chính về tử vong, NMCT hoặc đột quỵ não sau 3 năm xảy ra ở 21,2% bệnh nhân ở nhánh PCI và 19,4% và ở nhánh CABG (HR 1.04, KTC 95% 0.70-1.55).372 Vẫn còn phải xác định liệu việc sử dụng DES thế hệ mới hơn, ít nhất sẽ làm giảm khoảng cách về dự hậu có lợi thiên về CABG ở bệnh nhân ĐTĐ và bệnh nhiều nhánh MV, và liệu việc theo dõi mở rộng trong thử nghiệm EXCEL sẽ một lần nữa cho thấy không có sự khác biệt đáng kể về mặt thống kê giữa PCI và CABG đối với bệnh thân chung. Trong HCVC không ST chênh lên, dữ liệu có sẵn hạn chế so sánh PCI và CABG. Trong một nghiên cứu sổ bộ của 2947 bệnh nhân có ĐTĐ và HCVC ổn định, CABG được so sánh với PCI với DES.373
Đo lường kết cục chính của nghiên cứu là cộng gộp tử vong, NMCT và đột quỵ não không gây tử vong. Lợi ích của CABG so với PCI là rất đáng kể sau 30 ngày (HR 0,49, 95% KTC 0,34-0,71) và theo dõi trung bình 3,3 năm (HR 0,67, KTC 95% 0,55-0,81). Một nghiên cứu quan sát gần đây đã điều tra các dự hậu với PCI hoặc CABG đối với rối loạn chức năng thất trái và bệnh nhiều nhánh mạch vành ở 1738 bệnh nhân ĐTĐ. CABG so với PCI có liên quan đến nguy cơ thấp hơn với MACE và tử vong thấp hơn đáng kể khi theo dõi trung bình 5,5 năm.374 Lợi thế sống sót của CABG được quan sát thấy ở những bệnh nhân có LVEF 35-49% cũng như ở những người có LVEF 360,374,375
Chiến lược tái thông mạch vành bằng phẫu thuật tốt nhất và lựa chọn mảnh ghép ở bệnh nhân bị ĐTĐ vẫn còn bàn cãi. Độ bền ghép cao của động mạch vú trong và tác động của nó đến sự sống còn khi ghép vào LAD, sẽ làm cho việc sử dụng động mạch vú trong hai bên trở thành chiến lược hợp lý và có lợi nhất.376 Tuy nhiên, tính ưu việt của ghép động mạch vú trong hai bên (BIMA) so với ghép một động mạch vú trong (SIMA) về tỷ lệ tử vong chỉ được xác nhận bằng các nghiên cứu quan sát và phân tích gộp tương ứng.377 Các yếu tố không liên quan đến độ bền của mảnh ghép, như tình trạng chung của bệnh nhân và các yếu tố gây nhiễu không đo lường được khác, có thể đã tính ra lợi ích sống còn của ghép BIMA trong loạt nghiên cứu quan sát.378 Thử nghiệm ART so sánh BIMA với SIMA và các tĩnh mạch bổ sung ở 1554 bệnh nhân và trong 10 năm cho thấy không có sự khác biệt đáng kể về tỷ lệ tử vong hoặc dự hậu cộng gộp về tử vong, NMCT hoặc đột quỵ não.379,380 Động mạch quay có thể là mảnh ghép thứ hai được ưa thích trong quan điểm về độ bên lâu dài tốt hơn của động mạch quay so với tĩnh mạch hiển, nhưng cần nghiên cứu thêm381 (xem Hướng dẫn ESC / EACTS 2018 về tái tưới máu cơ tim để biết thêm thông tin344).
Phương thức tái thông mạch thích hợp ở bệnh nhân ĐTĐ và bệnh nhiều nhánh mạch vành nên được thảo luận bởi Nhóm Tim mạch (Heart Team), xem xét các đặc điểm tim mạch và ngoài tim, cũng như sở thích của bệnh nhân được thông báo đầy đủ. Nhìn chung, bằng chứng hiện tại chỉ ra rằng ở những bệnh nhân ổn định có giải phẫu mạch vành phù hợp với cả hai phương pháp và tỷ lệ tử vong phẫu thuật dự đoán thấp, CABG vượt trội hơn so với PCI trong việc giảm nguy cơ cộng gọp của tử vong, NMCT, hoặc đột quỵ não, cũng như tử vong. Tuy nhiên, ở những bệnh nhân có ĐTĐ có độ phức tạp thấp về giải phẫu mạch vành (điểm số SYNTAX ≤22), PCI đã đạt được kết quả tương tự với CABG liên quan đến tử vong và cộng gộp tử vong, NMCT hoặc đột quỵ não. Do đó, PCI có thể đại diện cho một giải pháp thay thế cho CABG trường hợp độ phức tạp thấp của giải phẫu mạch vành, trong khi CABG được khuyến cáo cho độ phức tạp giải phẫu từ trung bình đến cao (điểm số SYNTAX> 22).
Điều trị thuốc bổ sung
Theo nguyên tắc chung, trị liệu thuốc hỗ trợ trong điều trị tái tưới máu cơ tim không khác nhau giữa ĐTĐ và không ĐTĐ (xem phần 7.1.3.6 về liệu pháp chống đông và phần 7.1.2 về hạ đường huyết). Không đủ dữ liệu để hỗ trợ thực hành ngừng metformin 24-48 trước khi chụp động mạch hoặc PCI, vì nguy cơ nhiễm axit lactic là không đáng kể. Ở những bệnh nhân BTM, nên ngừng dùng metformin trước khi làm thủ thuật. Chức năng thận nên được theo dõi cẩn thận sau PCI ở tất cả các bệnh nhân bị suy thận lúc đầu hoặc đang dùng metformin. Nếu chức năng thận suy giảm ở bệnh nhân dùng metformin trải qua chụp động mạch vành/PCI, metformin nên được tạm ngưng trong 48 giờ hoặc cho đến khi chức năng thận trở lại mức ban đầu.
Khuyến cáo cho tái thông mạch vành ở những BN ĐTĐ
|
|
Khuyến cáo |
Classa |
Levelb |
|
|
|
Khuyến cáo kĩ thuật tái tưới máu tương tự được áp dụng (vd sử dụng DES và tiếp cận đường quay cho PCI, sử dụng động mạch vú trong trái cho cầu nối trong CABG) ở các BN có hoặc không ĐTĐ.144 |
I |
A |
|
|
Khuyến cáo chức năng thận nên được kiểm tra nếu bệnh nhân dùng metformin ngay trước chụp mạch vành và metformin nên được tạm ngưng nếu chức năng thận tệ đi |
I |
C |
|
|
|
Điều trị nội khoa tối ưu nên được xem xét là lựa chọn điều trị ưu chuộng cho BN HCVM và ĐTĐ trừ khi thiếu máu cơ tim không kiểm soát, vùng thiếu máu cơ tim lớn, hoặc hẹp thân chung ý nghĩa hoặc sang thương LAD đoạn gần.358 |
IIa |
B |
||
|
For details see 2018 ESC/EACTS Guidelines on myocardial revascularization.344 |
|
|
||
Các khuyến cáo về loại tái tưới máu ở BN ĐTĐ và BMV ổn định, giải phẫu mạch vành thích hợp cho cả 2 thủ thuật, tỉ lệ phẫu thuật tiên lượng thấp
Khuyến cáo tái tưới máu mạch vành
|
SYNTAX score calculation: http://www.syntaxscore.com. CABG = coronary artery bypass grafting; CAD = coronary artery disease; High complexity = SYNTAX score >_33; Intermediate complexity = SYNTAX score 23_32; LAD = left anterior descending coronary artery; Low complexity = SYNTAX score 0_22; PCI = percutaneous coronary intervention; SYNTAX = Synergy between Percutaneous Coronary Intervention with TAXUS and Cardiac Surgery. |
Khoảng trống trong bằng chứng
Cơ chế sinh lý bệnh của sự tiến triển bệnh mạch vành và tiên lượng xấu ở các BN ĐTĐ cần làm rõ thêm
Hiệu quả của phương pháp phòng ngừa thứ phát cho BMV và ĐTĐ dựa vào phân tích dưới nhóm của thử nghiệm các BN có hoặc không có ĐTĐ
Nghiên cứu so sánh chiến lược kháng đông khác nhau ở các BN ĐTĐ và BMV còn thiếu
Kiểm soát tối ưu đường huyết cho dự hậu ACS và BMV ổn định, cũng như sau tái tưới máu mạch vành, vẫn còn cần được xác định
Cơ chế giảm biến cố tim mạch bở các điều trị mới cần được xác định
Vai trò của hạ đường huyết trong việc xảy ra các biến cố tim mạch/tử vong cần được xác định
Sau tái tưới máu, tỉ lệ biến cố bất lợi vẫn còn cao ở các BN có hoặc không ĐTĐ; đặc biệt điều trị phòng ngừa nên được điều tra
Mặc dù các DES thế hệ mới cải thiện dự hậu ở các BN ĐTĐ, các nghiên cứu RCT cần xác định có hay không chúng giảm được khoảng trống trong dự hậu giữa CABG và PCI
Suy tim và đái tháo đường
Thông điệp chính
Bệnh nhân mắc ĐTĐ trước và ĐTĐ có nguy cơ tiến triển đến suy tim (HF).
Bệnh nhân mắc ĐTĐ chịu nguy cơ cao hơn với suy tim phân suất tống máu giảm (HFrEF) hoặc suy tim với phân suất tống máu được bảo tồn (HFpEF); ngược lại, HF làm tăng nguy cơ mắc bệnh ĐTĐ.
Sự cùng tồn tại của ĐTĐ và HF dẫn đến nguy cơ nhập viện vì HF cao hơn, tử vong do mọi nguyên nhân và tử vong tim mạch.
Các trị liệu thuốc và dụng cụ dựa trên hướng dẫn có hiệu quả tương đương ở bệnh nhân có và không có ĐTĐ; vì RLCN thận và tăng kali máu phổ biến hơn ở những bệnh nhân bị ĐTĐ, nên điều chỉnh liều của một số loại thuốc HF (ví dụ như thuốc ức chế hệ RAA).
Điều trị ĐTĐ đầu tay trong HF bao gồm thuốc metformin và ức chế SGLT2; ngược lại, saxagliptin, pioglitazone và rosiglitazone không được khuyến cáo cho bệnh nhân mắc ĐTĐ và HF.
ĐTĐ là một yếu tố nguy cơ quan trọng đối với HF.405-407 Trong các thử nghiệm về thuốc hạ đường huyết, HF chiếm khoảng 4-30% người tham gia.292,299,306,408 HF chưa được phát hiện có thể cũng thường gặp ở bệnh nhân ĐTĐ: dữ liệu quan sát cho thấy HF hiện diện ở 28% số bệnh nhân (25% HFrEF và 75% HFpEF).409 Bệnh nhân mắc bệnh ĐTĐ không có HF lúc đầu có khả năng tăng gấp 2-5 lần tiến triển đến HF.410,411 Nguy cơ mắc HF cũng tăng ở những người có HbA1c trong phạm vi tiền ĐTĐ (≥5,5-6,4%), họ có nguy cơ HF cao hơn 20 – 40%.412 HF bản thân nó cũng liên quan đến tỷ lệ mắc ĐTĐ và các tình trạng rối loạn đường huyết khác cao hơn, và được coi là yếu tố nguy cơ đối với sự phát triển của ĐTĐ, khả năng cao liên quan đến tình trạng kháng insulin.413-416
Dữ liệu có sẵn cho thấy tỷ lệ mắc ĐTĐ trong HF là tương tự nhau, bất kể loại suy tim v [HFpEF, HF với phân suất tống máu trung gian (HFmrEF) và HFrEF ( xem Bảng 11 bên dưới)].417-419 Thật vậy, 30-40% bệnh nhân mắc bệnh HF đã được báo cáo là có tiền ĐTĐ hoặc ĐTĐ trong các thử nghiệm HFrEF345,420,421 và HFpEF.422425 Kết quả từ một nghiên cứu sổ bộ lớn ở châu Âu cho thấy 36% bệnh nhân ngoại trú HF ổn định có ĐTĐ, 426 trong khi ở bệnh nhân nhập viện vì HF cấp tính, ĐTĐ có tỷ lệ ≤50%.427 Điểm quan trọng, bệnh nhân HF chưa có ĐTĐ tăng nguy cơ mắc ĐTĐ, 413,428 và nguy cơ tăng lên với mức độ nặng của HF và việc sử dụng thuốc lợi tiểu quai.428
Bảng 11: Các loại suy tim323
|
|
|
HFpEF |
HFmrEF |
HFrEF |
|
|
Tiêu chẩn 1 |
Triệu chứng và/hoặc dấu chứnga |
Triệu chứng và/hoặc dấu chứnga |
Triệu chứng và/hoặc dấu chứnga |
||
|
Tiêu chẩn 2 |
LVEF ≥ 50% |
LVEF 40-49% |
LVEF |
||
|
Tiêu chẩn 3 |
1.Tăng natriuretic peptidesb |
1.Tăng natriuretic peptidesb |
Không |
||
|
|
2.ít nhất một trong các tiêu chuẩn sau: |
2.ít nhất một trong các tiêu chuẩn sau: |
|
||
|
|
a) Bệnh tim cấu trúc (vd: phì đại thất trái và/hoặc lớn nhĩ trái) |
a) Bệnh tim cấu trúc (vd: phì đại thất trái và/hoặc lớn nhĩ trái) |
|
||
|
|
b) Rối loạn chức năng tâm trươngc |
b) Rối loạn chức năng tâm trươngc |
|
||
|
aSigns may not be present at an early stage or in patients receiving diuretics. |
|
||||
bElevation of B-type natriuretic peptide ≥35 pg/mL and/or NT-proBNP ≥125 pg/mL.
cFor example, E/e′ ≥13, and a mean e’ septal and lateral wall
Ý nghĩa tiên lượng của đái tháo đường trong suy tim
Tồn tại mối liên quan có ý nghĩa giữa ĐTĐ và dự hậu bất lợi trên HF, với giá trị tiên đoán mạnh nhất của ĐTĐ đối với dự hậu nhìn thấy ở bệnh nhân HFrEF.421,423,426,429-432 Tử vong tim mạch, bao gồm tử vong do HF nặng lên, khoảng 50%- 90% cao hơn ở bệnh nhân HF và ĐTĐ, bất kể loại HF.421,432-434 Hai thử nghiệm đã chỉ ra rằng tiền ĐTĐ và ĐTĐ không được chẩn đoán ở bệnh nhân HF có liên quan đến nguy cơ tử vong cao hơn và dự hậu lâm sàng xấu.421,431,435 Ngoài ra, ở những bệnh nhân HFrEF nặng lên, tiền ĐTĐ mới được chẩn đoán có liên quan độc lập với nguy cơ dài hạn về tử vong do tim mạch và mọi nguyên nhân cao hơn, điều này nhấn mạnh tầm quan trọng của sàng lọc tiền ĐTĐ trong dân số này.436 Trường hợp HF cấp tính, ĐTĐ làm tăng nguy cơ trong tử vong trong bệnh viện,427 tử vong do mọi nguyên nhân trong 1 năm,437 tái nhập viện vì HF trong 1 năm.427
Cơ chế rối loạn chức năng thất trái trong đái tháo đường
Các nguyên nhân chính gây bệnh HF ở bệnh nhân mắc ĐTĐ là CAD, CKD (xem phần 11), tăng huyết áp và ảnh hưởng trực tiếp của đề kháng insulin/tăng đường huyết đối với cơ tim.438 BMV thường tiến triển nhanh, nặng, lan tỏa và yên lặng, và làm tăng nguy cơ NMCT và rối loạn chức năng cơ tim do thiếu máu cục bộ.411,439-441 Kiểm soát tăng huyết áp có liên quan đến nguy cơ thấp hơn tiến triển đến HF thấp hơn.439 Dữ liệu quan sát cũng đã xác định LEAD, thời gian mắc ĐTĐ lâu hơn, lớn tuổi, tăng BMI và BTM là yếu tố dự báo HF ở bệnh nhân với ĐTĐ.411,439-441 Các cơ chế sinh lý bệnh phức tạp có thể chịu trách nhiệm cho sự phát triển của rối loạn chức năng cơ tim, ngay cả khi không có BMV hoặc tăng huyết áp.442 Sự tồn tại của bệnh cơ tim đái tháo đường chưa được xác nhận.438,444 Bằng chức chính của bệnh cơ tim do đái tháo đường hầu như đến từ các nghiên cứu quan sát thực nghiệm và nhỏ.438,444-448
Các kiểu rối loạn chức năng thất trái trong đái tháo đường
Rối loạn chức năng thất trái ở bệnh nhân mắc ĐTĐ có thể xuất hiện dưới dạng HFpEF, HFmrEF hoặc HFrEF (Bảng 11). Rối loạn chức năng tâm trương thất trái thường gặp ở cả tiền ĐTĐ và ĐTĐ quá mức, và mức độ nghiêm trọng tương quan với tình trạng kháng insulin và mức độ rối loạn điều hòa glucose.449-453 ĐTĐ và HFpEF thường thấy ở cùng nhau ở người già, tăng huyết áp, và BN nữ với ĐTĐ.454
Điều trị suy tim ở bệnh đái tháo đường
Điều trị HF bao gồm các điều trị thuốc và dụng cụ với các lợi ích đã được xác nhận trong RCT, trong đó có khoảng 30-40% bệnh nhân ĐTĐ. Hiệu quả điều trị phù hợp với cả có và không có ĐTĐ, ngoại trừ aliskiren, không được khuyến cáo ở bệnh nhân mắc ĐTĐ do nguy cơ tác dụng phụ nghiêm trọng.455,456
Hệ thống Renin-angiotensin-aldosterone và chất ức chế neprilysin
ỨCMC và ỨCTT có tác dụng hiệu quả điều trị tương tự ở bệnh nhân HFrEF, có và không có ĐTĐ. Ức chế hệ RAA nên được bắt đầu ở liều thấp và tăng liều dần đến liều tối đa dung nạp.459,463 Có bằng chứng về tác dụng tích cực của ỨCMC và ỨCTT về phòng ngừa ĐTĐ.464 Đồng vận thụ thể Mineralocorticoid làm giảm tử vong và nhập viện vì HF trong HFrEF.465,466 Vì thuốc ức chế hệ RAA làm tăng nguy cơ làm suy giảm chức năng thận và tăng kali máu ở bệnh nhân ĐTĐ, nên khuyến cáo theo dõi thường xuyên nồng độ creatinine và kali huyết thanh.467-470
Thuốc ức chế thụ thể angiotensin neprilysin sacubitril/valsartan đã cho thấy hiệu quả vượt trội so với enalapril trong việc giảm tử vong tim mạch và nhập viện vì suy tim ở bệnh nhân HFrEF. Tuy nhiên, hiệu quả điều trị ít rõ rệt hơn ở những bệnh nhân ban đầu có ĐTĐ.421 Hiệu quả có lợi của sacubitril/valsartan so với enalapril là đồng nhất theo mức HbA1c ban đầu.421,471 So với enalapril, điều trị bằng sacubitril/valsartan cũng làm giảm nồng độ HbA1c tốt hơn và tỉ lệ khởi trị insulin thấp hơn sau 3 năm theo dõi ở các BN ĐTĐ.472
Beta-blockers
Thuốc ức chế bêta có hiệu quả trong việc giảm tử vong do mọi nguyên nhân và nhập viện vì HFrEF ở bệnh nhân ĐTĐ.473-476 Từ các lợi ích điều trị ủng hộ mạnh mẽ việc sử dụng ức chế bêta ở bệnh nhân HFrEF và ĐTĐ.
Ivabradine
Ivabradine cải thiện việc điều trị HFrEF với nhịp xoang, đặc biệt liên quan đến việc giảm nhập viện vì HF và cải thiện chức năng thất trái.335
Digoxin
Digoxin có thể làm giảm nguy cơ nhập viện vì HF trong HFrEF đã được điều trị bằng ACEIs.477
Diuretics
Mặc dù thiếu bằng chứng về hiệu quả của thuốc lợi tiểu thiazide hoặc lợi tiểu quai trong việc cải thiện dự hậu tim mạch ở bệnh nhân HF, thuốc lợi tiểu ngăn ngừa và điều trị các triệu chứng và dấu chứng sung huyết ở bệnh nhân HF.478
Điều trị dụng cụ và phẫu thuật
Các điều trị bằng dụng cụ [cấy máy khử rung (ICD), liệu pháp tái đồng bộ tim (CRT) và CRT & máy khử rung (CRT-D)] có hiệu quả và nguy cơ tương tự ở bệnh nhân có và không có ĐTĐ.479-481 Những điều trị này nên được xem xét dựa trên hướng dẫn điều trị trong dân số nói chung. Trong một thử nghiệm lâm sàng về CABG ở HFrEF có BMV hai hoặc ba nhánh, không có sự khác biệt về hiệu quả của tái thông mạch bằng phẫu thuật ở nhóm có hoặc không có ĐTĐ.482 Ghép tim có thể được xem xét trong HF giai đoạn cuối, nhưng một nghiên cứu tiền cứu lớn ở bệnh nhân được cấy ghép cho thấy giảm khả năng sống còn sau 10 năm ở bệnh nhân ĐTĐ.483
Hiệu quả của thuốc hạ đường huyết đường uống trên bn suy tim
Metformin
Metformin an toàn ở tất cả các giai đoạn của HF với chức năng thận bảo tồn hoặc giảm vừa phải và ổn định (ví dụ eGFR> 30 ml / phút), và dẫn đến nguy cơ tử vong và nhập viện vì HF thấp hơn so với insulin và sulfonylureas.484,485 Lo ngại về nhiễm toan lactic vẫn chưa được chứng minh.486
Sulfonylureas
Dữ liệu về tác dụng của sulfonylureas trên HF vẫn còn mâu thuẫn. Một tín hiệu từ một hồ sơ độ an toàn tính bất lợi cho thấy tỷ lệ tử vong cao hơn 20-60% và nguy cơ HF tăng 20-30% so với metformin.487,488 Việc bổ sung sulfonylurea vào metformin có nguy cơ xảy ra các tác dụng phụ và tử vong cao hơn, so với sự kết hợp của metformin và chất ức chế DPP4.489 Tuy nhiên, trong các nghiên cứu của UKPDS, NAVIGATOR và ADOPT, không có cho thấy tỉ lệ HF tăng lên.145,278,490
Thiazolidinediones
Thiazolidinediones không được khuyến cáo ở bệnh nhân ĐTĐ và suy tim có triệu chứng.279,,491–494
Chất ức chế Dipeptidyl peptidase-4
Saxagliptin làm tăng đáng kể nguy cơ nhập viện vì HF291 và không được khuyến cáo ở bệnh nhân ĐTĐ với HF. Alogliptin có liên quan không có ý nghĩa với xu hướng nhập viện vì HF.292 Sitagliptin và linagliptin có tác dụng trung tính.293,294 Vildagliptin không có tác dụng đáng kể của phân suất tống máu thất trái nhưng dẫn đến tăng thể tích LV.495
Đồng vận thụ thể Glucagon-like peptide-1
Tất cả các đồng vận thụ thể GLP1 có tác động trung tính đến nguy cơ nhập viện vì HF trong các RCT có nhóm chứng giả dược, cho thấy rằng nên cân nhắc sử dụng ở những bệnh nhân mắc ĐTĐ và HF.272,–274
Ức chế Sodium-glucose co-transporter 2
Empagliflozin giảm 35% nguy cơ nhập viện vì HF ở bệnh nhân có và không có HF trước đó, và bệnh nhân nhập viện vì HF cũng có nguy cơ tử vong thấp hơn.306 Canagliflozin cũng giảm đáng kể nguy cơ nhập viện HF xuống 32% .496 Dapagliflozin giảm đáng kể tiêu chí chính gộp về tử vong do tim mạch và nhập viện vì HF, kết quả chủ yếu là do tỷ lệ nhập viện vì HF thấp hơn.311 Ức chế SGLT2 được khuyến cáo cho những bệnh nhân mắc ĐTĐ có nguy cơ mắc HF cao. Xem thêm phần 7.1.2.2.3.
Khuyến cáo điều trị suy tim ở BN ĐTĐ
|
|
Khuyến cáo |
Class |
Level |
|
|
|
ỨCMC và ức chế bêta được chỉ định ở những bệnh nhân có triệu chứng với suy tim phân suất tống máu giảm và ĐTĐ, để giảm nguy cơ nhập viện vì suy tim và tử vong.458, 461, 473-476,497 |
I |
A |
|
|
|
MRA (đối kháng thụ thể Mineralocorticoid) được chỉ định ở BN suy tim phân suất tống máu giảm và ĐTĐ còn triệu chứng, mặc dù điều trị với ỨCMC và ức chế bêta, để giảm nguy cơ nhập viện vì suy tim và tử vong465,466 |
I |
A |
|
|
|
Điều trị dụng cụ với ICD, CRT hoặc CRT-D được khuyến cáo ở những BN ĐTĐ, như ở dân số chung suy tim.479-481 |
I |
A |
|
|
|
Ức chế thụ thể được chỉ định ở những BN có triệu chứng với suy tim phân suất tống máu giảm và ĐTĐ mà không dung nạp với ức chế men chuyển, để giảm nguy cơ nhập viện về suy tim và tử vong.457, 459, 460 |
I |
B |
|
|
|
Sacubitril/valsartan được chỉ định thay thế ức chế men chuyển để giảm nguy cơ nhập viện vì suy tim và tử vong ở những BN suy tim với phân suất tống máu giảm và ĐTĐ vẫn còn triệu chứng, mặc dù điều trị ức chế men chuyển, ức chế bêta, và đối kháng thụ thể mineralocorticoid.421, 471 |
I |
B |
|
|
Lợi tiểu được khuyến cáo ở những BN Suy tim phân suất tống máu bảo tồn, Suy tim phân suất tống máu trung gian, hoặc Suy tim phân suất tống máu giảm với dấu chứng và/hoặc triệu chứng của sung huyết, để cải thiện triệu chứng.478 |
I |
B |
|
|
|
Tái thông mạch máu với phẫu thuật CABG thể hiện lợi ích tương tự để giảm nguy cơ dài hạn của tử vong ở những bệnh nhân với suy tim phân suất tống máu giảm có hoặc không có ĐTĐ, được khuyến cáo ở những BN với BMV hai hoặc ba nhánh, bao gồm hẹp LAD có ý nghĩa.482 |
I |
B |
||
|
Ivabradine nên được xem xét để giảm nguy cơ nhập viện vì suy tim và tử vong ở những BN Suy tim phân suất tống máu giảm và ĐTĐ với nhịp xoang, tần số tim lúc nghỉ ≥ 70 l/p, người vẫn còn triệu chứng mặc dù điều trị với ức chế bêta (liều dung nạp tối đa), ỨCMC/ỨCTT, và đối kháng thụ thể mineralocorticoid.335 |
IIa |
B |
||
|
Aliskiren (ức chế renin trực tiếp) được khuyến cáo cho các BN với Suy tim phân suất tống máu giảm và ĐTĐ bởi vì nguy cơ cao hạ áp cao hơn, tệ đi chức năng thận, tăng kali máu và đột quỵ não.455 |
III |
B |
||
Khuyến cáo điều trị bệnh nhân ĐTĐ để giảm nguy cơ suy tim
|
Khuyến cáo |
Class |
Level |
|
Ức chế SLGT2 (empagliflozin, canagliflozin và dapagliflozin) liên quan với nguy cơ nhập viện vì suy tim thấp hơn ở BN với ĐTĐ và được khuyến cáo. 306,311,496 |
I |
A |
|
Metformin nên xem xét cho điều trị ĐTĐ ở những BN suy tim nếu eGFR > 30 ml/ph/1.73 m2484,485 |
IIa |
C. |
|
Đồng vận thụ thể GLP1 (lixisenatide, liraglutide, semaglutide, exenatide, và dulaglutide) có hiệu quả trung tính trên nguy cơ nhập viện vì suy tim, và có thể xem xét để điều trị ĐTĐ ở những BN suy tim.158,176,297,299,300,303,498,499 |
IIb |
A |
|
Ức chế DPP4 sitaglipitin và linagliptin có hiệu quả trung tính trên nguy cơ nhập viện vì suy tim, và có thể xem xét để điều trị ĐTĐ ở những BN suy tim. 293,294 |
IIb |
B |
|
Insulin có thể xem xét ở những BN suy tim nặng với phân suất tống máu giảm.500 |
IIb |
C |
|
Thiazolidinediones (pioglitazone và rosiglitazone) liên quan tăng nguy cơ nặng thêm suy tim ở BN ĐTĐ, không được khuyến cáo để điều trị ĐTĐ ở những BN nguy cơ suy tim (hoặc suy tim trước đây).279,491-493 |
III |
A |
|
Ức chế DPP4 saxagliptin liên quân với tăng nguy cơ nhập viện vì suy tim, và không được khuyến cáo điều trị đái tháo đường ở những BN nguy cơ suy tim (hoặc suy tim trước đây).291 |
III |
B |
Khoảng trống trong bằng chứng
Các nghiên cứu là cần thiết để hiểu rõ hơn về mối quan hệ hai chiều giữa ĐTĐ và Suy tim, bao gồm cả sinh lý bệnh của bệnh cơ tim đái tháo đường. o Xem xét bằng chứng khác nhau về mối liên quan giữa thuốc ức chế DPP4 và nguy cơ suy tim, cần nghiên cứu để làm rõ hơn mối liên quan này.
Làm thế nào để ức chế SGLT2 cải thiện dự hậu suy tim? o Cần nghiên cứu để xác nhận xem thuốc ức chế SGLT2 có làm giảm nguy cơ suy tim ở BN không ĐTĐ (suy tim và tiền ĐTĐ) hay không.
Sự kết hợp của chất ức chế SGLT2 và sacubitril/valsartan có dẫn đến lợi tiểu/hạ huyết áp quá mức không?
Nghiên cứu trong tương lai nên làm rõ nguy cơ polypharmacy (đa dược liệu/quá nhiều thuốc), về mặt tuân thủ điều trị, phản ứng bất lợi và tương tác, đặc biệt là ở những bệnh nhân dễ xãy ra có suy tim và ĐTĐ, chẳng hạn như những người già và/hoặc yếu với nhiều bệnh đi kèm.
Rối loạn nhịp: rung nhĩ, rln thất, và đột tử
Thông điệp chính
Rung nhĩ (RN) thường gặp ở bệnh nhân ĐTĐ, và làm tăng tỷ lệ tử vong và bệnh tật.
Nên kiểm tra RN cho bệnh nhân ĐTĐ ở độ tuổi> 65 tuổi bằng cách sờ mạch hoặc thiết bị đeo. RN phải luôn được xác nhận bởi ECG.
Chống đông máu được khuyến nghị ở tất cả các bệnh nhân ĐTĐ và RN.
Đột tử do tim thường gặp ở bệnh nhân ĐTĐ, đặc biệt là ở phụ nữ.
Ở những bệnh nhân HF có ĐTĐ, thời gian QRS và LVEF nên được đo thường xuyên để xác định đủ điều kiện cho CRT ± ICD.
Rung nhĩ
Một nghiên cứu gần đây đã báo cáo rằng ĐTĐ là một yếu tố nguy cơ độc lập đối với RN, đặc biệt là ở bệnh nhân trẻ.501 Một số yếu tố, chẳng hạn như thần kinh tự động, cơ điện và tái cấu trúc, và dao động đường huyết, dường như có liên quan đến sinh lý bệnh RN trong tình huống ĐTĐ.502 Ngoại tâm thu nhĩ cũng rất phổ biến ở bệnh nhân ĐTĐ và có thể dẫn đến sự xuất hiện RN. Bệnh nhân ĐTĐ có nguy cơ cao hơn HF cấp tính tại thời điểm RN mới khởi phát, do mất đi co thắt nhĩ (atrial kick) và suy giảm đổ đầy thất trái.427
Khi ĐTĐ và RN cùng tồn tại, nguy cơ tử vong do mọi nguyên nhân, tử vong tim mach, đột quỵ não và HF cao hơn đáng kể.502 Những phát hiện này cho thấy RN xác định các đối tượng mắc bệnh ĐTĐ có khả năng thu được lợi ích lớn hơn từ việc quản lý tích cực YTNC tim mạch. Do RN không có triệu chứng hoặc triệu chứng nhẹ ở một tỷ lệ đáng kể bệnh nhân, nên việc tầm soát RN có thể được khuyến cáo ở bệnh nhân ĐTĐ và RN phải được xác nhận bằng ECG 12 chuyển đạo, ghi holter ECG hoặc máy ghi biến cố với thời gian> 30 giây.
ĐTĐ và nguy cơ đột quỵ não ở BN Rung nhĩ
ĐTĐ làm tăng nguy cơ đột quỵ não trong RN kịch phát hoặc vĩnh viễn.503 Hướng dẫn hiện tại khuyến cáo rằng điều trị bằng thuốc chống đông đường uống, với thuốc chống đông máu kháng vitamin K (VKA) (NOACs; dabigatran, apixaban, Rivaroxaban, hoặc edoxaban) hoặc VKA, nên được xem xét.503 Chức năng thận cần được đánh giá cẩn thận ở bệnh nhân mắc ĐTĐ khi kê đơn NOAC để tránh dùng quá liều do giảm thải thuốc.503
Rối loạn nhịp thất và đột tử do tim
Ngoại tâm thu thất và nhịp nhanh thất kịch phát
Đánh trống ngực, ngoại tâm thu thất và nhịp nhanh thất không kéo dài (VT) là phổ biến ở bệnh nhân ĐTĐ.
Chẩn đoán và điều trị rối loạn nhịp thất không khác nhau giữa bệnh nhân ĐTĐ và bệnh nhân không ĐTĐ.504 Ở bệnh nhân mắc ĐTĐ có ngoại tâm thu thất xãy ra thường xuyên có triệu chứng hoặc các đợt nhanh thất không kéo dài, cần kiểm tra sự hiện diện của bệnh tim cấu trúc bằng ECG, siêu âm tim, chụp mạch vành hoặc chụp cộng hưởng từ. Nguy cơ của các biến cố tim mạch thường được quyết định bởi bệnh tim tiềm ẩn hơn là ngoại tâm thu. Ở những bệnh nhân có nhiều triệu chứng với ngoại tâm thu thất hoặc nhịp nhanh thất không kéo dài, thuốc ức chế bêta, ức chế kênh canxi, t huốc nhóm Ic (flecainide hoặc proprnenone), hoặc cắt đốt
(trong trường hợp không có bệnh tim cấu trúc) có thể được sử dụng để điều trị giảm rối loạn nhịp tim.505
Rối loạn nhịp thất kéo dài
Chẩn đoán và điều trị nhanh thất kéo dài, hoặc rung thất đã hồi sức, tương tự ở bệnh nhân có hoặc không có ĐTĐ.504 Chẩn đoán bệnh tim cấu trúc bằng kỹ thuật chẩn đoán hình ảnh và chụp mạch vành thường là cần thiết, nếu không có yếu tố kích hoạt rõ ràng như mất cân bằng điện giải hoặc nhồi máu cấp tính có thể được xác định. Hầu hết các bệnh nhân VT kéo dài hoặc sống sót sau ngừng tim mà không tìm ra yếu tố kích hoạt cần đặt ICD để ngăn ngừa đột tử.504,506
Đột tử ở BN ĐTĐ
Các nghiên cứu dịch tễ học đã chỉ ra rằng những bệnh nhân bị ĐTĐ hoặc tiền ĐTĐ tăng nguy cơ tử vong do dột tử.507-509 Phụ nữ ở mọi lứa tuổi có nguy cơ đột tử do tim thấp hơn nam giới, nhưng khi có ĐTĐ thì nguy cơ đột tử do tim của cả nam và nữ đều tăng gấp bốn lần.510 Trong chương trình nghiên cứu CHARM, ĐTĐ là một yếu tố tiên lượng độc lập tử vong, bao gồm tử vong đột tử do tim, ở BN HF bất kể EF thất trái.432 In HF patients with ĐTĐ, the QRS width and LVEF should be determined to identify candidates for CRT ± ICD.505 In HF patients with HFrEF, beta-blockers, RAAS blockers (including sacubitril/valsartan), and MRAs are recommended to reduce the risk of sudden cardiac death.
Bệnh nhân sau NMCT, tỷ lệ đột tử do tim cao hơn ở những người mắc bệnh ĐĐĐ.511 Tỷ lệ đột tử do tim tăng đáng kể ở những bệnh nhân có ĐTĐ với LVEF 511 Sau NMCT cấp, EF thất trái nên được đánh giá ở bệnh nhân dù có ĐTĐ hay không để xét chỉ định cho cấy ICD. Ở những bệnh HF có ĐTĐ, nên xác định độ rộng QRS và LVEF để xét chỉ định cho CRT ± ICD.505 Ở những bệnh nhân HF nhóm HFrEF, thuốc ức chế bêta, thuốc ức chế hệ RAA (bao gồm sacubitril/valsartan) và MRA được khuyến cáo để giảm nguy cơ đột tử do tim.
Các nguyên nhân cơ bản làm tăng tính dễ bị tổn thương đối với sự mất ổn định điện học ở BN ĐTĐ vẫn chưa rõ và có khả năng liên quan đến nhiều yếu tố. Theo dõi ECG và glucose đồng thời cho thấy nhịp tim chậm, ngoại tâm thu nhĩ và thất, phổ biến hơn trong khi hạ đường huyết vào ban đêm ở bệnh nhân ĐTĐ.512 Quan sát này cho thấy một cơ chế có thể làm tăng tỷ lệ tử vong (hội chứng chết trên giường) khi kiểm soát đường huyết tích cực.
Bệnh thận, bệnh lý thần kinh tự trị, khoảng QTc kéo dài, hạ đường huyết và bệnh đi kèm liên quan đến ĐTĐ được cho là làm tăng nguy cơ đột tử do tim. Trên cơ sở các bằng chứng có sẵn, dường như không dung nạp glucose, ngay cả trong tiền ĐTĐ, có liên quan đến sự tiến triển của một loạt các bất thường ảnh hưởng xấu đến sự sống còn và dẫn đến tử vong do rối loạn nhịp tim đột ngột. Ngoài việc đo LVEF, cần xác định các yếu tố dự đoán độc lập ở bệnh nhân ĐTĐ nhưng không đến mức mà có thể đưa ra phân tầng nguy cơ để phòng ngừa.
Khuyến cáo điều trị rối loạn nhịp ở các BN đái tháo đường
|
Khuyến cáo |
Classa |
Levelb |
|
Kháng đông đường uống với NOAC, được ưa chuộng hơn VKA, được khuyến cáo ở những BN với ĐTĐ ĐTĐ ≥ 65 tuổi có RN và CHA2DS2-VASc ≥ 2 điểm, nếu không chống chỉ định.503 |
I |
A |
|
i. ICD được khuyến cáo ở những BN ĐTĐ với HF có triệu chứng (NYHA độ II hoặc III) và LVEF ≤ 35% sau 3 tháng điều trị tối ưu, ở những BN mong đợi sống còn ít nhất 1 năm với tình trạng chức năng tốt. ii. ICD được khuyến cáo ở những BN ĐTĐ với bằng chứng rung thất hoặc nhanh thất với huyết động không ổn định mà không có nguyên nhân phục hồi được, hoặc trong 48 giờ của NMCT.506 |
I |
A |
|
Ức chế bêta được khuyến cáo cho BN ĐTĐ có HF và sau NMCT cấp với EF thất trái ≤ 40% để phòng ngừa đột tử do tim.512 |
I |
A |
|
Tầm soát RN bởi sờ mạch (pulse palpation) nên được xem xét ở BN ĐTĐ > 65 tuổi và xác nhận bởi ECG, nếu nghi ngờ RN, vì RN ở BN ĐTĐ làm tăng tỉ lệ bệnh tật và tử vong.501,513-517 |
IIa |
C |
|
Kháng đông nên được xem xét ở những BN riêng rẽ 503 |
IIa |
C |
|
Đánh giá nguy cơ chảy máu (vd thang điểm HAS-BLED) nên được xem xét khi chỉ định điều trị kháng đông ở các BN RN và ĐTĐ.503 |
IIa |
C |
|
Tầm soát nguy cơ đột tử do tim, đặc biệt đo EF thất trái, nên được xem xét ở các BN ĐTĐ và NMCT trước đây hoặc suy tim. |
IIa |
C |
|
Loại trừ bệnh tim cấu trúc nên được xem xét ở những BN ĐTĐ và PVC (ngoại tâm thu thất) thường xuyên 504 |
IIa |
C |
|
Hạ đường huyết cần nên tránh, vì nó có thể khởi kích rối loạn nhịp.512,518 |
IIa |
C |
CHA2DS2-VASc = Congestive heart failure, Hypertension, Age ≥75 years (Doubled), Diabetes mellitus, Stroke or transient ischaemic attack (Doubled), Vascular disease, Age 65–74 years, Sex category; ĐTĐ = diabetes mellitus; ECG = electrocardiogram; HAS-BLED = Hypertension, Abnormal renal/liver function, Stroke, Bleeding history or predisposition, Labile international normalized ratio, Elderly (>65 years), Drugs/alcohol concomitantly;
Khoảng trống trong bằng chứng
Vai trò của các thiết bị đeo mới không được xác nhận rõ ràng trong chẩn đoán RN tại nhà và cần được kiểm tra trong các thử nghiệm lâm sàng được thiết kế tốt.
Vai trò của một số marker nguy cơ không xâm lấn của đột tử do tim như biến đổi nhịp tim, khoảng QTc, albumin niệu, hạ đường huyết, v.v … chưa được xác minh rõ ràng để đưa ra quyết định lâm sàng về phòng ngừa đột tử.
Tác động của thuốc điều trị ĐTĐ mới đối với đột tử do tim chưa được biết đến.
Điều trị dự phòng ICD ở bệnh nhân ĐTĐ chưa được chứng minh.
Bệnh động mạch chủ và mạch máu ngoại biên
Thông điệp chính
LEAD (bệnh ĐM chi dưới) là một biến chứng phổ biến của ĐTĐ, với tỷ lệ lưu hành ngày càng tăng theo thời gian và/hoặc sự cùng tồn tại của các yếu tố nguy cơ tim mạch khác.
Ở bất kỳ giai đoạn nào của LEAD, sự cùng tồn tại của ĐTĐ có liên quan đến tiên lượng xấu hơn.
Bệnh nhân mắc ĐTĐ có nguy cơ cao hơn với thiếu máu nuôi chi nghiêm trọng mãn tính (CLTI) vì đây là biểu hiện lâm sàng đầu tiên của LEAD, hỗ trợ tầm soát thường xuyên bằng phép đo ABI để chẩn đoán sớm.
Việc quản lý và chỉ định cho các chiến lược điều trị khác nhau tương tự như ở những bệnh nhân mắc LEAD có hoặc không có ĐTĐ, mặc dù các lựa chọn tái thông mạch máu có thể kém hơn do các tổn thương lan tỏa và sang thương xa.
Việc điều trị bệnh động mạch cảnh tương tự ở bệnh nhân ĐTĐ và không ĐTĐ
Bệnh đm chủ
Một số nghiên cứu đã cho thấy giảm nguy cơ phình động mạch chủ bụng ở bệnh nhân mắc ĐTĐ, vẫn chưa giải thích được lý do.519 Đổi lại, kết quả ngắn và dài hạn sau khi sửa chữa phình động mạch chủ bụng kém hơn ở bệnh nhân mắc ĐTĐ.520 Tuy nhiên, trong sự vắng mặt của bất kỳ nghiên cứu cụ thể nào về tầm soát và quản lý phình động mạch chủ bụng ở bệnh nhân ĐTĐ, các khuyến cáo về tầm soát dân số cho phình động mạch chủ bụng, như đưa ra trong Hướng dẫn 2014 về chẩn đoán và điều trị bệnh động mạch chủ, 521 vẫn có hiệu lực ở bệnh nhân mắc ĐTĐ .
Bệnh đm chi dưới
Theo Hướng dẫn ESC năm 2017 về chẩn đoán và điều trị BĐMNB,522 thuật ngữ này bao gồm các điều kiện ảnh hưởng đến tất cả các động mạch, ngoại trừ động mạch chủ và động mạch vành và động mạch nội sọ.
Dịch tễ học và lịch sử tự nhiên
LEAD là biến chứng mạch máu thường gặp của ĐTĐ, với một phần ba số bệnh nhân nhập viện vì LEAD có ĐTĐ.523 Mắc ĐTĐ thời gian lâu, kiểm soát đường huyết dưới mức tối ưu, tồn tại của các YTNC tim mạch khác và/hoặc tổn thương cơ quan khác (ví dụ như protein niệu) làm tăng tỷ lệ hiện hành của LEAD.523 LEAD ở BN tiền ĐTĐ không phổi biến khi không có các yếu tố nguy cơ khác.524 Ở bệnh nhân ĐTĐ, LEAD thường xuyên ảnh hưởng đến các động mạch dưới đầu gối; do đó, các lựa chọn tái tạo mạch máu, cũng như cơ hội thành công bị giảm đi.523 Ở bệnh nhân mắc ĐTĐ, LEAD thường được chẩn đoán ở giai đoạn trễ (ví dụ loét không lành), do bệnh lý thần kinh đồng thời giảm độ nhạy cảm với đau. Tất cả các yếu tố này làm tăng nguy cơ nhiễm trùng chi.525
Trên lâm sàng, bệnh nhân bị ĐTĐ thường có các dạng đau không điển hình khi gắng sức không thỏa tiêu chuẩn điển hình của đau cách hồi.526 CLTI là biểu hiện lâm sàng của bệnh tiến triển nặng, đặc trưng bởi đau lúc nghỉ do thiếu máu cục bộ, nhưng có thể vắng mặt ở bệnh nhân ĐTĐ. Khoảng 50-70% trong tất cả bệnh nhân CLTI có ĐĐĐ. Hướng dẫn ESC năm 2017 về chẩn đoán và điều trị PAD đã đề xuất phân loại Vết thương, thiếu máu cục bộ và Nhiễm trùng chân (WIfI) để phân tầng nguy cơ cắt cụt và lợi ích tiềm năng của tái thông mạch (Bảng 12).522
Bảng 12: Đánh giá nguy cơ cắt cụt chi: Phân loại vết thương, thiếu máu cục bộ và nhiễm trung bàn chân522
Tầm soát và chẩn đoán
Tầm soát và chẩn đoán sớm có tầm quan trọng lớn ở bệnh nhân ĐTĐ. Đánh giá lâm sàng bao gồm bệnh sử, đánh giá triệu chứng và kiểm tra bệnh lý thần kinh hàng năm. ABI là phương pháp hiện tại để tầm soát LEAD. ABI 523 Tuy nhiên, độ chính xác của ABI thấp hơn ở những bệnh nhân mắc ĐTĐ (xem bên dưới).527 Ngoài LEAD, ABI 1,40) có liên quan đến việc tăng nguy cơ tử vong và các biến cố tim mạch (Hình 5).528
Hình 5:Tầm soát LEAD ở bệnh nhân ĐTĐ
ABI = ankle–brachial index; LEAD = lower extremity artery disease; PAD = peripheral arterial disease; TBI = toe–brachial index. aABI-based screening should be performed once when ĐTĐ is diagnosed, and then after 10 years of ĐTĐ if the results from the initial examination were normal (can be considered after 5 years of diagnosis if other risk factors such as smoking exist). Patients should be assessed every year for symptoms and pulses should be checked. ABI-based screening is proposed in the absence of any clinical suspicion of PAD. bIn case of borderline results (e.g. 0.89), repeat the measurement and average the results to increase accuracy. If TBI is available, this can be done in conjunction with the ABI.
Nếu các triệu chứng gợi ý LEAD nhưng kết quả ABI là bình thường, độ nhạy có thể được cải thiện bằng ABI sau gắng sức hoặc chỉ số cánh tay-ngón chân (TBI) lúc nghỉ.522,529 Với đau cách hồi gián đoạn, đi bộ trên thảm lăn rất hữu ích cho việc đánh giá khoảng cách đi bộ. ABI> 1,40 chủ yếu liên quan đến vôi hóa lớp áo giữa mạch máu nhưng có liên quan đến LEAD trong 50% trường hợp.530 Các test khác rất hữu ích trong chẩn đoán LEAD khi có hiện tượng vôi hóa lớp áo giữa mạch máu, bao gồm phân tích dạng sóng Doppler của động mạch mắt cá chân hoặc TBI, điều này có thể hữu ích vì vôi hóa lớp áo giữa hầu như không ảnh hưởng đến thông số kỹ thuật các động mạch. TBI 529
Giá trị của siêu âm doppler như hình ảnh đầu tiên để xác nhận LEAD,522 chụp CT động mạch và/hoặc chụp MRI với kế hoạch tái thông mạch và các test hình ảnh chi tiết khác được mô tả đầy đủ trong Hướng dẫn ESC 2017 về chẩn đoán và điều trị bệnh ĐMNB.522
Điều trị bệnh ĐM chi dưới ở BN ĐTĐ
Việc điều trị LEAD ở bệnh nhân ĐTĐ không khác biệt đáng kể so với khuyến cáo cho bệnh nhân bệnh tim mạch nói chung (xem phần 5 và 6). Các kết quả thử nghiệm chính COMPASS đã cho thấy lợi ích của (i) Rivaroxaban 2,5 mg 2 lần.ngày cộng với aspirin 100 mg một lần.ngày so với (ii) Rivaroxaban 5 mg 2 lần.ngày hoặc (iii) aspirin 100 mg 1 lần.ngày ở 27.395 bệnh nhân có bệnh lý xơ vữa động mạch ổn định, cho thấy giảm đáng kể kết cục chính của tử vong tim mạch, đột quỵ não hoặc NMCT, dẫn đến chấm dứt sớm thử nghiệm.342
Trong một phần của nghiên cứu gồm 7240 bệnh nhân BMV hoặc LEAD với theo dõi trung vị 23 tháng (44% có ĐTĐ), các biến cố chi bất lợi chính bao gồm cắt cụt đã giảm đáng kể khi điều trị kết hợp (HR 0,54; P = 0,0037).531 Những lợi ích này được ghi nhận với chi phí nguy cơ chảy máu lớn (HR 1.61; P = 0,0089). Việc giảm đáng kể các biến cố chi bất lợi chính trong phân tích nghiên cứu COMPASS này làm tăng khả năng trị liệu mới ở bệnh nhân bệnh mạch máu có nguy cơ cao để cải thiện các biến chứng của LEAD.532,533
Bệnh nhân bị đau cách hồi nên tham gia các chương trình huấn luyện tập thể dục (> 30-45 phút, ít nhất ba lần mỗi tuần) vì tập thể dục chuyên sâu thường xuyên giúp cải thiện khoảng cách đi bộ, mặc dù với lợi ích ít rõ rệt hơn ở bệnh nhân ĐTĐ.534
Ở những bệnh nhân CLTI, kiểm soát đường huyết chặt chẽ có liên quan đến cải thiện dự hậu chi.535.536 Tuy nhiên, phải thực hiện tái thông mạch khi có thể, và chỉ cắt cụt khi các lựa chọn tái thông mạch thất bại.522 Tái thông mạch máu cũng cần được xem xét trong điều trị đau cách hồi nghiêm trọng /không đi được. Liên quan đến chọn lựa phương thức tái thông mạch, chúng ta tham khảo Hướng dẫn dùng riêng.522 Chưa có thử nghiệm cụ thể nào về các chiến lược tái thông mạch ở bệnh nhân mắc ĐTĐ; tuy nhiên, đánh giá 56 nghiên cứu bao gồm cả bệnh nhân mắc ĐTĐ cho thấy tỷ lệ cứu chi cao hơn sau khi tái thông mạch máu (78-85% sau 1 năm) so với điều trị bảo tồn.537
Bệnh đm cảnh
Huyết khối từ hẹp động mạch cảnh là cơ chế gây ra 10-15% của tất cả các cơn đột quỵ não. Tóm lại, bệnh động mạch cảnh phải được loại trừ nhanh chóng ở tất cả các bệnh nhân có cơn thiếu máu não thoáng qua hoặc đột quỵ não. Ở những bệnh nhân ĐTĐ không có tiền sử bệnh mạch máu não, không có bằng chứng cho thấy tầm soát bệnh động mạch cảnh giúp cải thiện dự hậu và không nên tầm soát thường quy.
Bệnh carotid không triệu chứng thường được điều trị bảo tồn và bệnh nhân được theo dõi bằng siêu âm doppler. Tái thông động mạch cảnh nên được xem xét ở những bệnh nhân không có triệu chứng khi có một hoặc nhiều yếu số tăng nguy cơ đột quỵ (đột quỵ/cơn thoáng thiếu máu não trước đây, nhồi máu yên lặng cùng bên, hẹp tiến triển, hoặc các mảng xơ vữa có nguy cơ cao) và nếu tỉ lệ tử vọng hoặc động quỵ chu phẫu ước tính 5 năm.522
Ở những bệnh nhân có triệu chứng, tái thông mạch cảnh được chỉ định nếu mức độ hẹp> 70% và nên được xem xét nếu mức độ hẹp> 50%, nếu tỷ lệ đột quỵ hoặc tử vong ước tính 522
Các RCT so sánh phẫu thuật bóc tách nội mạc động mạch cảnh với đặt stent động mạch cảnh trong giai đoạn chu phẫu thuật đã cho thấy có các cơn đột quỵ nhỏ với đặt stent động mạch cảnh, và nhiều đợt thiếu máu cơ tim cục bộ và yếu liệt thần kinh sọ với phẫu thuật bóc tách nội mạch ĐM cảnh. Sau phẫu thuật, cả hai phương pháp điều trị đều bảo vệ tương tự khỏi đột quỵ tái phát và có tỷ lệ can thiệp lặp lại tương tự nhau.538 Phẫu thuật bóc tách nội mạc động mạch cảnh vẫn là chăm sóc tiêu chuẩn, trong khi đặt stent có thể được coi là phương pháp thay thế ở những bệnh nhân có nguy cơ cao phẫu thuật bóc tách nội mạc.522
Liên quan đến tác động của ĐTĐ đối với tái thông mạch cảnh, phân tích gộp 14 nghiên cứu quan sát với 16.264 bệnh nhân cho thấy những người bị ĐTĐ có nguy cơ cao hơn với đột quỵ và tử vong. Nghiên cứu CREST là thử nghiệm duy nhất so sánh bóc tách nội mạc động mạch cảnh và đặt stent động mạch cảnh với tuyển đủ bệnh nhân ĐTĐ (n = 759) để phân tích dưới nhóm. Mặc dù tỷ lệ tái hẹp thấp sau 2 năm sau khi đặt stent động mạch cảnh (6.0%) và cắt bỏ nội mạc động mạch cảnh (6.3%), ĐTĐ là một yếu tố tiên lượng của tái hẹp của cả hai phương pháp.540
Khuyến cáo chẩn đoán và điều trị bệnh ĐMNB ở bệnh nhân ĐTĐ
|
|
Khuyến cáo |
Class |
Level |
|
|
|
Bệnh ĐM cảnh |
|
|
|
|
|
Ở BN ĐTĐ và bệnh ĐM cảnh được khuyến cáo áp dụng chẩn đoán và ý kiến điều trị (bảo tồn, phẫu thuật, hoặc nội mạch) giống như các bệnh nhân không ĐTĐ |
I |
C |
|
|
Chẩn đoán LEAD |
|
|
||
|
Tầm soát LEAD được chỉ định mỗi năm, với đánh giá lâm sàng và/hoặc đo ABI |
I |
C |
||
|
Giáo dục về chăm sóc bàn chân được khuyến cáo ở những BN ĐTĐ, đặc biệt ở các BN có LEAD, thậm chí nếu không triệu chứng. Nhận ra sớm mất mô và/hoặc nhiễm trùng, và chuyển đến nhóm đa chuyên khoa,c là bắt buộc để cải thiện tình trạng cứu chi.522 |
I |
C |
||
|
Chỉ số ABI |
I |
C |
||
|
Trong trường hợp tăng ABI (>1.40), các test không xâm lấn khác, bao gồm TBI hoặc siêu âm doppler, được chỉ định |
I |
C |
||
|
Siêu âm doppler được chỉ định như hình ảnh học đầu tay để đánh giá giải phẫu và tình trạng huyết động của động mạch chi dưới |
I |
C |
||
|
CT mạch máu hoặc MRI được chỉ định trong trường hợp LEAD khi tái thông mạch được xem xét |
I |
C |
||
|
Trong trường hợp nghi ngờ đau cách hồi với ABI bình thường, nghiệm pháp thảm lăn và ABI sau gắng sức nên được xem xét.522 |
IIa |
C |
||
|
Ở bệnh nhân ĐTĐ với CLTI với sang thương dưới gối, chụp mạch, gồm xem run-off bàn chân, nên xem xét trước tái thông |
IIa |
C |
||
|
Điều trị LEAD |
|
|||
|
Ở bệnh nhân ĐTĐ và LEAD có triệu chứng, kháng KTTC được khuyến cáo541 |
I |
A |
||
|
Khi BN có ĐTĐ và LEAD có nguy cơ tim mạch rất cao,d mục tiêu LDL-C 200,201,210 |
I |
B |
||
|
Ở BN ĐTĐ có CLTI, đánh giá nguy cơ cắt cụt chi được khuyến cáo; thang điểm WifIe hữu ích cho mục đích này.494,522 |
I |
B |
||
|
Trong trường hợp CLTI, tái thông mạch được chỉ định bất cứ khi nào thuận lợi để cứu chi542 |
I |
C |
||
|
Ở các BN ĐTĐ có CLTI, kiểm soát ĐH tối ưu nên được xem xét để cải thiện dự hậu cho bàn chân |
IIa |
C |
||
|
Ở các BN ĐTĐ và LEAD triệu chứng mạn tính mà không có nguuy cơ xuất huyết cao, dùng kết hợp rivaroxaban (2.5mg 2 lần.ngày) và aspirin (100mg 1 lần.ngày) nên được xem xét.f 531 |
IIa |
B |
||
|
ABI = ankle–brachial index;CLTI = chronic limb-threatening ischaemia; CV = cardiovascular; LEAD = |
||||
lower extremity artery disease; o.d. = once daily (omni die); PAD = peripheral arterial disease; TBI = toe– brachial index; WIfI = Wound, Ischaemia, and foot Infection. cIncluding a diabetologist and a vascular specialist.dxem bảng 7, exem bảng 12
fHigh bleeding risk is defined as history of intracerebral haemorrhage or ischaemic stroke, history of other intracranial pathology, recent gastrointestinal bleeding or anaemia due to possible gastrointestinal blood loss, other gastrointestinal pathology associated with increased bleeding risk, liver failure, bleeding diathesis or coagulopathy, extreme old age or frailty, or renal failure requiring dialysis or with eGFR 2.
Khoảng trống trong bằng chứng
Sự đều đặn và phương thức tầm soát mạch máu ở bệnh nhân mắc ĐTĐ chưa được đánh giá đầy đủ.
Việc sử dụng các liệu pháp kháng đông ở các giai đoạn lâm sàng khác nhau vẫn chưa rõ ràng
Các thử nghiệm cụ thể là cần thiết để giúp các bác sĩ lâm sàng lựa chọn các chiến lược dược lý khác nhau tùy theo sự hiện diện của PAD.
bệnh thận mạn ở bn đái tháo đường
Thông điệp chính
BTM có liên quan đến tỷ lệ mắc CVD cao và nên được xem xét trong nhóm nguy cơ cao nhất để quản lý yếu tố nguy cơ
Tầm soát bệnh thận ở bệnh nhân đái tháo đường cần đo creatinine huyết thanh để cho phép tính eGFR và xét nghiệm albumin/nước tiểu.
Tối ưu hóa kiểm soát đường huyết và HA có thể làm chậm sự suy giảm chức năng thận.
ACEI và ARB là thuốc hạ huyết áp được ưa thích ở bệnh nhân có albumin niệu
Điều trị giảm albumin niệu liên quan với tác dụng “bảo vệ thận”
Dữ liệu từ các CVOT gần đây cho thấy rằng các thuốc ức chế SGLT2 và GLP1-RA, có thể tạo ra sự bảo vệ thận.
Trong thử nghiệm CREDENCE, canagliflozin đã giảm 30% nguy cơ tương đối cho kết cục chính trên thận so với giả dược.
BTM phát triển trong bối cảnh ĐTĐ là một vấn đề sức khỏe lớn, có liên quan đến nguy cơ CVD23 cao nhất và do đó cũng nên được quản lý. BTM được định nghĩa là giảm eGFR xuống 3 mg/mmol), duy trì trong ≥ 90 ngày. Hệ thống phân loại được sử dụng rộng rãi nhất, được phát triển bởi KDIGO (Kidney Disease: Improving Global Outcomes) phân tầng bệnh nhân theo cả eGFR (giai đoạn ‘G’) và bài tiết albumin trong nước tiểu (giai đoạn ‘A’) theo cách hai chiều (Bảng 13) .543
Theo dõi ĐTĐ nên bao gồm đánh giá chức năng thận bằng cả xét nghiệm máu và nước tiểu để xác định tỷ lệ eGFR và albumin: creatinine tương ứng. Khoảng 30% bệnh nhân mắc bệnh ĐTĐ type 1 và 40% mắc bệnh ĐTĐ type 2 sẽ có mắc BTM.544 Sự suy giảm eGFR làm cho việc kiểm soát đường huyết trở nên khó khăn hơn và làm tăng nguy cơ các tác dụng phụ do thuốc gây ra như hạ đường huyết.545
Bảng 13: Phân loại BTM dựa vào eGFR và albumin niệu543
Màu xanh = nguy cơ thấp; màu vàng = nguy cơ trung bình; màu cam = nguy cơ cao; màu đỏ = nguy cơ rất cao
Điều trị
Kiểm soát đường huyết
Cải thiện đường huyết có thể làm giảm nguy cơ tiến triển của bệnh thận,546 nhưng phức tạp hơn ở bệnh thận do tiểu đường vì giảm eGFR hạn chế sử dụng một số loại thuốc hạ glucose đường uống.545 Ví dụ, mặc dù metformin có ích và có thể có ích ở BTM giai đoạn 1 – 3, một nghiên cứu quan sát từ Đài Loan đã báo cáo tỷ lệ tử vong tăng 35% ở những người sử dụng metformin với BTM giai đoạn 5, kết quả tìm thấy không có ở các thuốc hạ glucose khác. Do đó, metformin nên được sử dụng một cách thận trọng khi eGFR giảm xuống 30 ml/phút/1,73m2. Tích lũy lại sulfonylureas do giảm bài tiết qua thận có thể làm tăng khả năng hạ đường huyết.547 Khi chức năng thận suy giảm, việc sử dụng insulin thay thế cho thuốc uống có thể giúp kiểm soát đường huyết tốt hơn, đặc biệt là khi bệnh nhân gần điều trị thay thế thận. Các GLP1-RA liraglutide, dulaglutide và semaglutide thậm chí có thể được sử dụng với eGFR> 15 mL/phút/1,73 m2
Các phương pháp tiếp cận mới để bảo vệ thận
Dữ liệu về tiêu chí chính cộng gộp đối với thận từ CVOTs gần đây cho thấy rằng một số loại thuốc hạ đường huyết đường uống mới hơn có tác dụng thận có lợi. Hiệu quả bảo vệ thận đã được quan sát thấy trong hai GLP1-RA (liraglutide176 và semaglutide299) và ba thuốc ức chế SGLT2 (empagliflozin, 548 canagliflozin, 309 dapagliflozin311) ở thử nghiệm CVOT. Những thử nghiệm này không bao gồm những bệnh nhân mắc BTM tiến triển và bảo vệ thận không phải là tiêu chí chính được đưa vào. Để đáp ứng với những phát hiện ban đầu này, một số nghiên cứu đã được thực hiện để đánh giá dự hậu thận [DAPA-CKD (hospitaltrialts.gov ID: NCT03036150), EMPA-Kidney, 549 và CREDENCE550].
Thử nghiệm CREDENCE (The Canagliflozin and Renal Events in Diabetes with Established NephropathyClinical Evaluation trial)313 thiết kế bệnh nhân ĐTĐ 2 và eGFR 30-90mL/phút/1.73 m2 (tỉ lệ Albumine : Creatinine 33.9-565 mg/mmol) dùng canagliflozin 100mg/ngày hoặc giả dược. Thử nghiệm đã bị dừng lại sớm bởi ủy ban an toàn sau khi một phân tích tạm thời cho thấy sự vượt trội. Tổng cộng có 4401 bệnh nhân được theo dõi trong 2,6 năm và nguy cơ tương đối của tiêu chí chính (cộng gộp của bệnh thận giai đoạn cuối, tăng gấp đôi creatinine máu, hoặc tử vong do CV hoặc tử vong) đã giảm 30% (43,2 so với 61,2 / 1000 bệnh nhân-năm, P = 0,00001). Tiêu chí phụ, bao gồm cộng gộp tử vong do bệnh lý tim mạch hoặc nhập viện vì suy tim; cộng gộp của tử vong do bệnh lý tim mạch, NMCT, hoặc đột quỵ; và phân tích nhập viện chỉ do suy tim, tất cả đều chứng minh lợi ích có ý nghĩa với canagliflozin.
Những phát hiện này trong nhóm bệnh nhân ĐTĐ type 2 nguy cơ cao và suy thận xác nhận các tiêu chí thứ phát quan sát trong thử nghiệm CVOT và xác nhận tầm quan trọng của thuốc ức chế SGLT2 trong việc quản lý ĐTĐ, BTM và Bệnh lý tim mạch liên quan. Thử nghiệm CREDENCE cũng chứng minh rằng lợi ích sử dụng ức chế SGLT2 canagliflozin có thể xuống tới eGFR 30 ml/phút/1,73m2.
Khuyến cáo phòng ngừa và điều trị bệnh thận mạn ở BN ĐTĐ
|
KHUYẾN CÁO |
Class |
Level |
|
Bệnh nhân ĐTĐ nên được tầm soát bệnh thận hằng năm bằng cách đánh giá eGFR và tỉ lệ albumine/creatinine niệu543 |
I |
A |
|
Kiểm soát đường huyết chặt chẽ, mục tiêu HbA1c (biến chứng mạch máu nhỏ ở BN ĐTĐ. 145-149 |
I |
A |
|
Khuyến cáo BN tăng HA và ĐTĐ nên được ĐT cá thể hóa, mục tiêu HA là 130 mmHg và 65 tuổi) HA tâm thu mục tiêu trong khoảng 130-139 mmHg.155, 159, 181-183 |
I |
A |
|
Ức chế hệ RAA (ACEI hoặc ARB) được khuyến cáo để điều trị tăng HA ở bệnh nhân ĐTĐ, đặc biệt sự hiện diện của protein niệu, microalbuminuria, hoặc LVH.167-170 |
I
|
A |
|
Điều trị ức chế SGLT2 (emplagliflozin, canagliflozin, hoặc dapagliflozin) liên quan với giảm nguy cơ kết cục đối với thận và được khuyến cáo nếu eGFR từ 30-90ml/ph/1.73m2.306,311,313,496 |
I
|
B |
|
Điều trị với GLP1-RAs liraglutide và smaglutide liên quan với giảm nguy cơ kết cục đối với thận, và nên được xem xét để điều trị ĐTĐ nếu eGFR > 30 ml/ph/1.732.176, 299 |
|
|
Khoảng trống trong bằng chứng
Thiếu các thử nghiệm kết cục chính ở thận với GLP1-RA ở bệnh nhân ĐTĐ.
Việc bảo vệ thận được thể hiện trong thử nghiệm CREDENCE là tác dụng nhóm của ức chế SGLT2 hay riêng đối với canagliflozin vẫn cần được xác định.
Chăm sóc lấy bệnh nhân làm trung tâm
Thông tin chính
Chưa trình giáo dục cấu trúc nhóm cải thiện kiến thức bệnh lý, kiểm soát đường huyết, quản lý bệnh, và trao quyền cho BN ĐTĐ
Tổng quan
Hỗ trợ bệnh nhân đạt được và duy trì thay đổi lối sống trên cơ sở cá nhân, sử dụng các mục tiêu điều trị đã được xác định, tiếp tục là một thách thức.551 Ví dụ, 33-49% bệnh nhân mắc DM không đạt được mục tiêu kiểm soát đường huyết, cholesterol hoặc HA, và thậm chí ít đạt mục tiêu hơn cho cả ba thông số.552
Trong khi đó, nhiều nghiên cứu đã ghi nhận tác dụng của các chương trình hỗ trợ và giáo dục tự quản lý ở bệnh nhân ĐTĐ đối với dự hậu trên ĐTĐ và ở bệnh nhân CVD được đưa ra một cách riêng biệt, bằng chứng củng cố cách tiếp cận tốt nhất để cung cấp các can thiệp giáo dục hoặc tự quản lý nhắm vào cả ĐTĐ và CVD còn hạn chế. Cách tiếp cận tập trung vào bệnh nhân được coi là một cách quan trọng để giúp củng cố các khả năng của bệnh nhân để tự quản lý các tình trạng của họ, 553 và cũng nên là trên cơ sở tương tác với các chuyên gia chăm sóc sức khỏe bệnh nhân với ĐTĐ và CVD.
Chăm sóc lấy bệnh nhân làm trung tâm là một cách tiếp cận tạo điều kiện cho sự kiểm soát và ra quyết định chung giữa bệnh nhân và nhân viên y tế. Nó nhấn mạnh sự tập trung toàn bộ vào bệnh nhân và trải nghiệm của họ về bệnh tật trong các bối cảnh xã hội, chứ không phải là một bệnh hoặc hệ cơ quan, và nó phát triển một phối hợp trị liệu giữa bệnh nhân và nhân viên y tế.554 Đây cũng là một chiến lược chăm sóc mà tôn trọng và đáp ứng sở thích, nhu cầu và giá trị của từng bệnh nhân,555 và nó ví bệnh nhân như một ‘loại thuốc dạng hoạt hóa’ ở trung tâm chăm sóc, phối hợp với các chuyên gia chăm sóc sức khỏe.
Có các cách tiếp cận khác nhau về cách tích hợp chăm sóc BN làm trung tâm trong thực hành lâm sàng hiện tại. Một cách tiếp cận như vậy bao gồm sáu thành phần tương tác, bao gồm xác nhận trải nghiệm của bệnh nhân, xem xét bối cảnh rộng hơn mà bệnh tật đã trải qua, hướng tới sự hiểu lẫn nhau giữa các chuyên gia chăm sóc sức khỏe và bệnh nhân, tham gia vào việc tăng cường sức khỏe, tiếp cận hợp tác với giữa chuyên gia chăm sóc sức khỏe và bệnh nhân và thực tế về các mục tiêu.556 Ngoài ra, những bệnh nhân có tình trạng kinh tế xã hội thấp có nhiều khả năng ĐTĐ557 và CVD.558 Hiểu biết về sức khỏe hạn chế là một rào cản lớn trong phòng ngừa bệnh, quản lý bệnh và kết quả tích cực. Chú ý đến các kỹ năng hiểu biết về sức khỏe trong tương tác giữa bệnh nhân và nhân viên y tế, rất quan trọng ở bệnh nhân ĐTĐ và CVD.559 Hiện quả của giáo dục và chiến lược tự quản lý đã được đánh giá trên cả dự hậu ĐTĐ và các yếu tố nguy cơ CVD. Một nghiên cứu tổng quan hệ thống bao gồm các bệnh nhân ĐTĐ cho thấy rằng các chương trình giáo dục có cấu trúc theo nhóm đã cho những cải thiện về mặt lâm sàng trong kiểm soát đường huyết, kiến thức ĐTĐ, mức triglyceride, HA, giảm lượng thuốc và tự quản lý trong 12 -14 tháng. Lợi ích trong 2 – 4 năm, bao gồm giảm bệnh võng mạc do ĐTĐ, là rõ ràng khi các nhóm được cung cấp trên cơ sở hàng năm.560
Một nghiên cứu tổng quan hệ thống với phân tích gộp cho thấy các chương trình giáo dục bệnh nhân tự quản lý ĐTĐ có cấu trúc theo nhóm đã giảm HbA1c , FPG, và trọng lượng cơ thể, và cải thiện kiến thức ĐTĐ, kỹ năng tự quản lý và trao quyền cá nhân.561 Một nghiên cứu khác so sánh hiệu quả của các can thiệp có cấu trúc dựa trên nhóm với các can thiệp có cấu trúc theo cá nhân hoặc chăm sóc thông thường cho bệnh nhân ĐTĐ. Kết quả giảm HbA1c thiên về cho các chương trình giáo dục có cấu trúc theo nhóm so với kiểm soát.562 Nghiên cứu về các chương trình giáo dục tự quản lý cho thấy rằng chúng có hiệu quả về chi phí về lâu dài.563
Chiến lược trao quyền bao gồm tư vấn cá nhân, gọi điện thoại, chương trình trên web và sử dụng một cuốn sách nhỏ đã được đánh giá qua 11 nghiên cứu. Kết quả bao gồm mức HbA1c, năng lực bản thân, mức độ hiểu biết về ĐTĐ và chất lượng cuộc sống. Ngoài ra, một số nghiên cứu đánh giá dự hậu thứ phát dưới dạng các yếu tố nguy cơ CVD. Những nghiên cứu này được thực hiện ở cả bệnh nhân T1DM và T2DM, trong chăm sóc bậc một (primary) và bậc hai (secondary). Những cải thiện với chiến lược tự quản lý cá nhân đã được thể hiện ở năng lực bản thân, mức độ hiểu biết về ĐTĐ và chất lượng cuộc sống. Tuy nhiên, không có cải thiện đáng kể về mặt thống kê đối với mức HbA1c.564
Các BN tiền ĐTĐ nhận được lợi ích từ các can thiệp tự quản lý theo cấu trúc và giáo dục thay đổi lối sống để giảm tiến triển thành DM, 565-567 và tác dụng có lợi đối với các yếu tố nguy cơ CVD, như HA và cholesterol toàn phần, đã được báo cáo.82,568 Chương trình phòng ngừa bệnh tiểu đường cung cấp bằng chứng mạnh nhất cho phòng ngừa ĐTĐ ở những người tiền DM.569
Ở những bệnh nhân bị ĐTĐ sau HCVC, bốn RCT được đưa vào nghiên cứu đánh giá hệ thống đã đánh giá hiệu quả của các can thiệp tự quản lý theo cấu trúc cộng với chương trình phục hồi chức năng tim toàn diện tăng cường. Tổng quan kết luận rằng hiện tại không có bằng chứng hỗ trợ hiệu quả của các can thiệp kết hợp trong việc thúc đẩy hành vi tự quản lý liên quan đến dự hậu lâm sàng, tâm lý hoặc hành vi.570 Ở bệnh nhân trải qua PCI, một nghiên cứu hồi cứu cho thấy bệnh nhân ĐTĐ được nhận được lợi ích từ tim phục hồi chức năng, liên quan đến tử vong do mọi nguyên nhân, ở mức độ tương tự như những người không có ĐTĐ.571 Tuy nhiên, một số nghiên cứu cũng chỉ ra rằng lợi ích từ phục hồi chức năng tim thấp ở những bệnh nhân ĐTĐ.571,572
Khuyến cáo chăm sóc bn làm trung tâm ở bn đtđ
|
Khuyến cáo |
Classa |
Levelb |
|
Chương trình giáo dục cấu trúc nhóm được khuyến cáo ở những BN ĐTĐ, để cải thiện kiến thức ĐTĐ, kiểm soát ĐH, quản lý bệnh và trao quyền cho BN ĐTĐ. 560-562 |
I |
A |
|
Chăm sóc lấy BN làm trung tâm được khuyến cáo để tạo thuận lợi chia sẻ kiểm soát và đưa quyết định, trong bối cảnh ưu tiên bệnh nhân và các mục tiêu. 553, 554, 573 |
I |
C |
|
Điều kiện cho chiến lược trao quyền cá nhân nên được xem xét để tăng hiệu quả cá nhân tự chăm sóc, và động lực ở các BN ĐTĐ. 564, 574-579 |
IIa |
B |
Khoảng trống trong bằng chứng
Cần nghiên cứu thêm để xác định ảnh hưởng của các chương trình giáo dục bệnh nhân theo cấu trúc nhóm và cá nhân đối với các yếu tố nguy cơ tim mạch.
Hiệu quả của can thiệp lấy bệnh nhân làm trung tâm đối với các biến chứng mạch máu nhỏ và mạch máu lớn chưa được biết rõ.
Cần nhiều nghiên cứu hơn để phát triển mạnh các can thiệp tự quản lý kết hợp, bao gồm các đánh giá hiệu quả chi phí của các can thiệp vào mối liên hệ ĐTĐ và bệnh tim mạch; các nghiên cứu trong tương lai nên so sánh các hình thức khác nhau cung cấp các chiến lược trao quyền cá nhân.
Ở những bệnh nhân có bệnh lý tim mạch và ĐTĐ đồng thời, cần tìm hiểu các rào cản đối với phục hồi chức năng tim và các nghiên cứu trong tương lai nên đánh giá lợi ích của các chương trình phục hồi chức năng tim.
Kết quả của các chương trình trao quyền ở các nhóm dân tộc khác nhau đòi hỏi phải đánh giá.
Cần tìm hiểu sự khác biệt giữa nam và nữ liên quan đến việc cung cấp tối ưu dịch vụ chăm sóc bệnh nhân làm trung tâm, giáo dục có cấu trúc và các chương trình tự quản lý
Thông điệp về “điều nên làm” và “không nên làm”
|
Chẩn đoán RLCH glucose |
||
|
Khuyến cáo |
Classa |
Levelb |
|
Khuyến cáo tầm soát ĐTĐ type tiềm ẩn ở những BN có bệnh lý tim mạch được khởi đầu với HbA1C và đường huyết đói, và Xét nghiệm dung nạp glucose đường uống (OGTT) được thêm vào nếu HbA1c và đường huyết đói không kết luận được.13-18 |
I |
A |
|
Xét nghiệm dung nạp glucose đường uống (OGTT) được sử dụng để chẩn đoán rối loạn dung nạp glucose (IGT) 2-4,16-22. |
I |
A |
|
Chẩn đoán ĐTĐ khuyến cáo dựa vào HbA1c và/hoặc đường huyết đói, hoặc xét nghiệm dung nạp glucose đường uống nếu còn nghi ngờ. 1-4,9,10,16-22 |
I |
B |
|
Khuyến cáo sử dụng XN, ECG, hình ảnh học đánh giá nguy cơ tim mạch ở BN ĐTĐ không triệu chứng |
||
|
Đánh giá thường quy microalbumine niệu được chỉ định để xác định BN có nguy cơ tiến triển RLCN thận hoặc nguy cơ cao cho CVD trong tương lai.27,38 |
I |
B |
|
ECG lúc nghỉ được chỉ định ở các BN ĐTĐ đã chẩn đoán và tăng HA hoặc nghi ngờ CVD.38,39 |
I |
C |
|
Siêu âm đánh giá độ dày lớp nội trung mạc động mạch cảnh để đánh giá nguy cơ tim mạch không được khuyến cáo.62,73,78 |
III |
A |
|
Đánh giá thường quy dấu ấn sinh học tuần hoàn không được khuyến cáo cho phân tầng nguy cơ tim mạch.27,31,35-37 |
III |
B |
| Thang điểm phát triển từ dân số chung không được khuyến cáo cho đánh giá nguy cơ tim mạch ở các BN ĐTĐ |
III |
C |
|
Khuyến cáo thay đổi lối sống ở những BN ĐTĐ và tiền ĐTĐ |
||
|
Ngưng thuốc lá được hướng dẫn bởi lời khuyên thiết kế sẵn được khuyến cáo ở tất cả các BN ĐTĐ và tiền ĐTĐ.27,117 |
I |
A |
|
Can thiệp lối sống được khuyến cáo để làm chậm hoặc phòng ngừa sự biến đổi của tiền ĐTĐ, như là IGT sang ĐTĐ type285,86 |
I |
A |
|
Giảm calo nhập vào được khuyến cáo để giảm cân nặng dư thừa ở những cá thể với tiền ĐTĐ và ĐTĐ.c 82,83,89,90 |
I |
A |
|
Hoạt động thể chát mức độ vừa đến nặng, đặt biệt kết hợp giữa thể dục aerobic và thể dục có trở kháng, khoảng ≥ 150 phút/tuần được khuyến cáo để phòng ngừa và kiểm soát ĐTĐ, trừ khi chống chỉ định, chẳng hạn khi có bệnh kèm theo nặng hoặc mong đợi cuộc sống giới hạn.d 110,111-113,119 |
I |
A |
|
Bổ sung vitamin hoặc vi lượng để giảm nguy cơ ĐTĐ, hoặc CVD ở các BN ĐTĐ, không được khuyến cáo.79,120 |
III |
B |
|
Khuyến cáo kiểm soát đường huyết ở BN ĐTĐ |
||
|
Khuyến cáo áp dụng kiểm soát đường huyết chặt chẽ, mục tiêu HbA1c gần bình thường(145-149 |
I |
A |
|
Mục tiêu HbA1c nên được cá thể hóa dựa vào thời gian ĐTĐ, bệnh kèm theo và tuổi.122,150 |
I |
C |
|
Khuyến cáo nên tránh hạ đường huyết136,139,140,151 |
I |
C |
|
Khuyến cáo cho điều trị huyết áp ở các BN ĐTĐ hoặc tiền ĐTĐ |
||
|
Điều thuốc hạ áp được khuyến cáo ở những BN ĐTĐ khi HA tại cơ sở y tế > 140/90 mmHg.155,178-180 |
I |
A |
|
BN tăng huyết áp và ĐTĐ nên được điều trị theo cá thể hóa. Huyết áp tâm thu mục tiêu hướng đến đạt 130 mmHg và 65 tuổi), HA tâm thu mục tiêu trong khoảng 130-139mmHg. 155,159,160,181-183 |
I |
A |
|
Khuyến cáo HA tâm trương mục tiêu hướng đến đạt 160 |
I |
C |
|
Điều trị và đánh giá |
|
|
|
Thay đổi lối sống (giảm cân nếu thừa cân, hoạt động thể chất, hạn chế rượu bia, hạn chế muối, và tăng tiêu trái cây (vd: 2-3 phần nhỏ), rau (vd: 2-3 phần nhỏ), các sản phẩm từ sữa ít béo) được khuyến cáo ở những BN ĐTĐ và tiền ĐTĐ có tăng huyết áp.161-163,166 |
I |
A |
|
Ức chế hệ RAA (ỨCMC hoặc ỨCTT) được khuyến cáo điều trị tăng huyết áp ở BN ĐTĐ, đặc biệt khi có hiện diện vi albumin niệu, albumin niệu, protein niệu, hoặc phì đại thất trái.167-170 |
I |
A |
|
Khuyến cáo điều trị khởi đầu với kết hợp ức chế hệ RAA với ức chế kênh canxi hoặc lợi tiểu thiazide/thiazide-like.167-171 |
I |
A |
|
Khuyến cáo cho điều trị rối loạn lipid máu với thuốc hạ lipid |
|
|
|
Ở những BN ĐTĐ type 2 nguy cơ tim mạch trung bình,e khuyến cáo mức LDL-C mục tiêu |
I |
A |
|
Ở BN ĐTĐ type 2 nguy cơ tim mạch cao,e khuyến cáo mức LDL-C mục tiêu (f 210-212 |
I |
A |
|
Ở BN ĐTĐ type 2 nguy cơ tim mạch rất cao, khuyến cáo mức LDL-C mục tiêu e mmol/L (f 200,201,210 |
I |
B |
|
Ở BN ĐTĐ type 2, khuyến cáo mục tiêu thứ phát của non-HDL-C tim mạch cao.f,213,214 |
I |
B |
|
Điều trị |
|
|
|
Statin được khuyến cáo như điều trị hạ lipid đầu tay ở BN ĐTĐ và mức LDL-C cao; Sử dụng statin được xác định dựa vào nhóm nguy cơ tim mạch của BNe và khuyến cáo mức LDL-C (hoặc non HDL-C) mục tiêu.187 |
I |
A |
|
Nếu mục tiêu LDL-C không đạt được, điều trị kết hợp với ezetimibe được khuyến cáo.200,201 |
I |
B |
|
Ở BN nguy cơ tim mạch rất cao, mức LDL-C cao kéo dài mặc dù điều trị với liều statin dung nạp tối đa, với kết hợp ezetimide, hoặc ở những BN không dung nạp statin, ức chế PCSK9 được khuyến cáo.203-206 |
I |
A |
|
Statin được không khuyến cáo ở phụ nữ có trong độ tuổi dự định sinh đẻ |
III |
A |
|
Khuyến cáo sử dụng kháng KTTC trong phòng ngừa nguyên phát ở BN ĐTĐ |
|
|
|
Ở BN ĐTĐ nguy cơ tim mạch trung bình,e phòng ngừa tiên phát với aspirin không được khuyến cáo |
III |
B |
|
Khuyến cáo điều trị hạ đường huyết cho bệnh nhân ĐTĐ |
|
|
|
Ức chế SGLT2 |
|
|
|
Empagliflozin, canagliflozin, hoặc dapagliflozin được khuyến cáo ở những BN ĐTĐ type2 và bệnh tim mạch (CVD), hoặc nguy cơ tim mạch cao/rất cao,e để giảm biến cố tim mạch.306,308,309,311 |
I |
A |
|
Empagliflozin được khuyến cáo ở những BN ĐTĐ type 2 và bệnh tim mạch để giảm nguy cơ tử vong.306 |
I |
B |
|
Đồng vận GLP1 |
|
|
|
Liraglutide, semaglutide, hoặc dulaglutide được khuyến cáo ở những BN với ĐTĐ type 2 và bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất caoe để giảm biến cố tim mạch.176, 299-300,302-303 |
I |
A |
|
Liraglutide được khuyến cáo ở những bệnh nhân ĐTĐ type 2 và bệnh tim mạch, hoặc nguy cơ tim mạch cao/rất caoe, để giảm nguy cơ tử vong.176 |
I |
B |
|
|
Thiazolidinediones |
|
|
|
|
Thiazolidinediones không được khuyến cáo ở những BN suy tim |
III |
A |
|
|
Ức chế DPP4 |
|
|
|
|
Saxagliptine không được khuyến cáo ở những bệnh nhân ĐTĐ type 2 và nguy cơ cao suy tim291 |
III |
B |
|
|
Khuyến cáo cho điều trị bệnh nhân ĐTĐ và HCVC hoặc HCVM |
|
|
|
|
ỨCMC hoặc ỨCTT được chỉ định ở các BN ĐTĐ và BMV để giảm nguy cơ biến cố tim mạch.326,345-347 |
I |
A |
|
|
Điều trị statin được khuyến cáo ở các BN ĐTĐ và BMV để giảm nguy cơ biến cố tim mạch.211,348 |
I |
A |
|
|
Aspirin liều 75-160mg/ngày được khuyến cáo như phòng ngừa thứ phát ở các BN ĐTĐ.349 |
I |
A |
|
|
Điều trị với ức chế thụ thể P2Y12 như Ticagrelor hoặc Prasugrel được khuyến cáo ở những BN với ĐTĐ và HCVC cho 1 năm với aspirin ở những BN được PCI hoặc CABG.350,351 |
I |
A |
|
|
Sử dụng đồng thời ức chế bơm proton được khuyến cáo ở những BN đang điều trị DAPT hoặc đơn trị liều kháng đông ở những người nguy cơ cao xuất huyết tiêu hóa.253,336,352 |
I |
A |
|
|
Clopidogrel được khuyến cáo nhưng điều trị kháng KTTC trong trường hợp không dung nạp aspirin.353 |
I |
B |
|
|
Khuyến cáo cho tái thông mạch vành ở những BN ĐTĐ |
|
|
|
|
Khuyến cáo kĩ thuật tái tưới máu tương tự được áp dụng (vd sử dụng DES và tiếp cận đường quay cho PCI, sử dụng động mạch vú trong trái cho cầu nối trong CABG) ở các BN có hoặc không ĐTĐ.144 |
I |
A |
|
|
Khuyến cáo chức năng thận nên được kiểm tra nếu bệnh nhân dùng metformin ngay trước chụp mạch vành và metformin nên được tạm ngưng nếu chức năng thận tệ đi |
I |
C |
|
|
Khuyến cáo điều trị suy tim ở BN ĐTĐ |
|
|
|
|
ỨCMC và ức chế bêta được chỉ định ở những bệnh nhân có triệu chứng với suy tim phân suất tống máu giảm và ĐTĐ, để giảm nguy cơ nhập viện vì suy tim và tử vong.458, 461, 473-476,497 |
I |
A |
|
|
MRA (đối kháng thụ thể Mineralocorticoid) được chỉ định ở BN suy tim phân suất tống máu giảm và ĐTĐ còn triệu chứng, mặc dù điều trị với ỨCMC và ức chế bêta, để giảm nguy cơ nhập viện vì suy tim và tử vong465,466 |
I |
A |
|
|
Điều trị dụng cụ với ICD, CRT hoặc CRT-D được khuyến cáo ở những BN ĐTĐ, như ở dân số chung suy tim.479-481 |
I |
A |
|
|
Ức chế thụ thể được chỉ định ở những BN có triệu chứng với suy tim phân suất tống máu giảm và ĐTĐ mà không dung nạp với ức chế men chuyển, để giảm nguy cơ nhập viện về suy tim và tử vong.457, 459, 460 |
I |
B |
|
|
Sacubitril/valsartan được chỉ định thay thế ức chế men chuyển để giảm nguy cơ nhập viện vì suy tim và tử vong ở những BN suy tim với phân suất tống máu giảm và ĐTĐ vẫn còn triệu chứng, mặc dù điều trị ức chế men chuyển, ức chế bêta, và đối kháng thụ thể mineralocorticoid.421, 471 |
I |
B |
|
|
Lợi tiểu được khuyến cáo ở những BN Suy tim phân suất tống máu bảo tồn, Suy tim phân suất tống máu trung gian, hoặc Suy tim phân suất tống máu giảm với dấu chứng và/hoặc triệu chứng của sung huyết, để cải thiện triệu chứng.478 |
I |
B |
|
|
Tái thông mạch máu với phẫu thuật CABG thể hiện lợi ích tương tự để giảm nguy cơ dài hạn của tử vong ở những bệnh nhân với suy tim phân suất tống máu giảm có hoặc không có ĐTĐ, được khuyến cáo ở những BN với BMV hai hoặc ba nhánh, bao gồm hẹp LAD có ý nghĩa.482 |
I |
B |
|
Aliskiren (ức chế renin trực tiếp) được khuyến cáo cho các BN với Suy tim phân suất tống máu giảm và ĐTĐ bởi vì nguy cơ cao hạ áp cao hơn, tệ đi chức năng thận, tăng kali máu và đột quỵ não.455 |
III |
B |
|
Khuyến cáo điều trị bệnh nhân ĐTĐ để giảm nguy cơ suy tim |
|
|
|
Ức chế SLGT2 (empagliflozin, canagliflozin và dapagliflozin) liên quan với nguy cơ nhập viện vì suy tim thấp hơn ở BN với ĐTĐ và được khuyến cáo.306,311,496 |
I |
A |
|
Thiazolidinediones (pioglitazone và rosiglitazone) liên quan tăng nguy cơ nặng thêm suy tim ở BN ĐTĐ, không được khuyến cáo để điều trị ĐTĐ ở những BN nguy cơ suy tim (hoặc suy tim trước đây).279,491-493 |
III |
A |
|
Ức chế DPP4 saxagliptin liên quân với tăng nguy cơ nhập viện vì suy tim, và không được khuyến cáo điều trị đái tháo đường ở những BN nguy cơ suy tim (hoặc suy tim trước đây).291 |
III |
B |
|
Khuyến cáo điều trị rối loạn nhịp ở các BN đái tháo đường |
|
|
|
Kháng đông đường uống với NOAC, được ưa chuộng hơn VKA, được khuyến cáo ở những BN với ĐTĐ ĐTĐ ≥ 65 tuổi có RN và CHA2DS2-VASc ≥ 2 điểm, nếu không chống chỉ định.503 |
I |
A |
|
ICD được khuyến cáo ở những BN ĐTĐ với HF có triệu chứng (NYHA độ II hoặc III) và LVEF ICD được khuyến cáo ở những BN ĐTĐ với bằng chứng rung thất hoặc nhanh thất với huyết động không ổn định mà không có nguyên nhân phục hồi được, hoặc trong 48 giờ của NMCT.506 |
I |
A |
|
Ức chế bêta được khuyến cáo cho BN ĐTĐ có HF và sau NMCT cấp với EF thất trái ≤ 40% để phòng ngừa đột tử do tim.512 |
I |
A |
|
Khuyến cáo chẩn đoán và điều trị bệnh ĐMNB ở bệnh nhân ĐTĐ |
|
|
|
Bệnh ĐM cảnh |
|
|
|
Ở BN ĐTĐ và bệnh ĐM cảnh được khuyến cáo áp dụng chẩn đoán và ý kiến điều trị (bảo tồn, phẫu thuật, hoặc nội mạch) giống như các bệnh nhân không ĐTĐ |
I |
C |
|
Chẩn đoán LEAD |
|
|
|
Tầm soát LEAD được chỉ định mỗi năm, với đánh giá lâm sàng và/hoặc đo ABI |
I |
C |
|
Giáo dục về chăm sóc bàn chân được khuyến cáo ở những BN ĐTĐ, đặc biệt ở các BN có LEAD, thậm chí nếu không triệu chứng. Nhận ra sớm mất mô và/hoặc nhiễm trùng, và chuyển đến nhóm đa chuyên khoa,g là bắt buộc để cải thiện tình trạng cứu chi.522 |
I |
C |
|
Chỉ số ABI |
I |
C |
|
Trong trường hợp tăng ABI (>1.40), các test không xâm lấn khác, bao gồm TBI hoặc siêu âm doppler, được chỉ định |
I |
C |
|
Siêu âm doppler được chỉ định như hình ảnh học đầu tay để đánh giá giải phẫu và tình trạng huyết động của động mạch chi dưới |
I |
C |
|
CT mạch máu hoặc MRI được chỉ định trong trường hợp LEAD khi tái thông mạch được xem xét |
I |
C |
|
Điều trị LEAD |
|
|
|
Ở bệnh nhân ĐTĐ và LEAD có triệu chứng, kháng KTTC được khuyến cáo541 |
I |
A |
|
Khi BN có ĐTĐ và LEAD có nguy cơ tim mạch rất cao,d mục tiêu LDL-C 200,201,210 |
I |
B |
|
Ở BN ĐTĐ có CLTI, đánh giá nguy cơ cắt cụt chi được khuyến cáo; thang điểm WifIh hữu ích cho mục đích này.494,522 |
I |
B |
|
Trong trường hợp CLTI, tái thông mạch được chỉ định bất cứ khi nào thuận lợi để cứu chi542 |
I |
C |
|
Khuyến cáo phòng ngừa và điều trị bệnh thận mạn ở BN ĐTĐ |
|
|
|
Bệnh nhân ĐTĐ nên được tầm soát bệnh thận hằng năm bằng cách đánh giá eGFR và tỉ lệ albumine/creatinine niệu543 |
I |
A |
|
Kiểm soát đường huyết chặt chẽ, mục tiêu HbA1c (145-149 |
I |
A |
|
Khuyến cáo BN tăng HA và ĐTĐ nên được ĐT cá thể hóa, mục tiêu HA là 130 mmHg và 65 tuổi) HA tâm thu mục tiêu trong khoảng 130-139 mmHg.155, 159, 181-183 |
I |
A |
|
Ức chế hệ RAA (ACEI hoặc ARB) được khuyến cáo để điều trị tăng HA ở bệnh nhân ĐTĐ, đặc biệt sự hiện diện của protein niệu, microalbuminuria, hoặc LVH.167-170 |
I |
A |
|
Điều trị ức chế SGLT2 (emplagliflozin, canagliflozin, hoặc dapagliflozin) liên quan với giảm nguy cơ kết cục đối với thận và được khuyến cáo nếu eGFR từ 30-90ml/ph/1.73m2.306,311,313,496 |
I |
B |
|
Khuyến cáo chăm sóc BN làm trung tâm ở BN ĐTĐ |
|
|
|
Chương trình giáo dục cấu trúc nhóm được khuyến cáo ở những BN ĐTĐ, để cải thiện kiến thức ĐTĐ, kiểm soát ĐH, quản lý bệnh và trao quyền cho BN ĐTĐ.560-562 |
I |
A |
|
Chăm sóc lấy BN làm trung tâm được khuyến cáo để tạo thuận lợi chia sẻ kiểm soát và đưa quyết định, trong bối cảnh ưu tiên bệnh nhân và các mục tiêu.553, 554, 573 |
I |
C |
WIfI =Wound, Ischaemia, and foot Infection.
cA commonly stated goal for obese patients with DM is to lose around 5% of baseline weight.
dIt is recommended that all individuals reduce the amount of sedentary time by breaking up periods of sedentary activity with moderate-to-vigorous physical activity in bouts of >_10 min (broadly equivalent to 1000 steps).
eSee Table 7; hSee Table 12.
fSee the 2019 ESC/EAS Guidelines for the management of dyslipidaemias for non-HDL-C and apolipoprotein B targets. gIncluding a diabetologist and a vascular specialist.
Tài liệu tham khảo
2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD
The Task Force for diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and the European Association for the Study of Diabetes (EASD)
European Heart Journal, Volume 41, Issue 2, 7 January 2020, Pages 255–323, https://doi.org/10.1093/eurheartj/ehz486
Published: 31 August 2019