Đại cương
Tổn thương thận cấp là một hội chứng lâm sàng biểu hiện bằng suy giảm đột ngột độ lọc cầu thận (GFR) đủ để giảm loại bỏ các chất thải chứa nitơ (urê và creatinine) và các chất độc urê huyết khác. Trước đây gọi là suy thận cấp, nhưng trong những năm gần đây, một nỗ lực đã được thực hiện để bổ sung từ tổn thương thận cấp thay vì suy thận cấp và để phát triển một định nghĩa chuẩn về tổn thương thận cấp.
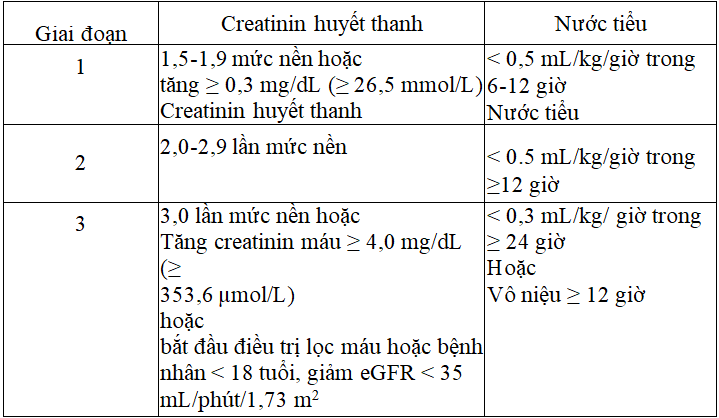
Định nghĩa của tổn thương thận cấp theo KDIGO (2012), khi có một trong những tiêu chuẩn sau:
- Tăng creatinine huyết thanh ≥ 0,3 mg/dl (≥ 26,5 µmol/L) trong vòng 48 giờ, hoặc
- Tăng creatinin huyết thanh ≥1,5 lần so với mức creatinin nền, xảy ra trong vòng 7 ngày trước, hoặc
– Thể tích nước tiểu < 0,5 mL/kg/giờ trong vòng 6 giờ.
Phân chia giai đoạn tổn thương thận cấp theo KDIGO:
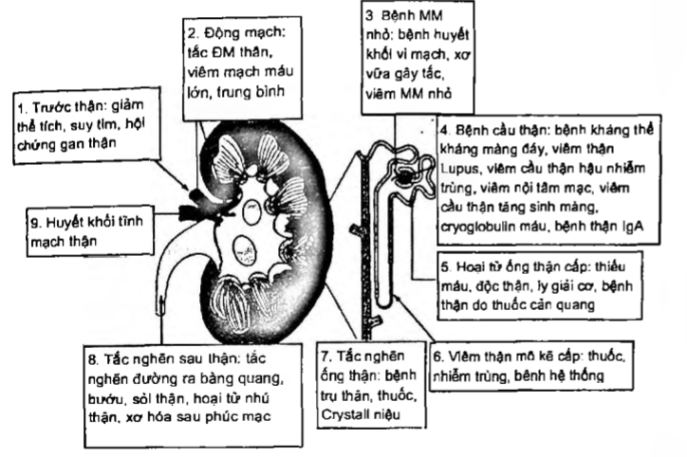
Nguyên nhân
Triệu chứng
Triệu chứng lâm sàng
Tổn thương thận cấp thường diễn tiến qua các giai đoạn sau:
Giai đoạn khởi đầu
Là giai đoạn xâm nhập, tùy tác nhân gây bệnh, diễn tiến theo từng loại. Ở bệnh nhân ngộ độc thì diễn biến nhanh có thể dẫn đến vô niệu ngay, ở bệnh nhân sốc thì diễn tiến nhanh hay chậm tùy theo nguyên nhân sốc và kĩ thuật hồi sức lúc đầu.
Giai đoạn thiểu vô niệu
Thiểu niệu khi lượng nước tiểu < 500 mL/24 giờ (20 mL/giờ) có thể bắt đầu từ từ hoặc ngay vài ngày đầu khởi bệnh, trung bình kéo dài 1-2 tuần, khi thiểu niệu kéo dài trên > 4 tuần thì cần xem thận bị hoại tử vỏ thận, viêm cầu thận cấp hay viêm quanh tiểu động mạch thận, sỏi thận gây tắc niệu quản.
Vô niệu khi lượng nước tiểu <100 mL/24 giờ, gây ure và creatinin tăng cao.
Biểu hiện trong giai đoạn này là hội chứng tăng ure máu cấp gồm các triệu chứng:
- Tiêu hóa: chán ăn, buồn nôn, táo bón, đau bụng, giả viêm phúc mạc.
- Tim mạch: tăng huyết áp thường gặp trong các bệnh viêm cầu thận, do truyền dịch. Tăng huyết áp nặng gây phù phổi cấp, phù não.
- Thần kinh: có thể kích thích, vật vã, hôn mê, co giật, có khi rối loạn tâm thần.
- Về hô hấp: nhịp thở toan kiểu Kussmaul hoặc Cheynes- Stokes, phù phổi, viêm phổi.
- Thiếu máu: thường xuất hiện sớm nhưng không nặng lắm. Khi có thiếu máu nặng thì cần nghĩ đến nguyên nhân suy thận cấp do xuất huyết nặng, kéo dài hoặc có bệnh thận mạn trước đó.
- Phù thường do uống nhiều nước hoặc truyền dịch quá nhiều. Phần lớn trường hợp hoại tử ống thận cấp thì không phù.
- Rối loạn điện giải:
+ Tăng kali máu, tăng 0,5-1 mEq/L/24 giờ, tăng nhanh 1-2 mEq/L/24 trong ít giờ ở các bệnh chấn thương nặng, nhiễm khuẩn, tán huyết. Khi kali máu > 5 mEq/L cần theo dõi kỹ điện tim và xử trí hạ kali máu kịp thời. Biểu hiện trên điện tim của tăng kali máu: sóng T cao nhọn, đối xứng, rồi QRS dãn rộng, PR dài, block xoang nhĩ, mất sóng P rồi ngưng tim có hay không qua giai đoạn rung thất. Tăng kali máu nặng thêm do toan máu.
+ Toan máu là hậu quả toan chuyển hóa, giảm đào thải các acid và giảm tái hấp thu bicarbonate. Dự trữ kiềm giảm 1-2 mEq/ngày, bệnh càng nặng giảm càng nhanh, có khi dự trữ kiềm giảm dưới 10 mEq/L làm cho kali máu tăng càng nhanh.
+ Giảm calci, natri tăng Mg và phosphate.
– Nhiễm trùng: trong giai đoạn vô niệu là nguyên nhân tử vong hàng đầu. Thường nhiễm trùng hô hấp, tiết niệu và nhiễm trùng da.
Giai đoạn tiểu nhiều
Thường bắt đầu từ 300 mL/24 giờ rồi tiểu nhiều, thường vào ngày thứ ba của giai đoạn này, nước tiểu đạt 1 lít/ngày. Nước tiểu có khi tới 3-4 lít/24 giờ hoặc hơn và dễ gây rối loạn nước điện giải nặng trụy tim mạch, nhiễm trùng, viêm tắc mạch.
Trong giai đoạn này nếu điều chỉnh nước điện giải không hợp lý và không kịp thời dễ gây tử vong.
Các thay đổi sinh hóa máu chỉ giảm dần sau vài ngày tiểu nhiều, trong những ngày đầu tiểu nhiều thì ure máu, creatinine vẫn còn tăng cao, ure và creatinin niệu vẫn thấp.
Lượng ure, creatinin tăng càng nhanh trong nước tiểu thì sự phục hồi càng sớm và tiên lượng tốt.
Giảm kali và natri cần theo dõi trên điện giải hàng ngày để bù kịp thời.
Giai đoạn phục hồi
Thường 3-4 tuần: lâm sàng hồi phục, xét nghiệm ure, creatinin máu bình thường.
Triệu chứng cận lâm sàng
- Tổng phân tích nước tiểu và soi cặn lắng:
+ Không thấy protein, hồng cầu, tế bào hoặc trụ gợi ý suy thận cấp trước thận hoặc suy thận cấp sau thận không biến chứng ngoại trừ bệnh nhân có suy thận mạn trước đó.
+ Tiểu hemoglobin hay tiểu myoglobin khi que nhúng có phản ứng dương tính với máu nhưng cặn lắng nước tiểu không có hoặc rất ít hồng cầu.
+ Tiểu bilirubin nghĩ đến hội chứng gan thận.
- BUN và creatinin máu:
+ BUN (8-18 mg/dL). Ure được lọc tự do ờ màng đáy cầu thận, được tái hấp thụ ở ống thận gần và ống góp. Trong giảm thể tích dịch hay tắc nghẽn sẽ gia tăng tái hấp thụ ure khiến BUN tăng mà creatinin không tăng, tỉ lệ BUN/ creatinin > 20.
+ Creatinin máu: tăng. Khi creatinin tăng quá nhanh >
2mg/dL/ngày, gợi ý suy thận cấp có tăng dị hóa đạm.
- Công thức máu: giảm bạch cầu, giảm tiểu cầu gợi ý Lupus đỏ. Eosin tăng gợi ý viêm ống thận mô kẽ do tăng mẫn cảm, viêm nút quanh động mạch.
- Creatine phosphokinase (CPK): tăng trong li giải cơ vân, nhồi máu cơ tim.
- Tăng men gan: hội chứng gan thận, suy gan tiến triển.
- Rối loạn điện giải: tăng kali máu thường gặp. Giảm canxi máu vừa phải, nếu giảm nhiều gợi ý suy thận mạn.
- Hình ảnh học: rất có giá trị trong chẩn đoán suy thận cấp sau thận.
+ Siêu âm hệ niệu: là xét nghiệm đầu tiên thực hiện giúp loại trừ tắc nghẽn đường tiểu, niệu quản bị chèn ép (xơ hóa sau phúc mạc), ung thư xâm lấn, kích thước thận, ranh giới vỏ tủy, độ cản âm. Siêu âm Doppler màu đánh giá tưới máu thận và bệnh lí mạch máu lớn gây suy thận.
+ Chụp hệ niệu cản quang (UIV): xác định vị trí tắc nghẽn nhưng ít thực hiện do dùng thuốc cản quang.
+ CT scan: rất có lợi để đánh giá tắc nghẽn do sỏi thận.
+ Chụp cộng hưởng từ mạch máu: giúp đánh giá tắc mạch thận.
- Các xét nghiệm huyết thanh chẩn đoán bệnh cầu thận.
- Điện tâm đồ: tìm dấu tăng kali máu.
- Sinh thiết thận:
+ Thường chỉ định trong suy thận cấp tại thận nguyên nhân chưa rõ ràng, đặc biệt khi nghi ngờ viêm cầu thận cấp, viêm mạch, viêm thận mô kẽ cấp do dị ứng vì các trường hợp này sẽ đáp ứng theo điều trị chuyên biệt.
+ Không có chỉ đinh sinh thiết thận khi bệnh nhân đã được chẩn đoán suy thận cấp trước thận hoặc hoại tử ống thận cấp do thiếu máu, độc chất.
Chẩn đoán
- Chẩn đoán suy thận cấp dựa vào hỏi bệnh, khám lâm sàng, xét nghiệm máu, nước tiểu, xét nghiệm hình thái, bệnh cảnh nguyên nhân.
- Chẩn đoán giai đoạn bệnh thận cấp theo KDIGO 2012.
Điều trị
Điều trị chung
- Đánh giá nguyên nhân gây rối loạn chức năng thận và tình trạng thể tích tuần hoàn của bệnh nhân.
- Điều trị nguyên nhân.
- Mục tiêu chính là duy trì đủ về huyết động để đảm bảo tưới máu thận và tránh tổn thương thận hơn
- Tránh các thuốc gây độc thận: thuốc cản quang tiêm mạch, các kháng sinh như aminoglycoside, amphotericin, acyclovir và pentamidine hoặc chỉnh liều để ngăn chặn tổn thương hơn nữa.
- Cung cấp đủ dinh dưỡng để tránh suy dinh dưỡng và giả nguy cơ vài biến chứng (chậm liền sẹo sau mổ, nhiễm trùng), liều 20-30cal/kg/ngày. Không hạn chế đạm vì mục tiêu ngăn ngừa hoặc trì hoãn lọc thận.
Điều trị tổn thương thận cấp chức năng
- Hồi sức sớm với truyền dịch và kiểm soát nhiễm trùng có thể làm giảm tỉ lệ tổn thương thận cấp.
- Tình trạng thể tích tuần hoàn là một trong những thông số khó đánh giá, và bù dịch nhắm mục tiêu tiền tải hoặc cung lượng tim chứ không phải MAP.
- Dịch bù: dung dịch điện giải, máu, huyết tương.
Điều trị tổn thương thận cấp thực thể
Giảm muối, nước trong giai đoạn vô niệu
- Ăn lạt hoàn toàn.
- Hạn chế nước: nước nhập không quá 700 mL/ngày ở bệnh nhân 50 kg.
Điều trị tăng kali máu
- Tăng kali máu là một biến chứng nặng có thể gây tử vong, có thể nặng hơn trong trường hợp toan máu, hủy cơ vân, tán huyết hoặc do sử dụng thuốc: kháng aldosteron, ức chế men chuyển,…
+ Biểu hiện trên ECG: mất sóng P, sóng T cao nhọn, rối loạn dẫn truyền.
+ Điều trị:
- Clorua calci 10% 5-10 mL tiêm tĩnh mạch chậm 3-5 phút, khi cấp cứu có biểu hiện trên ECG có block xoang nhĩ, QRS dãn rộng hoặc kali máu > 7 mEq/L.
- Dung dịch glucose 20% 500 mL + 20 đơn vị insulin truyền tĩnh mạch nhanh 60-90 phút.
- Dung dịch bicarbonat 4,2% truyền tĩnh mạch chậm.
- Resine trao đổi cation như resonium, kayexalate (trao đổi 1-2 mmol kali/1 g) resin: 10-15g X 2-3 lần/ngày.
- Chạy thận nhân tạo cấp cứu.
Điều trị toan chuyển hóa
– Trong tổn thương thận cấp, thường toan chuyển hóa vừa phải. Trong những trường hợp sau thì toan chuyển hóa có thể rất nặng:
+ Suy thận cấp do nhiễm độc ethylene glycol (nhiễm toan oxalique).
+ Sốc nhiễm trùng, sốc tim hoặc phối hợp (toan lacticque)
+ Nhiễm ceton do đái tháo đường với suy thận cấp chức năng
+ Mất bicarbonate qua đường tiêu hóa (tổn thương thận cấp sau tiêu chảy)
+ Suy thận cấp tắc nghẽn.
- Điều trị:
+ Truyền tĩnh mạch bicarbonat đẳng trương 1,4% hoặc ưu trương 4,2%.
+ Lọc máu: khi nhiễm toan mà truyền bicarbonat không được (ứ nước, muối), trường hợp sốc nhiễm toan lactic hoặc nhiễm độc (ethylene glycol, methanol).
Điều trị chạy thận nhân tạo IHD
Chỉ định tuyệt đối
- Quá tải thể tích (phù phổi cấp)
- Tăng ure máu với những triệu chứng ure máu cao (tràn dịch màng ngoài tim, hôn mê,…).
- Tăng kali máu (6,0 mmol/L)
+ Tăng kali máu có thể nặng và đe dọa mạng sống
+ Những nguy cơ tăng kali máu lớn khi nó tăng nhanh, > 6,0 mmol/L gây rối loạn nhịp tim
- Toan chuyển hóa (pH < 7,2) do suy thận.
Chỉ định tương đối
- Tăng ure máu tiến triển mà không biểu hiện triệu chứng, không bằng chứng hồi phục chức năng thận.
- Thiểu niệu kéo dài, cần truyền dịch hay lấy nước dư ở bệnh nhân suy tim ứ huyết.
- Tăng creatinin máu ≥ 4,0 mg/dl (≥ 353,6 µmol/1) hoặc bắt đầu điều trị lọc máu hoặc bệnh nhân < 18 tuổi, giảm eGFR < 35 mL/phút/1,73 m2.
Y Lệnh chạy thận nhân tạo
Tất cả các bệnh nhân khác nhau và các trường hợp cần chạy thận nhân tạo cấp tính rất khác nhau.
Y lệnh chạy thận nhân tạo thay đồi từng trường hợp.
Ví dụ: y lệnh điển hình cho một chạy thận nhân tạo cấp ở một người lớn 70 kg.
- Thời gian: lần 1: 2 giờ; lần 2: 3 giờ; lần 3 trở đi: 4 giờ
- Lưu lượng máu: 200-350 mL/phút
- Màng lọc:
+ Màng lọc: chọn màng lọc tùy theo bác sĩ, thường màng lowflux 1,5m2
+ Hệ số KUf: tùy theo bệnh nhân.
+ Hệ số lọc: thường là KoA 500-800 được sử dụng
- Thành phần dịch lọc (thay đổi):
+ Cơ bản: bicarbonate 25 Mm
+ Sodium: 145 mM
+ Kali: 3,5 mM
+ Canxi: 1,5 mM (3,0 mEq/L)
+ Magnesium: 0,375 mM (0,75 mEq/L)
+ Dextrose: 5,5 mM (100 mg/dL)
+ Phosphate: không có
- Vận tốc dịch lọc: 500 mL/phút
- Nhiệt độ dịch lọc: 35-36°C
- Lấy dịch: tùy theo từng bệnh nhân
+ Sử dụng thiết bị kiểm soát siêu lọc
+ Lấy dịch 2,2 L trong 4 giờ với một tốc độ không đổi
- Thuốc chống đông.
Phòng ngừa
- Khi dùng các loại kháng sinh, đặc biệt là nhóm aminoside: không dùng liều cao, kéo dài. Khi dùng nhóm NSAID, các thuốc có iod để thăm dò bệnh thận phải biết tiền sử bệnh thận bệnh nhân.
- Sử dụng ức chế men chuyển, thuốc đối kháng thụ thể angiotensin II cần thận trọng ở người cao tuổi, người có hẹp động mạch thận. Phải làm xét nghiệm creatinin máu và kali máu trước dùng thuốc và 1 tuần sau dùng thuốc, nếu tăng phải ngừng thuốc để phòng suy thận cấp.
- Những khuyến cáo dự phòng bệnh thận do thuốc cản quang:
+ Tất cả bệnh nhân nhận thuốc cản quang nên được đánh giá
nguy cơ bệnh thận do thuốc cản quang của họ. Bệnh nhân đặc biệt có nguy cơ là: suy thận mạn, đái tháo đường, suy tim ứ huyết, cao tuổi, hạ huyết áp và thiếu máu.
+ Tất cả bệnh nhân nhận thuốc cản quang nên tối ưu tình trạng thể tích vào thời điểm tiếp xúc thuốc cản quang. Xem xét bù nước qua đường uống cho tất cả bệnh nhân. Bù dịch bằng đường ngoại biên thích hợp với nước muối đẳng trương 0,9% hoặc dung dịch bicarbonate đẳng trương cho ở bệnh nhân nguy cơ cao.
- Nước muối đẳng trương 0,9%: truyền tĩnh mạch 1 mL/kg/giờ trong 6 giờ hoặc 3 mL/kg/giờ trong 1 giờ trước thủ thuật và tiếp tục 6 giờ sau thủ thuật.
- Dung dịch bicarbonate đẳng trương: truyền tĩnh mạch l mL/kg/giờ trong 6 giờ hoặc 3 mL/kg/giờ trong 1 giờ trước thủ thuật và tiếp tục 6 giờ sau thủ thuật.
+ Khuyến cáo dùng thuốc cản quang có osmolality và iso- osmolar cho tất cả bệnh nhân, với nồng độ thấp nhất có thể.
+ Những bệnh nhân với bệnh thận giai đoạn V (glomerular filtration rate <15 mL/phút/1,73 m2) nhưng chưa lọc máu định kì, nên xem xét chạy thận nhân tạo ngay sau thủ thuật chụp mạch hay can thiệp mạch vành hay haemodiafiltration ở bệnh nhân ICU.