Mở đầu
Ngày nay, những thành tựu của y học trong việc chẩn đoán, điều trị đã giúp phát hiện sớm và điều trị thành công cho nhiều người bệnh mắc các bệnh nan y mà trước đây không có khả năng cứu chữa, mang lại cuộc sống và hạnh phúc cho nhiều người và nhiều gia đình. Tuy nhiên, theo các chuyên gia y tế thách thức hàng đầu trong lĩnh vực y tế hiện nay là bảo đảm cung cấp các dịch vụ chăm sóc sức khỏe an toàn cho người bệnh/khách hàng. Các chuyên gia y tế đã nhận ra một hiện thực là bệnh viện không phải là nơi an toàn cho người bệnh như mong muốn và mâu thuẫn với chính sứ mệnh của nó là bảo vệ sức khỏe và tính mạng của con người.
Ở nước ta, một số sự cố y khoa không mong muốn xảy ra gần đây gây sự quan tâm theo dõi của toàn xã hội đối với ngành y tế. Khi sự cố y khoa không mong muốn xảy ra, người bệnh và gia đình người bệnh trở thành nạn nhân, phải gánh chịu hậu quả tổn hại tới sức khỏe, tính mạng, tài chính, tai nạn chồng lên tai nạn. Và các cán bộ y tế liên quan trực tiếp tới sự cố y khoa không mong muốn cũng là nạn nhân trước những áp lực của dư luận xã hội và cũng cần được hỗ trợ về tâm lý khi rủi ro nghề nghiệp xảy ra.
Bài viết này nhằm trao đổi cách tiếp cận mới về An toàn người bệnh từ góc nhìn hệ thống, từ quan điểm của người bệnh, của cán bộ y tế thông qua việc cung cấp thông tin dịch tễ về sự cố y khoa, cách phân loại sự cố, tìm hiểu nguyên nhân và đề xuất các giải pháp nhằm bảo đảm an toàn người bệnh trên cơ sở tổng hợp và nghiên cứu các khuyến cáo của Tổ chức y tế Thế giới và các nước đi tiên phong trong lĩnh vực an toàn người bệnh.
Các thuật ngữ
Lỗi – Error: Thực hiện công việc không đúng quy định hoặc áp dụng các quy định không phù hợp20.
Sự cố – Event: Điều bất trắc xảy ra với người bệnh hoặc liên quan tới người bệnh20
Tác hại – Harm: Suy giảm cấu trúc hoặc chức năng của cơ thể hoặc ảnh hưởng có hại phát sinh từ sự cố đã xảy ra. Tác hại bao gồm: bệnh, chấn thương, đau đớn, tàn tật và chết người20.
Sự cố không mong muốn – Adverse Events (AE): Y văn của các nước sử dụng thuật ngữ “sự cố không mong muốn” ngày càng nhiều vì các thuật ngữ “sai sót chuyên môn, sai lầm y khoa” dễ hiểu sai lệch về trách nhiệm của cán bộ y tế và trong thực tế không phải bất cứ sự cố nào xảy ra cũng do cán bộ y tế.
Theo WHO: Sự cố không mong muốn là tác hại liên quan đến quản lý y tế (khác với biến chứng do bệnh) bao gồm các lĩnh vực chẩn đoán, điều trị, chăm sóc, sử dụng trang thiết bị y tế để cung cấp dịch vụ y tế. Sự cố y khoa có thể phòng ngừa và không thể phòng ngừa20.
Theo Bộ sức khỏe và dịch vụ con người của Mỹ: Sự cố không mong muốn gây hại cho người bệnh do hậu quả của chăm sóc y tế hoặc trong y tế. Để đo lường sự cố y khoa các nhà nghiên cứu y học của Mỹ dựa vào 3 nhóm tiêu chí. (1) Các sự cố thuộc danh sách các sự cố nghiêm trọng; (2) Các tình trạng/vấn đề sức khỏe người bệnh mắc phải trong bệnh viện; Và (3) sự cố dẫn đến 1 trong 4 thiệt hại nghiêm trọng cho người bệnh nằm trong Bảng 4 Phân loại mức độ nguy hại cho người bệnh từ F-I, bao gồm: kéo dài ngày điều trị, để lại tổn thương vĩnh viễn, phải can thiệp cấp cứu và chết người10.
Dịch vụ y tế – lĩnh vực nhiều rủi ro
Theo các nhà nghiên cứu y học Mỹ, lĩnh vực y khoa là lĩnh vực có nhiều rủi ro nhất đối với khách hàng. Các chuyên gia y tế Mỹ nhận định “Chăm sóc y tế tại Mỹ không an toàn như người dân mong đợi và như hệ thống y tế có thể, ít nhất 44000 – 98000 người tử vong trong các bệnh viện của Mỹ hàng năm do các sự cố y khoa20. Số người chết vì sự cố y khoa trong các bệnh viện của Mỹ, cao hơn tử vong do tai nạn giao thông, Ung thư vú, tử vong do HIV/AIDS là ba vấn đề sức khỏe mà người dân Mỹ quan tâm hiện nay10,8,9. Tiếp theo nghiên cứu của Viện Y học Mỹ (Institute of Medicine) các nước như Úc, Anh, Canada,.. đã tiến hành nghiên cứu sự cố y khoa và đã công bố kết quả như sau:
Bảng 1. Sự cố y khoa tại Mỹ và các nước phát triển20
|
Nghiên cứu |
Năm |
Số NB NC |
Số sự cố |
Tỷ lệ (%) |
|
Mỹ (Harvard Medical Practice Study ) |
1989 |
30.195 |
1133 |
3,8 |
|
Mỹ (Utah-Colorado Study) |
1992 |
14.565 |
475 |
3,2 |
|
Mỹ (Utah-Colorado Study)* |
1992 |
14.565 |
787 |
5,4 |
|
Úc ( Quaility in Australia Health Case Study) |
1992 |
14,179 |
2353 |
16,6 |
|
Úc ( Quaility in Australia Health Case Study)** |
1992 |
14,179 |
1499 |
10,6 |
|
Anh |
2000 |
1014 |
119 |
11,7 |
|
Đan Mạch |
1998 |
1097 |
176 |
9,0 |
Ghi chú: * Áp dụng phương pháp nghiên cứu của Úc;
** Áp dụng phương pháp nghiên cứu của Mỹ.
Bảng 2. Sự cố y khoa trong phẫu thuật tại Bang Minnesota – Mỹ7
|
Loại sự cố |
Số lượng |
Tỷ lệ % |
|
Để sót gạc dụng cụ |
31 |
37,0 |
|
Phẫu thuật nhầm bộ phận cơ thể |
27 |
32,0 |
|
Chỉ định phẫu thuật sai |
26 |
31,0 |
|
Phẫu thuật nhầm người bệnh |
0 |
0,0 |
|
Tử vong trong và ngay sau khi phẫu thuật |
0 |
0,0 |
|
Tổng |
84 |
100 |
Nguồn: Adverse Health Events in Minnesota: Ninth annual Public report, January 2013.
Sự cố y khoa do phẫu thuật: WHO ước tính hàng năm có khoảng 230 triệu phẫu thuật. Các nghiên cứu ghi nhận tử vong trực tiếp liên quan tới phẫu thuật từ 0,4-0,8% và biến chứng do phẫu thuật từ 3-16%7,8,9. Theo Viện nghiên cứu Y học Mỹ và Úc gần 50% các sự cố y khoa không mong muốn liên quan đến người bệnh có phẫu thuật 12,13,14,20.
Sự cố y khoa liên quan tới nhiễm khuẩn bệnh viện: WHO công bố NKBV từ 5-15% người bệnh nội trú và tỷ lệ NKBV tại các khoa điều trị tích cực từ 9-37%; Tỷ lệ NKBV chung tại Mỹ chiếm 4,5%13. Năm 2002, theo ước tính của CDC tại Mỹ có 1,7 triệu người bệnh bị NKBV, trong đó 417,946 người bệnh NKBV tại các khoa hồi sức tích cực (24,6%)15.
Bảng 3. Nhiễm trùng bệnh viện tại một số bệnh viện Việt Nam 1,2,3,4,6,.
|
Nghiên cứu |
Năm |
NKBV % |
|
Phạm Đức Mục và cộng sự (11 BVTW) |
2005 |
5,8 |
|
Nguyễn Thanh Hà và cộng sự (6BV phía Nam) |
2005 |
5,6 |
|
Nguyễn Việt Hùng (36BV phía Bắc) |
2006 |
7,8 |
|
Trần Hữu Luyện. Giám sát NKVM của 1000 NB có phẫu thuật tại BVTW Huế. |
2008 |
4,3 |
|
Lê Thị Anh Thư. Giám sát VPBV liên quan thở máy của 170NB tại BV Chợ Rẫy. |
2011 |
39,4 |
Nguồn: Báo cáo KSNK Bộ Y tế / Bệnh viện Bạch mai tổ chức năm 2005, 2008, 2012
Các nghiên cứu của các bệnh viện về nhiễm khuẩn bệnh viện được báo cáo trong các hội nghị, hội thảo về KSNK cho thấy nhiễm khuẩn bệnh viện hiện mắc từ 4,5%-8% người bệnh nội trú.
Phân loại sự cố y khoa
Tùy theo mục đích sử dụng mà có các cách phân loại sự cố y khoa khác nhau. Các cách phân loại hiện tại bao gồm: Phân loại theo nguy cơ đối với người bệnh, phân loại theo báo cáo bắt buộc và phân loại theo đặc điểm chuyên môn.
Phân loại sự cố y khoa theo mức độ nguy hại đối với người bệnh
Theo kinh nghiệm của một số nước, sự cố y khoa được phân loại theo các cách khác nhau, tùy thuộc vào mục đích sử dụng. Bao gồm phân loại theo mức độ nguy hại của người bệnh, theo theo tính chất nghiêm trọng của sự cố làm cơ sở để đo lường và đánh giá mức độ nguy hại cho người bệnh10.
Bảng 4. Phân loại sự cố y khoa theo mức độ nguy hại
|
Mức độ |
Mô tả |
Mức độ nguy hại |
|
A |
Sự cố xảy ra có thể tạo ra lỗi/sai sót |
Không nguy hại cho NB |
|
B |
Sự cố đã xảy ra nhưng chưa thực hiện trên NB |
|
|
C |
Sự cố đã xảy ra trên NB nhưng không gây hại |
|
|
D |
Sự cố đã xảy ra trên NB đòi hỏi phải theo dõi |
|
|
E |
Sự cố xảy ra trên NB gây tổn hại sức khỏe tạm thời đòi hỏi can thiệp chuyên môn |
Nguy hại cho NB |
|
F |
Sự cố xảy ra trên NB ảnh hưởng tới sức khỏe hoặc kéo dài ngày nằm viện |
|
|
G |
Sự cố xảy ra trên NB dẫn đến tàn tật vĩnh viễn |
|
|
H |
Sự cố xảy ra trên NB phải can thiệp để cứu sống NB |
|
|
I |
Sự cố xảy ra trên người bệnh gây tử vong |
Nguồn: NCC MERP Index, Medication Errors Council Revises and Expended Index for categorizing Errors, June 12,2001.
Danh mục các sự cố y khoa cơ sở y tế phải báo cáo
Bảng 5. Danh mục các sự cố y khoa nghiêm trọng phải báo cáo10
|
Sự cố do phẫu thuật, thủ thuật |
|
Phẫu thuật nhầm vị trí trên người bệnh Phẫu thuật nhầm người bệnh Phẫu thuật sai phương pháp trên người bệnh Sót gạc dụng cụ Tử vong trong hoặc ngay sau khi phẫu thuật thường quy |
|
Sự cố do môi trường |
|
Bị shock do điện giật Bị bỏng trong khi điều trị tại bệnh viện Cháy nổ ôxy, bình ga, hóa chất độc hại.. |
|
Sự cố liên quan tới chăm sóc |
|
Dùng nhầm thuốc ( sự cố liên quan 5 đúng) Nhầm nhóm máu hoặc sản phẩm của máu Sản phụ chuyển dạ hoặc chấn thương đối với sản phụ có nguy cơ thấp Bệnh nhân bị ngã trong thời gian nằm viện Loét do tỳ đè giai đoạn 3-4 và xuất hiện trong khi nằm viện Thụ tinh nhân tạo nhầm tinh trùng hoặc nhầm trứng Không chỉ định xét nghiệm, chẩn đoán hình ảnh dẫn đến xử lý không kịp thời Hạ đường huyết Vàng da ở trẻ trong 28 ngày đầu Tai biến do tiêm/chọc dò tủy sống |
|
Sự cố liên quan tới quản lý người bệnh |
|
Giao nhầm trẻ sơ sinh lúc xuất viện Người bệnh gặp sự cố y khoa ở ngoài cơ sở y tế Người bệnh chết do tự tử, tự sát hoặc tự gây hại |
|
Sự cố liên quan tới thuốc và thiết bị |
|
Sử dụng thuốc bị nhiễm khuẩn, thiết bị và chất sinh học Sử dụng các thiết bị hỏng/thiếu chính xác trong điều trị và chăm sóc Đặt thiết bị gây tắc mạch do không khí |
|
Sự cố liên quan tới tội phạm |
|
Do thầy thuốc, NVYT chủ định gây sai phạm Bắt cóc người bệnh Lạm dụng tình dục đối với người bệnh trong cơ sở y tế |
Nguồn: NQF, Serious Reportable Event in Health Care 2006 update.
Phân loại sự cố y khoa theo đặc điểm chuyên môn
Hiệp hội an toàn người bệnh Thế giới phân loại sự cố y khoa theo 6 nhóm sự cố gồm:
Nhầm tên người bệnh
Thông tin bàn giao không đầy đủ
Nhầm lẫn liên quan tới phẫu thuật
Nhầm lẫn liên quan tới các thuốc có nguy cơ cao
Nhiễm trùng bệnh viện
Người bệnh ngã
Hậu quả của sự cố y khoa
Hậu quả về sức khỏe: hậu quả của các sự cố y khoa không mong muốn làm tăng gánh nặng bệnh tật, tăng ngày nằm viện trung bình, tăng chi phí điều trị, làm giảm chất lượng chăm sóc y tế và ảnh hưởng đến uy tín, niềm tin đối với cán bộ y tế và cơ sở cung cấp dịch vụ.
Tại Mỹ (Utah- Colorado): các sự cố y khoa không mong muốn đã làm tăng chi phí bình quân cho việc giải quyết sự cố cho một người bệnh là 2262 US$ và tăng 1,9 ngày điều trị/người bệnh20. Theo một nghiên cứu khác của Viện Y học Mỹ chi phí tăng $2595 và thời gian nằm viện kéo dài hơn 2,2 ngày/người bệnh20.
Ở Australia hàng năm: 470 000 NB nhập viện gặp sự cố y khoa, tăng 8% ngày điều trị (thêm 3,3 triệu ngày điều trị) do sự cố y khoa, 18000 tử vong, 17000 tàn tật vĩnh viễn và 280000 người bệnh mất khả năng tạm thời16,17,20.
Tại Anh: Bộ Y tế Anh ước tính có 850.000 sự cố xảy ra hàng năm tại các bệnh viện Anh quốc, chỉ tính chi phí trực tiếp do tăng ngày điều trị đã lên tới 2 tỷ bảng. Bộ Y tế Anh đã phải sử dụng 400 triệu bảng để giải quyết các khiếu kiện lâm sàng năm 1998/1999 và ước tính phải chi phí 2,4 tỷ bảng Anh để giải quyết những kiện tụng chưa được giải quyết. Chi phí cho điều trị nhiễm khuẩn bệnh viện lên tới 1 tỷ bảng Anh hàng năm. Con số kiện tụng lên tới 38000 đối với lĩnh vực chăm sóc y tế gia đình và 28000 đơn kiện đối với lĩnh vực bệnh viện11.
Tại Nhật Bản, theo số liệu của tòa án, bình quân mỗi ngày người dân kiện và đưa bệnh viện ra tòa từ 2-3 vụ. Thời gian giải quyết các sự cố y khoa tại Nhật Bản trung bình 2 năm/vụ khiếu kiện18.
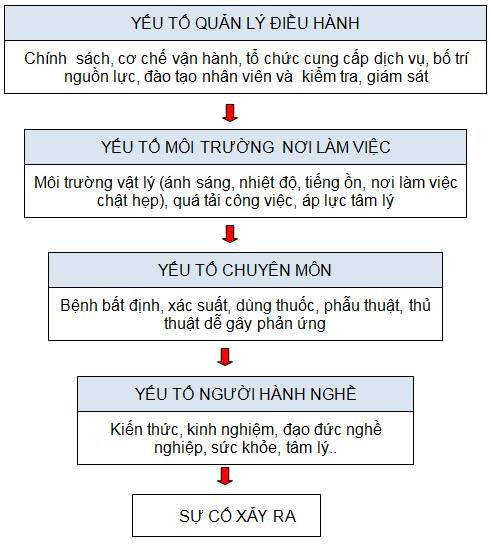
Các yếu tố liên quan tới sự cố y khoa
Theo các nhà nghiên cứu, các yếu tố liên quan tới sự cố y khoa gồm: Yếu tố người hành nghề, yếu tố chuyên môn, yếu tố môi trường công việc và yếu tố liên quan tới quản lý và điều hành cơ sở y tế.
Yếu tố con người
Sai sót không chủ định
Do thiếu tập trung khi thực hiện các công việc thường quy (bác sĩ ghi hồ sơ bệnh án, điều dưỡng tiêm và phát thuốc cho người bệnh..). Các sai lầm này không liên quan tới kiến thức, kỹ năng của người hành nghề mà thường liên quan tới các thói quen công việc
Do quên ( bác sĩ quên không chỉ định các xét nghiệm cấp để chẩn đoán, điều dưỡng viên quên không bàn giao thuốc, quên không lấy bệnh phẩm xét nghiệm,..)
Do tình cảnh của người hành nghề ( mệt mỏi, ốm đau, tâm lý,..)
Do kiến thức, kinh nghiệm nghề nghiệp hạn chế áp dụng các quy định chuyên môn không phù hợp. Tuy nhiên, trong một số trường hợp sự cố y khoa không mong muốn xảy ra ngay đối với các thầy thuốc có kinh nghiệm nhất và đang trong lúc thực hiện công việc chuyên môn có trách nhiệm với người bệnh.
Sai sót chuyên môn
Cắt xén hoặc làm tắt các quy trình chuyên môn
Vi phạm đạo đức nghề nghiệp
Đặc điểm chuyên môn y tế bất định
Bệnh tật của người bệnh diễn biến, thay đổi
Y học là khoa học chẩn đoán luôn kèm theo xác suất
Can thiệp nhiều thủ thuật, phẫu thuật trên người bệnh dẫn đến rủi ro và biến chứng bất khả kháng
Sử dụng thuốc, hóa chất đưa vào cơ thể dễ gây sốc phản vệ, phản ứng v.v,..
Môi trường làm việc nhiều áp lực
Môi trường vật lý ( tiếng ồn, nhiệt độ, diện tích..)
Môi trường công việc ( quá tải, thiếu nhân lực, thiếu phương tiện..); Môi trường tâm lý (tiếp xúc với người ốm, tâm lý luôn căng thẳng…)
Quản lý và điều hành dây chuyền khám chữa bệnh
Một số chính sách, cơ chế vận hành bệnh viện đang tiềm ẩn nhiều nguy cơ có thể làm gia tăng sự cố y khoa liên quan tới BHYT, tự chủ, khoán quản làm tăng lạm dụng dịch vụ y tế.
Tổ chức cung cấp dịch vụ: Dây chuyền khám chữa bệnh khá phức tạp, ngắt quãng, nhiều đầu mối, nhiều cá nhân tham gia trong khi hợp tác chưa tốt.
Thiếu nhân lực nên bố trí nhân lực không đủ để bảo đảm chăm sóc người bệnh 24 giờ/24 giờ/ngày và 7 ngày/tuần. Các ngày cuối tuần, ngày lễ việc chăm sóc, theo dõi người bệnh chưa bảo đảm liên tục.
Đào tạo liên tục chưa tiến hành thường xuyên
Kiểm tra giám sát chưa hiệu quả, thiếu khách quan.
Sơ đồ mô tả các yếu tố liên quan tới sự cố y khoa
Sơ đồ 1. Các yếu tố liên quan tới sự cố y khoa
Phân tích nguyên nhân gốc
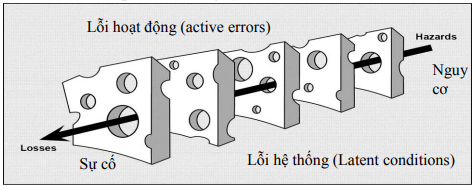
Mô hình phân tích nguyên nhân sự cố theo reason j. cathey
Mô hình các lớp hàng rào bảo vệ của hệ thống phòng ngừa sự cố y khoa
Nguồn: Reason J. Carthey, Diagnosing vulnerable system sysdrome
Trong y tế, lỗi hoạt động (active errors) liên quan trực tiếp tới người hành nghề vì họ ở lớp hàng rào phòng ngự cuối cùng trực tiếp với người bệnh. Khi sự cố xảy ra người làm công tác khám chữa bệnh trực tiếp (bác sĩ, điều dưỡng, hộ sinh…) dễ bị gán lỗi. Tuy nhiên, các yếu tố hệ thống (latent factors) có vai trò rất quan trọng liên quan tới các sự cố đó là công tác quản lý, tổ chức lao động, môi trường làm việc, và thường ít được chú ý xem xét về sự liên quan. Các nhà nghiên cứu nhận định cứ có một lỗi hoạt động thường có 3-4 yếu tố liên quan tới lỗi hệ thống.
Lợi ích của việc phân tích nguyên nhân gốc
Việc phân tích xác định nguyên nhân gốc không chỉ đơn giản là tìm kiếm lỗi cá nhân mang tính triệu chứng mà phải loại bỏ các yếu tố nguy cơ tiềm ẩn gián tiếp thúc đẩy sự cố xảy ra. Việc phân tích nguyên nhân gốc và thực hiện các hành động khắc phục được coi là quá trình cải tiến liên tục của cơ sở y tế.
Những yếu kém trong việc tìm hiểu nguyên nhân gốc của các sự cố y khoa dẫn đến việc mặc dù sự cố y khoa đã tồn tại từ lâu nhưng hệ thống y tế chưa có được bức tranh dịch tễ về sự cố y khoa để có phương sách đối phó hiệu quả. Các nhà nghiên cứu đã đưa ra Hội chứng hệ thống suy yếu của tổ chức (Vulnerable System Syndrome). Hội chứng này có ba nhóm triệu chứng chính là: (1) Đổ lỗi cho cá nhân trực tiếp (bác sĩ, điều dưỡng, hộ sinh..); (2) Phủ nhận sự tồn tại các điểm yếu của lỗi hệ thống; (3) Theo đuổi mù quáng các chỉ số tài chính, lạm dụng các chỉ định chuyên môn.
Giải pháp
Hiện nay, sự cố y khoa có qui mô rộng, mang tính phổ biến và hậu quả nghiêm trọng, được đưa thành vấn đề y tế công cộng. Đây là một chương trình cần đưa thành ưu tiên quốc gia và cần tiếp cận trên quy mô toàn bộ hệ thống cung cấp dịch vụ chăm sóc sức khỏe. Nếu chỉ dựa vào việc chỉnh đốn khắc phục các thiếu sót khuyết điểm của cá nhân người hành nghề thì sẽ không thể giải quyết một cách cơ bản và hiệu quả. Các quốc gia đã đi tiên phong trong việc xây dựng các mô hình quản lý an toàn người bệnh và chuyên ngành An toàn người bệnh “ Patient Safety Discipline” đã ra đời nhằm hỗ trợ người hành nghề, người quản lý các cơ sở y tế, người sử dụng dịch vụ y tế đưa ra các giải pháp hiệu quả nhằm hạn chế sự cố y khoa tới mức thấp nhất. Những biện pháp được áp dụng hiện nay tại các quốc gia bao gồm:
Thành lập ủy ban quốc gia về chất lượng chăm sóc y tế và an toàn người bệnh
Sự cố y khoa không mong muốn đã vượt ra tầm điều chỉnh các sai sót mang tính cá nhân người hành nghề. Sự cố y khoa có quy mô rộng cần có sự tham gia của toàn bộ hệ thống, sự phối hợp giữa các ngành nghề trong lĩnh vực y tế. Cần thiết có một cơ quan chỉ đạo ở quy mô quốc gia như kinh nghiệm của nhiều quốc gia đi tiên phong đã triển khai (Mỹ, úc, Canada, New Zealand, Malaysia..). Ủy ban này sẽ đưa ra các mục tiêu quốc gia về chất lượng và an toàn y tế, đề xuất các chương trình nghiên cứu, các công cụ, xây dựng các báo cáo đánh giá hàng năm và đưa ra các khuyến nghị cho cả các cơ sở y tế nghiên cứu áp dụng.
Thiết lập hệ thống báo cáo sự cố y khoa bắt buộc và báo cáo tự nguyện:
Hiện nay, bức tranh về sự cố y khoa không đầy đủ do chưa có hệ thống báo cáo bắt buộc sự cố y khoa. Những thông tin trên đài, báo chí mới chỉ là phần nổi của tảng băng lớn. Ngành Y tế thiếu thông tin để xác định quy mô và chiều hướng của các sự cố y khoa nên chưa có biện pháp khắc phục và cải tiến hiệu quả. Cơ quan quản lý thường rơi vào tình trạng bị động chạy theo báo chí. Theo kinh nghiệm của các nước, hệ thống báo cáo sự cố y khoa bao gồm các thành tố sau:
Cơ sở pháp lý: Quy định về quy trình giải quyết sự cố y khoa, quy định pháp lý về báo cáo và sử dụng thông tin về sự cố y khoa và các cơ chế tài chính của cơ quan bảo hiểm từ chối hoặc cắt giảm chi trả cho các trường hợp liên quan tới sự cố y khoa.
Về chuyên môn: xây dựng danh mục các sự cố y khoa phải báo cáo bắt buộc bất cứ khi nào về Bộ Y tế;
Về phân tích nguyên nhân gốc: Thông tư số 19/2013/TT-BYT về hướng dẫn quản lý chất lượng dịch vụ khám chữa bệnh trong các bệnh viện21 đã quy định các bệnh viện cần xây dựng quy trình đánh giá sai sót chuyên môn, sự cố y khoa để xác định nguyên nhân gốc, nguyên nhân có tính hệ thống và nguyên nhân liên quan tới nhân viên y tế; Việc xác định nguyên nhân gốc cần coi trọng các yếu tố liên quan tới các cá nhân và các yếu tố hệ thống, khi cả yếu tố cá nhân (lỗi hoạt động) và các yếu tố nguy cơ gián tiếp (lỗi hệ thống) được loại bỏ thì chắc chắn sẽ giảm được sự cố y khoa.
Về báo cáo: Các cơ sở cung cấp dịch vụ CSSK, các Sở Y tế và Bộ Y tế cần xây dựng báo cáo hàng năm về chất lượng dịch vụ y tế, tình hình sự cố y khoa và các biện pháp đã thực hiện;
Từng bước minh bạch thông tin về sự cố y khoa: việc được thông tin về các tai biến, sự cố y khoa là quyền của người bệnh đã được đề cập trong Luật Khám bệnh, chữa bệnh. Minh bạch thông tin về sự cố y khoa thể hiện sự tôn trọng của các hệ thống y tế đối với người bệnh và thể hiện trách nhiệm của các cấp của hệ thống y tế khi sự cố xảy ra.
Kinh nghiệm một số nước tiên phong, việc công khai minh bạch thông tin về sự cố y khoa làm giảm áp lực của cộng đồng cho ngành y tế và ngành y tế nhận được sự thông cảm, chia sẻ của người bệnh và cộng đồng về tính chất phức tạp và đa dạng của sự cố y khoa. Tại Mỹ, hầu hết các Bang đã thông qua Luật về báo cáo sự cố y khoa (The Adverse Health Events Reporting Law) vào năm 2003 và sửa đổi vào năm 2004. Tiếp đó các nước như Úc, Canada, New Zealand… đã thực hiện hệ thống báo cáo sự cố y khoa bắt buộc và hệ thống báo cáo tự nguyện tại các cơ sở y tế.
Ngoài ra, các cơ sở y tế cần được khuyến khích báo cáo những sự cố y khoa tự nguyện. Có nhiều cách khác nhau để nhận thông tin về các sai sót, sự cố y khoa thông qua khuyến khích báo cáo tự nguyện như: báo cáo qua Email, qua đường dây nóng, qua người phụ trách bộ phận quản lí chất lượng hoặc một cán bộ lâm sàng được tin tưởng. Các quy định báo cáo mang tính hành chính cứng nhắc sẽ không có kết quả.
Cải thiện môi trường làm việc của cán bộ y tế.
Môi trường y tế trong đó các bác sĩ, điều dưỡng cung cấp dịch vụ đang phải đối mặt với nhiều yếu tố rủi ro liên quan tới hệ thống như: (1) người bệnh quá tải; (2) nhân lực thiếu dẫn đến thời gian khám và tiếp xúc với người bệnh ngắn; (3) thiếu phương tiện để chăm sóc đáp ứng nhu cầu người bệnh; (4) áp lực tâm lý do pháp lý bảo vệ người hành nghề còn bất cập.
Đội ngũ điều dưỡng, hộ sinh có vai trò đặc biệt quan trọng trong việc giảm thiểu sự cố y khoa bởi các lý do sau: (1) Dịch vụ do điều dưỡng, hộ sinh cung cấp được WHO đánh giá là một trong những trụ cột của hệ thống cung cấp dịch vụ y tế (số lượng đông nhất, tiếp xúc với người bệnh nhiều nhất và số lượng dịch vụ cung cấp nhiều nhất); (2) Hầu hết các chỉ định của bác sĩ điều trị đều thông qua người điều dưỡng để thực hiện trên người bệnh; (3) Công việc chuyên môn của điều dưỡng luôn diễn ra trước và sau công tác điều trị và bảo đảm cho công tác điều trị an toàn.
Hiện nay, môi trường công việc của điều dưỡng, hộ sinh còn nhiều khó khăn bất cập. Gần 50% điều dưỡng, hộ sinh chưa hài lòng với công việc18. Nguyên nhân do: (1) nghề nghiệp chưa được đánh giá và tôn trọng đúng mức; (2) chưa được tạo điều kiện để hành nghề chủ động trong lĩnh vực chăm sóc; (3) nhân lực thiếu – công việc nhiều; (4) ca kíp kéo dài. Đã có nhiều bằng chứng nghiên cứu khẳng định tỷ lệ điều dưỡng thấp so với người bệnh sẽ dẫn đến hậu quả tăng sai sót, tăng nhiễm trùng bệnh viện.
Các bệnh viện cần xây dựng mô hình thực hành để khẳng định vai trò chủ động nghề nghiệp trong CSNB tương xứng với trình độ điều dưỡng hiện nay đã được đào tạo ở trình độ cao đẳng, đại học và sau đại học và vượt trội trình độ của y sĩ.
Xây dựng văn hóa an toàn người bệnh – tập trung giải quyết lỗi hệ thống
Nhận thức và quan điểm của người quản lý về văn hóa an toàn người bệnh quyết định kết quả triển khai chương trình an toàn người bệnh. Trước hết, người quản lý cần quan tâm khắc phục lỗi hệ thống. Theo các nhà nghiên cứu y khoa, 70% các sự cố y khoa không mong muốn có nguồn gốc từ các yếu tố của hệ thống và chỉ có 30% là do cá nhân người hành nghề. Trong thực tế vấn đề sự cố y khoa hiện nay đã trở thành vấn đề y tế công cộng, không thể thành công nếu chỉ trông chờ vào sự khắc phục của các cá nhân người hành nghề mà toàn bộ hệ thống y tế, tất cả các nghề trong lĩnh vực y tế cần vào cuộc. Kinh nghiệm chỉ ra rằng, khi có một lỗi hoạt động xảy ra thường liên quan tới 3-4 lỗi hệ thống.
Duy trì việc tiếp cận nhằm vào việc quy chụp trách nhiệm cho cá nhân sẽ dẫn đến văn hóa giấu diếm sự thật và đã được chứng minh ít hiệu quả trong việc mang lại những kết quả dài hạn. Bằng chứng là trong hầu hết các Sổ sai sót chuyên môn của các khoa hiện nay việc ghi theo dõi các sự cố mang tính hình thức và ít hiệu quả.
Chủ động đánh giá rủi ro, rà soát lại các thông tin từ các báo cáo chính thức cũng như không chính thức, qua đó sẽ chủ động thực hiện các can thiệp.
Tiếp tục ban hành mới và cập nhật các Hướng dẫn điều trị, hướng dẫn quy trình chăm sóc dựa vào bằng chứng, các Bộ tiêu chuẩn chất lượng trong các lĩnh vực bệnh viện, trong đó bao gồm các chuẩn quốc gia về an toàn người bệnh.
Thực hiện những đổi mới về văn hóa kiểm tra đánh giá: Cơ sở y tế chủ động áp dụng và tự nội kiểm theo các bộ Tiêu chuẩn chất lượng, loại bỏ lối tư duy đối phó, chạy theo thành tích. Khuyến khích việc ra đời và vận hành các cơ quan đánh giá ngoại kiểm độc lập theo quy định của luật Khám bệnh, chữa bệnh.
Thực hiện mô hình chăm sóc y tế lấy người bệnh làm trung tâm (patient – Centered Care). Hệ thống cung cấp dịch vụ CSSK thế kỷ XXI cần được tổ chức theo hướng “ Lấy người bệnh làm trung tâm”. Tăng cường mối quan hệ đối tác giữa một bên là người bệnh/gia đình người bệnh và một bên là CBYT. Người bệnh và gia đình họ cần được khuyến khích tham gia vào quá trình chăm sóc điều trị, được thông tin đầy đủ, được tư vấn cụ thể để chấp nhận các phương pháp điều trị một cách chủ động…
Triển khai bảo hiểm nghề nghiệp theo luật khám bệnh, chữa bệnh.
Những trải nghiệm đối với các cá nhân người hành nghề và của các cơ sở cung cấp dịch vụ y tế trong thời gian qua rất phức tạp cần có sự quan tâm vào cuộc của toàn bộ hệ thống và định hướng dư luận của cơ quan báo chí để phòng ngừa những hậu quả xấu mang tính xã hội có thể xảy ra, đó là:
Tình trạng cán bộ y tế bị đe dọa sức khỏe, thậm trí bị bắn chết, bị đâm chết ngay trong khi làm nhiệm vụ. Nhiều trường hợp phải trốn, phải rời bỏ vị trí làm việc trong khi đang phải thường trực cấp cứu người bệnh.
Dựa vào sự cố y tế để gây rối loạn trật tự xã hội: đưa quan tài vào bệnh viện, vào nhà lãnh đạo bệnh viện, vào nhà bác sĩ trực, đưa quan tài diễu phố…
Đập phá tài sản của bệnh viện: ngay sau khi sự cố xảy ra, chưa xác định rõ nguyên nhân thì một số người đã quá khích lăng mạ cán bộ y tế và đập phá tài sản, máy móc trong bệnh viện và lực lượng bảo vệ hầu như rơi vào tình trạng mất kiểm soát.
Gây áp lực yêu cầu cá nhân và cơ sở cung cấp dịch vụ y tế bồi thường tài chính theo mức tăng dần, trong khi cơ chế tài chính thu một phần viện phí và không có mục chi tai nạn sự cố y tế.
Để giảm áp lực trực tiếp cho người hành nghề và của cơ sở cung cấp dịch vụ y tế cần sớm triển khai hệ thống bảo hiểm nghề nghiệp để khi sự cố xảy ra sẽ có cơ quan bảo hiểm nghề nghiệp trực tiếp làm việc với người bệnh và gia đình người bệnh.
Triển khai thực hiện các giải pháp kỹ thuật bảo đảm an toàn người bệnh
Tại Điều 7 Thông tư số 19/2013/TT-BYT ngày 12 tháng 7 năm 2013 về hướng dẫn quản lý chất lượng dịch vụ khám chữa bệnh trong các bệnh viện đã quy định các cơ sở y tế cần phải thiết lập chương trình và xây dựng các quy định cụ thể bảo đảm an toàn người bệnh và nhân viên y tế với các nội dung chủ yếu sau:
Xác định chính xác người bệnh, tránh nhầm lẫn khi cung cấp dịch vụ; An toàn phẫu thuật, thủ thuật; An toàn trong sử dụng thuốc; Phòng và kiểm soát nhiễm khuẩn bệnh viện; Phòng ngừa rủi ro, sai sót do trao đổi, truyền đạt thông tin sai lệch giữa nhân viên y tế; Phòng ngừa người bệnh bị ngã; và An toàn trong sử dụng trang thiết bị y tế.
Các quy định trên đây phù hợp với các khuyến cáo chuyên môn của Tổ chức y tế Thế giới vì vậy các cơ sở y tế cần xây dựng các hướng dẫn chi tiết đối với từng nhóm sự cố y khoa, tổ chức đào tạo, triển khai áp dụng và kiểm tra đánh giá các kết thực hiện.
Tài liệu tham khảo
Nguyễn Thanh Hà (2005), “Giám sát nhiễm khuẩn bệnh viện tại 6 tỉnh phía Nam”.
Nguyễn Việt Hùng (2005). “Tình hình nhiễm khuẩn bệnh viện tại các bệnh viện khu vực phía Bắc”.
Trần Hữu Luyện. “Nhiễm khuẩn bệnh viện trên NB có phẫu thuật”
Phạm Đức Mục và cộng sự (2005). “Nhiễm khuẩn bệnh viện tại các bệnh viện trực thuộc Bộ Y tế năm 2005”
Phạm Đức Mục và cộng sự (2005). “Sự hài lòng của điều dưỡng Việt Nam và các yếu tố liên quan”.
Lê Anh Thư. “Nhiễm khuẩn bệnh viện trên các bệnh nhân có thở máy”.
Adverse Health Event- Minnesota. Ninth annual public report, January 2013
Committee on quality of health care in America, Institute of Medicine, Korn LT, Corrigan JM, Donaldson MS (2000). “To errors is human: Building a safer health system”. This report can be viewed on line at
http://books,nap,edu/boooks/0309068371/inde4x.html.
Committee on quality of health care in America, Institute of Medicine (2001). “Crossing a quality chasm, a new health system for 21 century”. This report can be viewed on line at http://books,nap,edu/boooks/0309072808/html/index.html
Department of health and Human Services-USA. “Adverse Event in hospitals: national Incidents among Medicare the beneficiaries”. Daniel R levinson, Inspector Genral.
Department of Health (2000). “An organization with memory. Report of an expert group on learning from adverses events in the NHS”
Harvard Medical Practice Study II. New England Journal of Medicine, 1991,323:377.
Leape L et al. “The nature of adverse events in hospitalized patients: results of the”
Linda T. Kohn, Janet M. Corrigan, and Molla S. Donaldson, Editors; Committee on Quality of Health Care in America, Institute of Medicine
Monina Klevens, Jonathan R. Edwards, Chesley L. Richards (2002). “Estimating Health Care-Associated Infections and Deaths in U.S. Hospitals”
Ronda G. Hughes (2008). “Patient Safety and Quality: An evidence – Based Hand Book for Nurses”.
Ross McL Wilson, William B Runciman, Robert W Gibberd et al. “The Quality in Australian Health Care Study”.
Shimizu. “Report of Japan’s courts of medical adverse Events leading to courts”
Vincent C et al. “Systems approaches to surgical quality and safety: from concept to measurement”. Annals of Surgery , 2004, 239:475–482.
WHO (2011). Patient Safety curriculum guide. Multi-professional Edition,2011.