High Incidence of Barotrauma in Patients With Severe Coronavirus Disease 2019
Michael R Kahn, Richard L Watson, Jay T Thetford, Joseph Isaac Wong, Nader Kamangar
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Mục tiêu: Báo cáo tỷ lệ cao của chấn thương khí áp ở những bệnh nhân bị bệnh nặng được đưa vào phòng chăm sóc đặc biệt (ICU) với bệnh do coronavirus 2019 (COVID-19) và thảo luận về tác động của nó.
Thiết kế: Nghiên cứu thuần tập hồi cứu.
Thiết lập: ICU của một bệnh viện quận học thuật ở Los Angeles, CA được nhận vào từ ngày 15 tháng 3 đến ngày 20 tháng 6 năm 2020.
Người bệnh: 77 bệnh nhân viêm phổi do COVID19. 75 bệnh nhân đáp ứng tiêu chuẩn thu nhận.
Kết quả: 21% bệnh nhân COVID-19 bị chấn thương khí áp (33% bệnh nhân được IMV, 8% bệnh nhân được điều trị NIV). Không có sự khác biệt giữa nhóm chấn thương khí áp và không chấn thương khí áp về nhân khẩu học, mức độ bệnh hoặc thuốc nhận được, cũng không phải thể tích khí lưu thông hoặc áp lực đường thở trung bình/đỉnh ở những người được IMV. Trong nhóm chấn thương khí áp có tỷ lệ bệnh nhân được điều trị chống đông máu cao hơn (81% so với 47%, p = 0,023) và được thở bằng chế độ thông khí giải phóng áp lực đường thở (13 % so với 0%, p = 0,043). Chấn thương khí áp có liên quan đến việc tăng khả năng được phẫu thuật mở khí quản (OR 2,58 [0,23-4,9], p = 0,018]), thời gian lưu trú ICU trung bình dài hơn (17 ngày so với 7 ngày, p = 0,03) và thời gian nhập viện trung bình dài hơn (26 ngày so với 14 ngày, p
Kết luận: Chấn thương khí áp gặp ở 5-12% bệnh nhân ARDS nhận IMV và cực kỳ hiếm ở bệnh nhân điều trị NIV. Chúng tôi báo cáo một tỷ lệ cao của chấn thương khí áp được quan sát thấy ở những bệnh nhân bị bệnh nặng với COVID-19 cần NIV hoặc IMV. Mặc dù có xu hướng gia tăng tỷ lệ tử vong ở bệnh nhân bị chấn thương khí áp, nhưng điều này không đạt được ý nghĩa thống kê. Tỷ lệ gia tăng của chấn thương phổi với COVID-19 có thể là một sản phẩm của sinh lý bệnh của trạng thái bệnh này và phản ứng viêm tăng cao gây ra tổn thương phổi cấp tính lan tràn. Y học chứng cứ và thông khí bảo vệ phổi nên vẫn là phương pháp điều trị chính.
Giới thiệu
Việc tìm kiếm các phương pháp điều trị hiệu quả cho bệnh do coronavirus 2019 (COVID-19) đã trở thành ưu tiên trong cộng đồng y tế kể từ khi đại dịch bắt đầu. Trong khi đó, thở máy xâm nhập (IMV) tiếp tục là phương pháp điều trị chính trong điều trị suy hô hấp nặng. Mặc dù có các liệu pháp mới và thông khí bảo vệ phổi, tỷ lệ tử vong vẫn cao ở những bệnh nhân cần IMV, thường do các biến chứng do thuốc an thần, nhiễm trùng bệnh viện và chấn thương khí áp.1-3 Tỷ lệ tử vong cao liên quan đến từng nguy cơ này làm cho việc hiểu các di chứng của COVID-19 nặng trong cơ sở chăm sóc tích cực càng trở nên quan trọng hơn.4–6
Barotrauma hay chấn thương khí áp, được định nghĩa là sự hiện diện của không khí bên ngoài bề mặt màng phổi của phổi, là một biến chứng đã biết của hội chứng suy hô hấp cấp tính (ARDS), xảy ra ở 8-11% tổng số trường hợp.6-11 Kể từ khi phát triển giao thức ARDSnet, thông khí thể tích khí lưu thông thấp ở mức 6-8cc/kg dựa trên trọng lượng cơ thể lý tưởng (IBW) đã làm giảm tỷ lệ này xuống 58%.8-11 Đáng chú ý, chấn thương khí áp là một biến chứng cực kỳ hiếm gặp ở những bệnh nhân đang được thông khí không xâm nhập (NIV) và thường chỉ gặp ở những bệnh nhân sử dụng các liệu pháp này thường xuyên theo thứ tự vài tháng đến hàng năm.7,12–14 Tuy nhiên, có rất ít dữ liệu tồn tại về tỷ lệ chấn thương khí áp ở những bệnh nhân bị bệnh nặng với COVID-19.
Dữ liệu hồi cứu ban đầu từ Trung Quốc cho thấy rằng có 3% bệnh nhân bị COVID-19 nhận IMV (2% tổng số bệnh nhân) trong khi một nghiên cứu tiếp theo báo cáo rằng có tới 19% bệnh nhân COVID-19 nhận IMV đã bằng chứng về tràn khí ngoài màng phổi trên hình ảnh, đôi khi không có tương quan lâm sàng.15,16 Rất khó để đánh giá đầy đủ sự khác biệt giữa các báo cáo ban đầu này; tuy nhiên, do COVID-19 vẫn còn là một quá trình bệnh tương đối mới, và xem xét dữ liệu từ các bệnh hô hấp do virus khác, tỷ lệ thực sự của chấn thương khí áp ở COVID-19 có thể lớn hơn nhiều so với suy nghĩ ban đầu. Ví dụ, trong hội chứng hô hấp cấp tính nặng-coronavirus 1 (SARS-CoV1) chấn thương khí áp được thấy ở 34% bệnh nhân được IMV và lên đến 15% bệnh nhân nhận NIV.17–19 Chấn thương khí áp được thấy ở 30% bệnh nhân điều trị IMV được chẩn đoán mắc hội chứng hô hấp Trung Đông do coronavirus (MERS-CoV), 44% bệnh nhân điều trị cúm A H7N9 (H7N9) và 8% bệnh nhân điều trị cúm A H1N1 (H1N1).20,21
Trong nghiên cứu trung tâm đơn lẻ này, chúng tôi kiểm tra một lượng lớn bệnh nhân bị bệnh nặng để xác định rõ hơn tỷ lệ mắc chấn thương khí áp ở bệnh nhân suy hô hấp COVID-19, xác định các yếu tố nguy cơ liên quan đến chấn thương khí áp và xác định tác động của nó đối với tỷ lệ tử vong và thời gian của bệnh nhân. thời gian nằm viện. Trong việc phân tích dữ liệu, nghiên cứu hồi cứu này cũng tìm cách minh họa rõ hơn các cơ chế lý thuyết của các quá trình viêm trong COVID-19 với các phát hiện lâm sàng.
Nguyên liệu và phương pháp
Thiết kế nghiên cứu và người tham gia
Đây là một nghiên cứu thuần tập quan sát, hồi cứu được thực hiện tại một trung tâm duy nhất, Trung tâm Y tế Olive View-UCLA (OV-UCLA), một bệnh viện quận ở Los Angeles (Sylmar), CA. Một hồ sơ của tất cả các bệnh nhân nhập viện chăm sóc đặc biệt dành cho người lớn OV-UCLA (ICU) được chẩn đoán với COVID-19, được xác định bằng phản ứng chuỗi-sao chép ngược dương tính (RT-PCR) đối với hội chứng hô hấp cấp tính nặng-coronavirus 2 (SARS-CoV2) bằng tăm bông mũi họng (NP), được duy trì trong bệnh án điện tử bắt đầu từ ngày 15/03/2020. Tất cả các bệnh nhân nhập viện từ ngày này trở đi đã được xét nghiệm NP tại Khoa Cấp cứu trước khi được vận chuyển đến ICU theo quy trình kiểm soát nhiễm khuẩn tại địa phương.
Chúng tôi thu nhận tất cả các bệnh nhân liên tiếp trên 18 tuổi có COVID-19 được xác nhận đã được nhận vào ICU từ ngày 15 tháng 3 đến ngày 15 tháng 6 năm 2020, với các tiêu chí đưa vào sau trong 24 giờ đầu tiên sau khi nhập viện: (1) ARDS từ nhẹ đến nặng với PaO2:FiO2 từ 300 trở xuống; và (2) điểm 4 hoặc cao hơn trên Thang điểm Thông thường của Tổ chức Y tế Thế giới về Cải thiện Lâm sàng, hoặc tần số hô hấp là 30 nhịp thở mỗi phút.22 Chẩn đoán ARDS được thực hiện theo tiêu chí Định nghĩa Berlin.23
Các biện pháp can thiệp
Tất cả bệnh nhân được chăm sóc theo tiêu chuẩn hiện có và được chỉ định lâm sàng tại thời điểm nhập viện mà không có ngưỡng cụ thể (SpO2) đối với phương pháp cung cấp oxy bổ sung, phương pháp hỗ trợ thở máy hoặc thuốc. Các can thiệp bổ sung oxy và thông khí có sẵn bao gồm ống thông mũi (NC, nasal cannula), mặt nạ đơn giản (FM, simple face mask), ống thông mũi lưu lượng cao (HFNC, high flow nasal cannula), thông khí áp lực dương không xâm lấn (NIPPV, non-invasive positive pressure ventilation) và đặt nội khí quản. Các liệu pháp nội khoa hướng dẫn COVID-19 hiện có bao gồm thuốc vận mạch, thuốc an thần, hydroxychloroquine, glucocorticoid, tocilizumab, remdesivir, liệu pháp kháng sinh (bao gồm điều trị theo kinh nghiệm đối với bệnh viêm phổi mắc phải tại cộng đồng hoặc bệnh viêm phổi mắc phải tại bệnh viện) và điều trị chống đông máu.
Thu thập dữ liệu
Tất cả các hạng mục thu thập dữ liệu được xác định bởi một nhóm đồng thuận gồm các bác sĩ nội khoa và bác sĩ chuyên khoa nội khoa dựa trên việc xem xét các tài liệu hiện có tại thời điểm nghiên cứu. Dữ liệu được nhập vào một cơ sở dữ liệu an toàn với các tham số cụ thể theo định nghĩa của các tác giả.
Các điểm dữ liệu nhân khẩu học được thu thập theo các loại sau cho tất cả bệnh nhân: tuổi, giới tính, chiều cao, cân nặng, chỉ số khối cơ thể (BMI) và các tình trạng bệnh từ trước. Các điểm dữ liệu giá trị phòng thí nghiệm được thu thập trong các danh mục sau cho tất cả bệnh nhân ở bệnh viện ngày 0, 7 và 28: ferritin và D-dimer. Các loại thuốc mà bệnh viện nhận được vào các ngày 0, 7 và 28 đã được ghi lại. Điểm chỉ số mức độ nặng của bệnh được tính toán ở các ngày 0, 7 và 28: đánh giá suy cơ quan tuần tự (SOFA, với PaO2 từ khí máu động mạch, ABG, hoặc nếu không có, được tính từ độ bão hòa oxy của xung [SpO2,%]), Sinh lý cấp tính và Điểm đánh giá sức khỏe mãn tính II (APACHE II), và thang điểm thông thường.22,24 Điểm dữ liệu về hô hấp được thu thập theo các loại sau cho tất cả bệnh nhân tại bệnh viện ngày 0 và ngày 14: chế độ thở/thở oxy bổ sung, FiO2, pH/PCO2 từ khí máu (động mạch nếu có, nếu không được tính từ mẫu tĩnh mạch bằng cách sử dụng hiệu chỉnh +0,04 cho pH và -0,06 cho PvCO2), PaO2 (từ ABG hoặc nếu không có, được tính từ SpO2 tại thời điểm lấy mẫu), và tỷ lệ P:F.22,24 Nếu bệnh nhân được IMV tại bệnh viện ngày 0 và/hoặc 14, các điểm dữ liệu hô hấp sau cũng được thu thập: nhịp thở (RR, nhịp thở mỗi phút), thể tích khí lưu thông (VT, mL), thông khí phút (VE, L/phút), áp suất đỉnh hít vào (PIP, cmH2O), áp lực đường thở trung bình (MAP, cmH2O). Các phép tính này được lấy làm giá trị trung bình của các giá trị cao nhất và thấp nhất cho ngày cụ thể đó. Tất cả các dữ liệu nhân khẩu học và can thiệp bổ sung không liên quan trực tiếp đến nghiên cứu này được trình bày trong phần phụ lục.
Hồ sơ bệnh án của mỗi bệnh nhân được xem xét để tìm bằng chứng về chấn thương khí áp, được xác định là bằng chứng chụp X quang của không khí bên ngoài màng phổi (được ghi nhận là tràn khí màng phổi, tràn khí trung thất, khí phế thũng dưới da hoặc tràn dịch màng tim) được bác sĩ X quang xác định trên X quang phổi (CXR), chụp cắt lớp vi tính của lồng ngực (CTT), hoặc chụp cắt lớp vi tính vùng bụng/khung chậu (CTAP). Cần lưu ý rằng các nghiên cứu chụp X quang vùng bụng/khung chậu được theo đuổi đối với các dấu hiệu không liên quan đến hô hấp như tắc ruột hoặc bất thường với các xét nghiệm chức năng gan và khí ngoài màng phổi được ghi nhận bất kể được coi là phát hiện ngẫu nhiên. Không có biến cố chấn thương nào được tìm thấy trên hình ảnh sau thủ thuật để đặt đường trung tâm hoặc đặt nội khí quản. Đối với tất cả những bệnh nhân từng bị chấn thương miệng kéo dài, dữ liệu về hô hấp như đã mô tả ở trên cũng được thu thập vào ngày phát hiện ban đầu của chấn thương khí áp.
Phân tích thống kê
Bệnh nhân được chia thành 2 nhóm: những người đã bị chấn thương khí áp trong thời gian nhập viện và những người không bị. Các đặc điểm cơ bản của 2 nhóm này được so sánh, bao gồm tuổi, giới tính, BMI, chủng tộc/dân tộc, tình trạng hồi sức, các bệnh đi kèm và liệu họ có đến từ một cơ sở điều dưỡng lành nghề (SNF) hay không. Các biến liên tục như tuổi và BMI được so sánh bằng cách sử dụng thử nghiệm t 2 mẫu. Các biến số phân loại như giới tính, dân tộc và sự hiện diện của các bệnh đi kèm đã được so sánh bằng cách sử dụng thử nghiệm chính xác của Fisher.
Tương tự, các dấu ấn sinh học trong phòng thí nghiệm và phương pháp điều trị mà 2 nhóm này nhận được được so sánh vào các ngày nằm viện 0, 7 và 28. Các biến liên tục được phân phối bình thường như ferritin và D-dimer được so sánh bằng cách sử dụng thử nghiệm t 2 mẫu và không phân phối liên tục các biến như điểm SOFA và Thang đo thứ tự được so sánh bằng cách sử dụng kiểm định Xếp hạng-Tổng của Wilcoxon. Các biến phân loại như loại liệu pháp nhận được được so sánh bằng cách sử dụng thử nghiệm chính xác của Fisher.
Đối với những bệnh nhân nhận IMV, cài đặt máy thở và điểm dữ liệu hô hấp được so sánh vào ngày 0 và 14 của bệnh viện. Các biến liên tục như PIP, MAP, VE và VT được so sánh bằng cách sử dụng thử nghiệm t 2 mẫu. Sự phân bố các chế độ máy thở cho mỗi nhóm được so sánh bằng cách sử dụng thử nghiệm chính xác của Fisher. Các thiết lập thông khí và các điểm dữ liệu về hô hấp này cũng được so sánh cho ngày phát hiện chấn thương khí áp với ngày 14 của những người không bị chấn thương khí áp. Ngày 14 được chọn làm mốc thời gian so sánh vì đây là ngày trung bình của thời kỳ chấn thương khí áp được quan sát tại thời điểm thiết kế của nghiên cứu này.
Tổng thời gian lưu trú, thời gian nằm ICU, thời gian đặt nội khí quản, tỷ lệ tử vong và nhu cầu mở khí quản đã được tính toán và so sánh giữa nhóm chấn thương khí áp và không chấn thương khí áp bằng cách sử dụng Wilcoxon Xếp hạng-Sum do phân bố không bình thường.
Hồi quy logistic được thực hiện với kết quả là chấn thương khí áp và tử vong, và tình trạng đặt ống nội khí quản là các biến số trong mô hình thống kê. Chúng tôi chấp nhận tỷ lệ lỗi loại I là 0,05 khi xác định ngưỡng có ý nghĩa kết luận khi nó không tồn tại. Stata (phiên bản 15, Stata, College Station, Texas) được sử dụng cho tất cả các phân tích dữ liệu.
Kết quả
Đặc điểm và kết quả của bệnh nhân
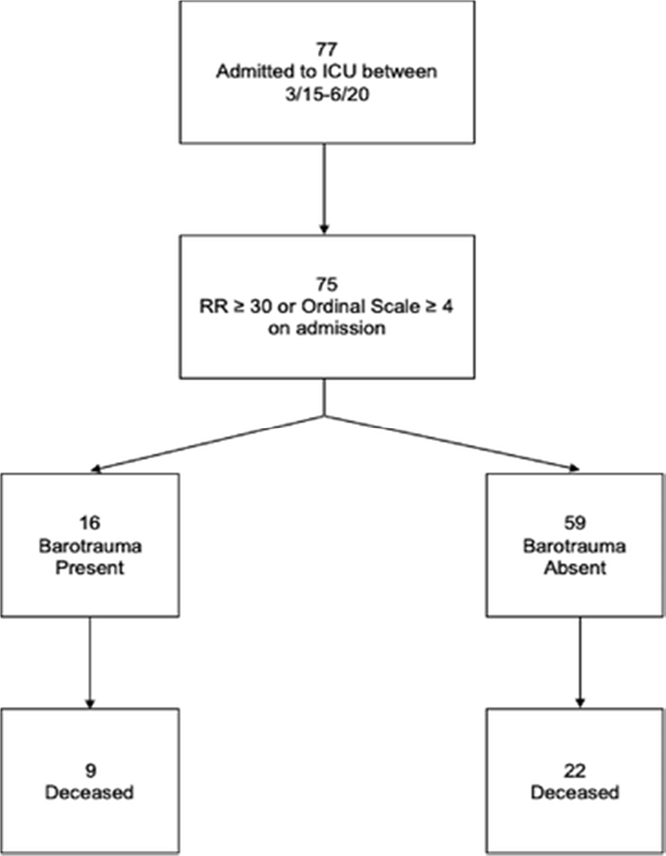
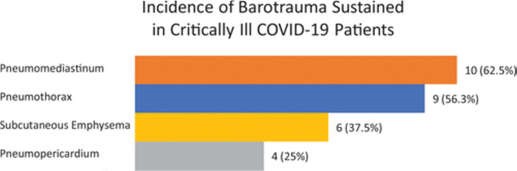
Từ ngày 15 tháng 3 đến ngày 20 tháng 6 năm 2020, 77 bệnh nhân được đưa vào ICU với COVID-19, 75 người trong số họ đáp ứng các tiêu chí thu nhận. Hai bệnh nhân không đáp ứng tiêu chuẩn đưa vào có chỉ số PaO2:FiO2 lớn hơn 300 hoặc thang điểm bình thường nhỏ hơn 4 và nhịp thở dưới 30 nhịp thở mỗi phút. Tiêu chí và kết quả thu nhận được mô tả trong Hình 1. Có tổng cộng 16 bệnh nhân bị một hoặc nhiều loại chấn thương khí áp: 9 bị tràn khí màng phổi, 10 bị tràn khí trung thất, 6 bị khí phế thũng dưới da, và 4 bị tràn khí màng tim (Hình 2). Trong số 39 (52%) bệnh nhân được IMV, 13 (33%) bị chấn thương khí áp. Trong số 36 (48%) bệnh nhân được điều trị NIV, 3 (8%) bị chấn thương khí áp. Ở những bệnh nhân điều trị NIV bị chấn thương khí áp, 1 người được thở áp lực dương 2 mức áp lực (BIPAP) và 2 người được dùng ống thông mũi lưu lượng cao (HFNC). Đáng lưu ý, không có bệnh nhân nào trong số này bị chấn thương khí áp do biến chứng thủ thuật tức thì dựa trên hình ảnh được thực hiện ngay sau khi đặt đường trung tâm hoặc đặt nội khí quản.
Hình 1. Tỷ lệ tử vong ở bệnh nhân có và không có chấn thương khí áp.
Sự khác biệt giữa các nhóm
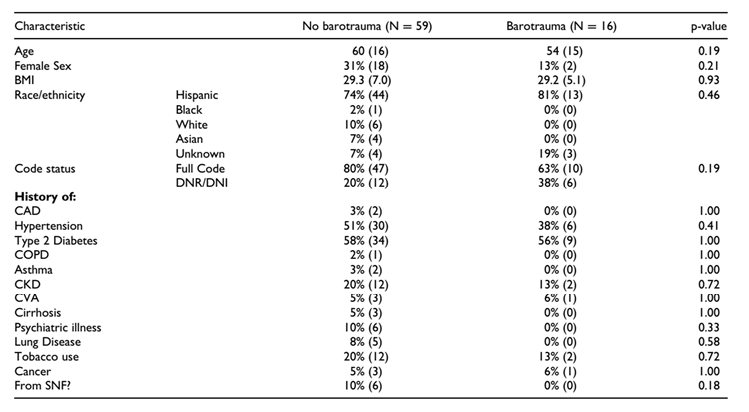
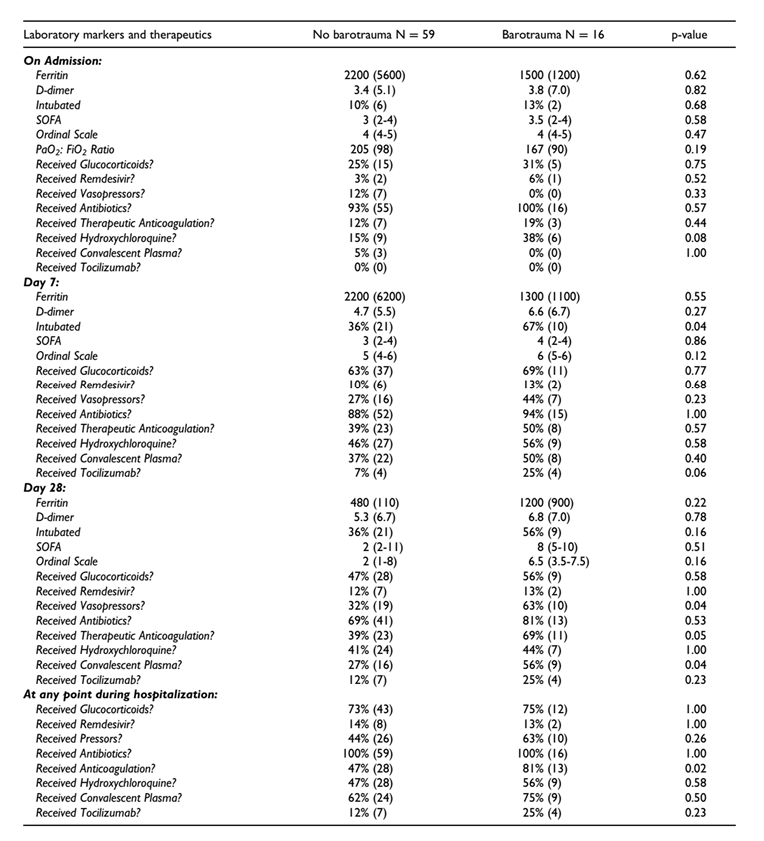
Giữa 16 bệnh nhân bị chấn thương khí áp và 59 bệnh nhân không bị chấn thương khí áp, không có sự khác biệt có ý nghĩa thống kê về tuổi, giới tính, BMI, chủng tộc/dân tộc và các tình trạng bệnh từ trước (Bảng 1). Không có sự khác biệt đáng kể về các dấu hiệu viêm (ferritin, d-dimer), mức độ nặng của ARDS (tỷ lệ P:F), tình trạng đặt nội khí quản, điểm SOFA hoặc thang điểm bình thường vào các ngày nhập viện 0, 7 và 28 giữa nhóm chấn thương và không chấn thương khí áp. Vào ngày nhập viện 0, có xu hướng về mối liên quan giữa việc dùng hydroxychloroquine và chấn thương khí áp (38% ở nhóm chấn thương khí áp so với 15% ở nhóm không chấn thương khí áp, p = 0,08). Đến ngày nhập viện 28, tỷ lệ bệnh nhân trong nhóm chấn thương khí áp nhiều hơn so với nhóm không chấn thương khí áp được dùng huyết tương dưỡng bệnh (56% so với 27%, p = 0,04) và điều trị bằng thuốc vận mạch (63% so với 32%. , p = 0,04). Không có sự khác biệt đáng kể giữa nhóm chấn thương và không chấn thương khí áp trong việc tiếp nhận các liệu pháp sau: glucocorticoid, remdesivir, kháng sinh, hoặc tocilizumab vào ngày 0, 7 hoặc 28 (Bảng 2). Nhìn chung, có một tỷ lệ cao hơn bệnh nhân trong nhóm chấn thương khí áp đã được điều trị chống đông máu tại bất kỳ thời điểm nào trong quá trình nhập viện (81% so với 47%, p = 0,02).
Hình 2. Tỷ lệ chấn thương khí áp ở những bệnh nhân bị bệnh nặng với COVID-19.
Chế độ thông khí và hỗ trợ
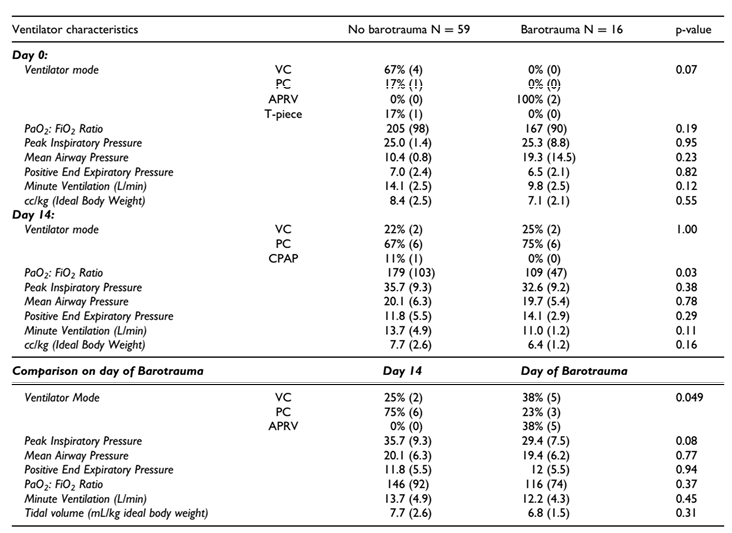
Không có sự khác biệt giữa áp lực đỉnh thở ra (PIP), áp lực đường thở trung bình (MAP), áp lực đỉnh cuối thở ra (PEEP), mức độ trầm trọng của ARDS được chứng minh bằng tỷ lệ P:F (PaO2:FiO2), thông khí phút (VE) và thể tích khí lưu thông (VT) mà bệnh nhân trong mỗi nhóm nhận được vào các ngày nhập viện 0 và 14 (Bảng 3).
Bảng 1. So sánh các đặc điểm cơ bản của bệnh nhân có và không có chấn thương khí áp.
Thời gian trung bình từ khi nhập viện cho đến ngày phát hiện ra bệnh chấn thương khí áp là 13,6 ngày, trung bình là 11 ngày (khoảng 5-16 ngày). Các đặc điểm thông khí được so sánh giữa nhóm có chấn thương khí áp vào ngày phát hiện có chấn thương khí áp và nhóm không có chấn thương khí áp vào ngày 14 (Bảng 3). Sự phân bố các chế độ thở máy giữa nhóm chấn thương và không chấn thương khí áp là khác nhau có ý nghĩa thống kê (p = 0,049): ở nhóm chấn thương có tỷ lệ bệnh nhân kiểm soát thể tích cao hơn (VC, 38% so với 25%) và thông khí giải phóng áp lực đường thở (APRV, 38% so với 0%), trong khi ở nhóm không chấn thương, có tỷ lệ bệnh nhân ở chế độ kiểm soát áp lực cao hơn (PC, 75% so với 23%). Ở nhóm chấn thương khí áp, PIP trung bình là 29,4 cm H2O, MAP trung bình là 19,4 cm H2O, PEEP trung bình là 12 cm H2O, tỷ lệ P:F trung bình là 116, và VT trung bình là 6,8mL/kg trọng lượng cơ thể lý tưởng. Đối với 3 trường hợp chấn thương khí áp do NIV, chúng tôi không thể đo trực tiếp dữ liệu hô hấp liên quan đến áp lực đường thở.
Kết cục
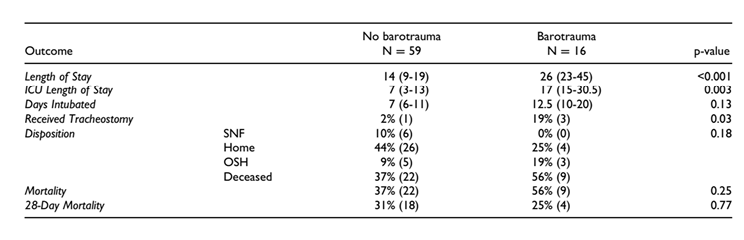
Chấn thương khí áp có liên quan đến việc tăng thời gian nằm viện (26 ngày so với 14 ngày, p
Bảng 2. So sánh các dấu ấn trong phòng thí nghiệm và phương pháp điều trị nhận được của những bệnh nhân có và không có chấn thương khí áp khi nhập viện, ngày 7 và ngày 28.
Bảng 3. So sánh các đặc điểm của máy thở có và không có chấn thương khí áp vào ngày 0, ngày 14 và ngày có chấn thương khí áp.
Bảng 4. Kết quả chính khi có và không có chấn thương khí áp.
Thảo luận
Trong nghiên cứu này, chúng tôi đã quan sát thấy một tỷ lệ cao mắc bệnh chấn thương khí áp ở những bệnh nhân mắc COVID-19 đang được điều trị IMV cũng như NIV. Trong nhóm thuần tập của chúng tôi, chúng tôi đã quan sát thấy chấn thương khí áp ở 33% bệnh nhân điều trị IMV và 8% bệnh nhân điều trị NIPPV, tổng cộng 21% bệnh nhân được nhận vào ICU của chúng tôi và đáp ứng các tiêu chí đưa vào. Những phát hiện này cho thấy tỷ lệ mắc bệnh chấn thương khí áp cao hơn nhiều so với mô tả trong giao thức ARDSnet ban đầu (5-8%).6
Chấn thương khí áp có một giá trị dự đoán đã biết về thời gian nằm viện, tỷ lệ mắc bệnh và tử vong đối với những bệnh nhân trải qua ARDS.5 Tương tự, trong nhóm thuần tập của chúng tôi, điều này không có gì khác biệt, chúng tôi nhận thấy có sự gia tăng đáng kể thời gian nằm viện của ICU và thời gian nằm viện, cũng như xu hướng tăng thời gian yêu cầu hỗ trợ thở máy. Trong nghiên cứu của chúng tôi, chúng tôi nhận thấy rằng đặt nội khí quản cơ học có liên quan đáng kể đến việc chấn thương khí áp cũng như với tỷ lệ tử vong. Mặc dù chúng tôi không tìm thấy mối tương quan có ý nghĩa thống kê giữa chấn thương khí áp và tỷ lệ tử vong, nhưng những phát hiện này cho thấy rằng chấn thương khí áp biểu hiện một kết quả lâm sàng kém thuận lợi hơn. Một hạn chế chính của nghiên cứu của chúng tôi là cỡ mẫu tương đối nhỏ; là một nghiên cứu đơn trung tâm, chúng tôi có khả năng không đủ năng lực để phát hiện tác động của bệnh chấn thương khí áp khi so sánh với các nghiên cứu trước đây đã điều tra bệnh chấn thương khí áp ở SARS và MERS.20,25
Mối quan hệ giữa máy thở và một bệnh nhân nặng rất phức tạp và mang tính cá thể. Tương tự như vậy, có nhiều yếu tố, một số yếu tố chưa được biết đến, khiến bệnh nhân bị ARDS nặng đến phát triển chấn thương khí áp. Sau giao thức ARDSNet ban đầu vào năm 2000, người ta đã chấp nhận rộng rãi rằng thể tích khí lưu thông lớn, 12cc/kg trọng lượng cơ thể lý tưởng, có liên quan đến tăng nguy cơ mắc chấn thương khí áp, trong khi thông khí thể tích khí lưu thông thấp ở 6cc/kg được coi là bảo vệ phổi tốt hơn.6 –11,26 Mặc dù phương pháp hỗ trợ thông khí được thực hành rộng rãi này trong ARDS, tỷ lệ chấn thương khí áp ở COVID-19, cả trong nghiên cứu này và các nghiên cứu khác, chẳng hạn như nhóm thuần tập ở New York (15% nhận IMV và 24% tổng số các trường hợp riêng biệt), cao hơn đáng kể.16 Đây cũng là trường hợp của các bệnh hô hấp nặng do virus khác như SARS (34%), MERS (30%) và H7N9 (44%).16,17,20,21 Trong ARDS do viêm phổi do vi khuẩn và nhiễm trùng huyết, tỷ lệ chấn thương khí áp thấp hơn nhiều so với các bệnh nhiễm trùng do vi rút này, 9,14,27 đặt ra câu hỏi, ARDS là do bệnh vi rút, hay cụ thể hơn là COVID-19 gây ra bởi một cơ chế độc nhất nào đó.28
Người ta đã công nhận rằng ARDS do COVID-19 gây ra (CARDS) là một trạng thái bệnh duy nhất với sinh lý bệnh mới. loại, trong đó bệnh nhân ARDS “loại L” có độ đàn hồi thấp (độ giãn nở cao), thể tích phổi bình thường trên hình ảnh và đáp ứng thấp với PEEP do không có phế nang có thể huy động được, so với “loại H”, tức là “ARDS cổ điển hơn” được đặc trưng bởi độ đàn hồi cao (độ giãn nở thấp), thể tích phổi thấp và khả năng đáp ứng PEEP cao do có sẵn các phế nang có thể huy động được.29–31 Những người ủng hộ giả thuyết này ủng hộ PEEP thấp và áp lực đẩy cao ở những bệnh nhân có kiểu hình“ type L”, sai lệch với thực hành dựa trên bằng chứng về thông khí thể tích khí lưu thông thấp.6–10 Cần thận trọng rằng đây là một cơ chế được đề xuất và việc quản lý máy thở của một bệnh nhân nặng suy hô hấp giảm oxy máu nặng đòi hỏi phải đánh giá cá nhân tại giường bệnh. Áp lực đường thở, dạng sóng áp lực và sự đồng bộ của máy thở để tránh các biến chứng gây thiếu máu của thở máy.32 Cũng cần lưu ý rằng ARDS là một bệnh không đồng nhất với nhiều giai đoạn bệnh lý bắt đầu với sự rò rỉ do viêm gây ra chất protein vào phế nang và dẫn đến xơ hóa nặng.33 Tình trạng xơ hóa này cuối cùng gây ra tình trạng độ giãn nở kém, làm tăng stress và strain của phổi, khiến bệnh nhân có nguy cơ cao bị chấn thương khí áp và chấn thương thể tích (volutrauma), bất kể nguyên nhân viêm là gì.34–36
Trong nghiên cứu của mình, chúng tôi thú vị nhận thấy rằng không có sự khác biệt về MAP, PIP, PEEP, VT, hoặc VE ở ngày 0 hoặc 14 ở bệnh nhân bị chấn thương khí áp so với những người không bị chấn thương khí áp. Có một mối liên hệ đáng kể giữa việc sử dụng APRV và sự phát triển của bệnh chấn thương khí áp, mặc dù không có sự khác biệt tổng thể trong MAP. Lý do cho điều này là không rõ ràng. Có lẽ áp lực kéo dài và thời gian hít vào kéo dài ở mức độ phế nang bị tổn thương, bị rò rỉ dẫn đến viêm và vỡ thêm, hoặc có thể do phép đo MAP của chúng tôi không giải thích đầy đủ cho các nhịp thở tự phát ngoài các thiết lập thông khí của chúng tôi, điều gì đó có thể thay đổi nhiều giữa các bệnh nhân.
Một lời giải thích khả dĩ cho mối liên hệ giữa chấn thương khí áp và COVID-19 là vi rút này gây ra phản ứng viêm cao hơn so với các nguyên nhân lây nhiễm khác do chúng ta thiếu khả năng miễn dịch trước đó, biểu hiện là tổn thương phế nang lan tỏa, lan tràn. Kể từ khi đại dịch bắt đầu, một số nghiên cứu đã xem xét các mức cytokine khác nhau ở bệnh nhân COVID-19 và phát hiện ra rằng yếu tố hoại tử khối u alpha (TNFα) và interleukin-6 (IL-6) thường xuyên tăng cao.37 Trong những trường hợp nặng, sản xuất quá nhiều cytokine có thể dẫn đến hội chứng kích hoạt đại thực bào (MAS) hoặc tăng bạch cầu lympho bào thực quản (HLH), các tình trạng trong đó có sự hoạt hóa và tăng sinh không kiểm soát của đại thực bào và tế bào lympho do suy giảm độc tính và điều hòa tế bào NK, dẫn đến “sự phân hủy miễn dịch”.37,38 Ngoài ra đối với bản thân bệnh lý của virus, cũng có mối liên quan giữa IMV và việc tăng sản xuất cytokine, cụ thể là TNFα và IL-6, có thể tỷ lệ với PEEP và thể tích khí lưu thông. khiến những bệnh nhân này dễ bị vỡ phế nang hơn nữa liên quan đến vai trò của quá trình viêm đặc biệt này trong COVID-19 nặng.40–43 Điều này cho thấy rằng stress phế nang từ IMV có thể trực tiếp gây ra hoặc làm trầm trọng thêm phản ứng viêm ở COVID-19 với tình trạng viêm và tổn thương phế nang ngày càng trầm trọng hơn.
Mặc dù hoàn toàn là suy đoán, tỷ lệ cao của chấn thương khí áp ở COVID-19, đặc biệt là ở những bệnh nhân điều trị NIV, có thể là mối liên hệ lâm sàng gần nhất giữa con đường viêm trong COVID19 và một sinh lý học duy nhất. Mặc dù, nếu chấn thương khí áp là một dấu hiệu của việc độ giãn nở phổi kém, ARDS và CARDS được đề xuất chia sẻ một con đường chung cuối cùng. Do đó, thách thức lâm sàng lớn nhất với COVID-19 không nhất thiết phải chứng minh một kiểu hình mới cho ARDS, mà là cố gắng xác định giai đoạn của ARDS mà bệnh nhân có thể trải qua mà không cần hiểu chính xác về thời gian của quá trình viêm trong từng bệnh nhân.
Trong nghiên cứu của mình, chúng tôi đã sử dụng ferritin và D-dimer làm dấu hiệu đại diện cho tình trạng viêm và không thấy sự khác biệt về mức độ giữa nhóm thuần tập chấn thương khí áp và không chấn thương khí áp, mặc dù đây là những giá trị có ý nghĩa không rõ ràng trong trường hợp nhiễm trùng đường hô hấp nặng. Do nguồn lực hạn chế tại bệnh viện quận trong thời kỳ cao điểm của đại dịch, chúng tôi rất tiếc không thể kiểm tra định kỳ mức TNFα và IL-6. Một điều chúng tôi đã lưu ý là mối tương quan giữa việc điều trị chống đông máu và nguy cơ chấn thương khí áp. Trong khi một số bệnh nhân tại cơ sở của chúng tôi nhận được thuốc này dựa trên dấu hiệu cắt d-dimer hơn là bằng chứng khách quan về thuyên tắc huyết khối tĩnh mạch, điều này có thể đại diện cho một nhóm dân số cụ thể của bệnh nhân có phản ứng viêm tăng cao là một yếu tố dễ dẫn đến chấn thương khí áp hơn là do chính thuốc chống đông máu. Điều thú vị là chúng tôi không nhận thấy sự khác biệt về mức độ nặng của bệnh theo SOFA, APACHE, hoặc Thang điểm thông thường cũng có thể là các dấu hiệu thay thế của tình trạng viêm nặng. Cuối cùng, chúng tôi không nhận thấy bất kỳ sự khác biệt nào giữa các liệu pháp điều trị theo hướng COVID cụ thể như hydroxychloroquine, remdesivir, huyết tương dưỡng bệnh hoặc glucocorticoid, điều này không có gì đáng ngạc nhiên khi bất kỳ ai bị bệnh đủ để được đưa vào ICU thường xuyên nhận các loại thuốc này trừ khi có chống chỉ định.
Hạn chế
Khi chúng tôi vẫn đang khám phá các thông số thở máy và các dấu ấn sinh học đặc trưng cho căn bệnh mới lạ này, có thể có những yếu tố gây nhiễu mà nghiên cứu này không thể đánh giá, đặc biệt là khi thiếu các yếu tố dự báo cho bệnh chấn thương khí áp. Tính độc đáo của COVID-19 cũng làm cho việc tìm kiếm một nhóm điều khiển thích hợp khá khó khăn. Khi đã tìm hiểu thêm về cài đặt thông khí tối ưu, sinh lý bệnh và các lựa chọn điều trị cho COVID-19, các nghiên cứu trong tương lai nên kiểm tra các điểm dữ liệu cụ thể với chủ ý hơn đối với các yếu tố dự báo chấn thương khí áp, bệnh đi kèm và tử vong. Hơn nữa, các xu hướng được thấy trong mẫu nhỏ đơn trung tâm này, đặc biệt là nguy cơ tử vong do chấn thương khí áp và mối liên quan có thể có giữa hydroxychloroquine và chấn thương khí áp, có thể có ý nghĩa trong một nhóm thuần tập lớn hơn bao gồm nhiều trung tâm. Tuy nhiên, hiện tại, việc thu thập dữ liệu nên tiếp tục bao gồm các số liệu tiêu biểu cho cài đặt máy thở, ARDS và các chỉ số mức độ nặng của bệnh, và việc sử dụng các phương thức điều trị mới để tìm hiểu thêm về các bệnh đi kèm và nguyên nhân của bệnh nặng.
Kết luận
Sinh lý bệnh của ARDS rất phức tạp và ít được hiểu rõ. Vẫn còn phải xem liệu có điều gì đó vốn có duy nhất với COVID-19 khiến bệnh nhân dễ bị viêm cao hơn và cơ hô hấp tồi tệ hơn so với các nguyên nhân khác của ARDS hay không. Tuy nhiên, bất kể cơ chế nào, tỷ lệ chấn thương khí áp cao không tương xứng khi gặp COVID-19 phải được coi là chấn thương khí áp tương quan với thời gian nằm viện và nhập viện ICU lâu hơn, và có lẽ quan trọng nhất là xu hướng dẫn đến tử vong cao hơn. Cần làm việc nhiều hơn với các nghiên cứu trong phòng thí nghiệm và lâm sàng để hiểu căn bệnh này, sinh lý của nó và cách điều trị của nó. Trong khi đó, điều quan trọng là cộng đồng y tế dựa vào y học dựa trên bằng chứng, chẳng hạn như thông khí thể tích phổi thấp, và chăm sóc cá nhân tại giường cho bệnh nhân nặng.
References
Kronbichler, A, Kresse, D, Yoon, S, et al. Asymptomatic patients as a source of COVID-19 infections: a systematic review and meta-analysis. Int J Infect Dis. 2020;98(9):180–186.
Nishiura, H, Kobayashi, T, Miyama, T, et al. Estimation of the asymptomatic ratio of novel coronavirus infections (COVID-19). Int J Infect Dis. 2020;94(5):154–155.
Wang, D, Hu, B, Hu, C, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus– infected pneumonia in Wuhan, China. JAMA. 2020;323(11):1061–1069.
Papazian, L, Forel, JM, Gacouin, A et al; ACURASYS Study Investigators. Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med. 2010;363(12):1107–1116.
Schnapp, LM, Chin, DP, Szaflarski, N, Matthay, MA. Frequency and importance of barotrauma in 100 patients with acute lung injury. Crit Care Med. 1995;23(2):272–278.
Stewart, TE, Meade, MO, Cook, DJ, et al. Evaluation of a ventilation strategy to prevent barotrauma in patients at high risk for acute respiratory distress syndrome. N Engl J Med. 1998;338(6):355–361.
Haake, R, Shlichttg, R, Ulstad, DR, Henschen, RR. Barotrauma pathophysiology, risk factors, and prevention. Chest. 1987;91(4):608–613.
Acute Respiratory Distress Syndrome Network ; Brower, RG, Matthay, MA, Morris, A, Schoenfeld, D, Thompson, BT, Wheeler, A. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Eng J Med. 2000;342(18):1301–1308.
Boussarsar, M, Thierry, G, Jaber, S, Roudot-Thoraval, F, Lemaire, F, Brochard, L. Relationship between ventilatory settings and barotrauma in the acute respiratory distress syndrome. Intensive Care Med. 2002;28(4):406–413.
Grasso, S, Stripoli, T, De Michele, M, et al. ARDSnet ventilatory protocol and alveolar hyperinflation: role of positive end-expiratory pressure. Am J Respir Crit Care Med. 2007;176(8):761–767.
Briel, M, Meade, M, Mercat, A, et al. Higher vs lower positive end-expiratory pressure in patients with acute lung injury and acute respiratory distress syndrome: systematic review and meta-analysis. JAMA. 2010;303(9):865–873.
Simonds, AK . Pneumothorax: an important complication of non-invasive ventilation in neuromuscular disease. Neuromuscul Disord. 2004;14(6):351-352.
Xu, XP, Zhang, XC, Hu, SL, et al. Noninvasive ventilation in acute hypoxemic nonhypercapnic respiratory failure: a systematic review and meta-analysis. Crit Care Med. 2017;45(7):e727–e733.
Chauhan, Z, Deonarine, U, Esteves, AR, Asif, H, Hernandez, F, Ferrer, G. Recognizing barotrauma as an unexpected complication of high flow nasal cannula. Chest. 2019;156(4): A1875–A1876.
Yang, X, Yu, Y, Xu, J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Resp Med. 2020;8(5):475–481.
McGuinness, G, Zhan, C, Rosenberg, N, et al. High incidence of barotrauma in patients with COVID-19 infection on invasive mechanical ventilation. Radiology. 2020;297(2):E252–E262.
Fowler, RA, Lapinsky, SE, Hallett, D, et al. Critically ill patients with severe acute respiratory syndrome. JAMA. 2003;290(3):367–373.
Yam, LY, Chen, RC, Zhong, NS. SARS: ventilatory and intensive care. Respirology. 2003;8(suppl 1):S31–S35.
Lien, TC, Sung, CS, Lee, CH, et al. Characteristic features and outcomes of severe acute respiratory syndrome found in severe acute respiratory syndrome intensive care unit patients. J Crit Care. 2008;23(4):557–564.
Das, KM, Lee, EY, Jawder, SE, et al. Acute Middle East respiratory syndrome coronavirus: temporal lung changes observed on the chest radiographs of 55 patients. Am J Roentgenol. 2015;205(3): W267–S274.
Li, H, Weng, H, Lan, C, et al. Comparison of patients with avian influenza A (H7N9) and influenza A (H1N1) complicated by acute respiratory distress syndrome. Medicine (Baltimore). 2018;97(12):e0194.
World Health Organization . COVID-19 Therapeutic Trial Synopsis. World Health Organization website. Published 2020. Accessed February 18, 2020. https://www.who.int/blueprint/priority-diseases/key-action/COVID19_Treatment_Trial_Design_Master_Protocol_synopsis_Final_18022020.pdf
ARDS Definition Task Force , Ranieri, VM, Rubenfeld, GD, Thompson, BT, et al. Acute respiratory distress syndrome: the berlin definition. JAMA. 2012;307(23):2526–2533.
Pandharipande, PP, Shintani, AK, Hagerman, HE, et al. Derivation and validation of Spo2/Fio2 ratio to impute for Pao2/Fio2 ratio in the respiratory component of the sequential organ failure assessment score. Crit Care Med. 2009;37(4):1317–1321.
Kao, H-K, Wang, J-H, Sung, C-S, Huang, YC, Lien TC Pneumothorax and mortality in the mechanically ventilated SARS patients: a prospective clinical study. Crit Care. 2005;9(4): R440.
Pinson, R. Revisiting Respiratory Failure. ACP Hospitalist website. Published 2013. Accessed June 15, 2020. https://acphospitalist.org/archives/2013/11/coding.htm
Marcy, TW. Barotrauma: detection, recognition, and management. Chest. 1993; 104:578–584.
Gattinoni, K, Coppola, S, Cressoni, M, Busana, M, Rossi, S, Chiumello, D. COVID-19 does not lead to a “typical” acute respiratory distress syndrome. Am J Resp Crit Care Med. 2020;201(10):1259–2130.
Gattinoni, L., Chiumello, D, Rossi, S. COVID-19 pneumonia: ARDS or not? Crit Care. 2020;24(1):154.
Gattinoni, L, Chiumello, D, Caironi, P, et al. COVID-19 pneumonia: different respiratory treatments for different phenotypes? Intensive Care Med. 2020;46(6):1099–1102.
Marini, JJ, Gattinoni, L. Management of COVID-19 respiratory distress. JAMA. 2020;323(22):2329–2330.
Tobin, MJ . Does making a diagnosis of ARDS in patients with coronavirus disease 2019 matter? Chest. 2020;S00123692(20)31957–31957.
Calandrino, FS, Anderson, DJ, Mintun, MA, Schuster, DP. Pulmonary vascular permeability during the adult respiratory distress syndrome: a positron emission tomographic study. Am Rev Respir Dis. 1988;138(2):421–428.
Kiiski, R, Takala, J, Kari, A, Milic-Emili, J. Effect of tidal volume on gas exchange and oxygen transport in the adult respiratory distress syndrome. Am Rev Respir Dis. 1992;146(5 pt 1):1131–1135.
Roupie, E, Dambrosio, M, Servillo, G, et al. Titration of tidal volume and induced hypercapnia in acute respiratory distress syndrome. Am J Respir Crit Care Med. 1995;152(1):121–128.
Protti, A, Cressoni, M, Santini, A, et al. Lung stress and strain during mechanical ventilation: any safe threshold? Am J Respir Crit Care Med. 2011;183(10):1354–1362.
Giamarellos-Bourboulis, EJ, Netea, MG, Rovina, N, et al. Complex immune dysregulation in COVID-19 patients with severe respiratory failure. Cell Host Microbe. 2020;27(6):992–1000.
Mehta, P, McAuley, DF, Brown, M, Sanchez, E, Tattersall, RS, Manson, JJ. COVID-19: consider cytokine storm syndromes and immunosuppression. Lancet. 2020;395(10229):1033–1034.
Pan, C, Chen, L, Lu, C, et al. Lung recruitability in SARS-CoV-2 associated acute respiratory distress syndrome: a single-center, observational study. Am J Respir Crit Care Med. May 2020;201(10):1294–1297.
Slutsky, AS. Ventilator-induced lung injury: from barotrauma to biotrauma. Resp Care. 2005;50(5):646–659.
Chen, L, Xia, HF, Shang, Y, Yao, SL. Molecular mechanisms of ventilator-induced lung injury. Chin Med J (Engl). 2018;131(10):1225–1231.
Wrigge, H, Zinserling, J, Stüber, F, von Spiegel, T, Hering, R, Wetegrove, S, Hoeft, A, Putensen, C. Effects of mechanical ventilation on release of cytokines into systemic circulation in patients with normal pulmonary function. Anesthesiology. 2000;93(6):1413–1417.
Li, H, Wang, G, Lin, S, Wang, C, Zha, J. Loss of interleukin-6 enhances the inflammatory response associated with hyperoxia-induced lung injury in neonatal mice. Exp Ther Med. 2019;17(4):3101–3107.