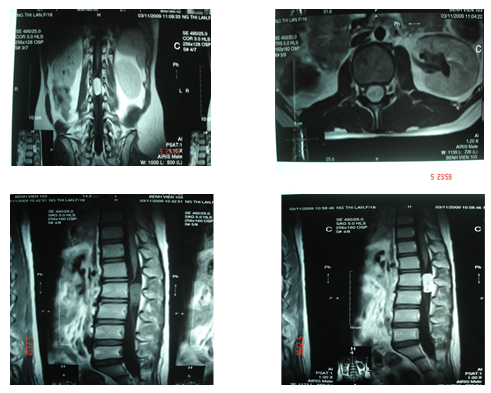
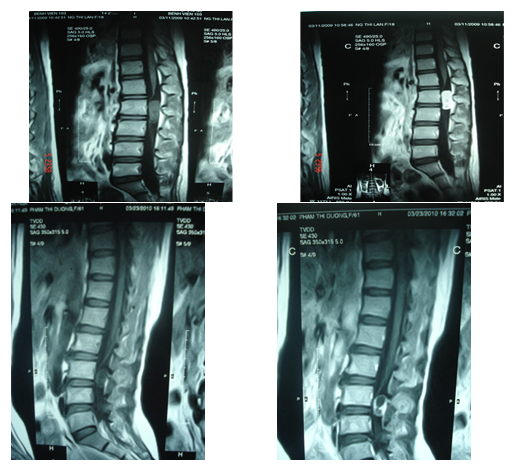
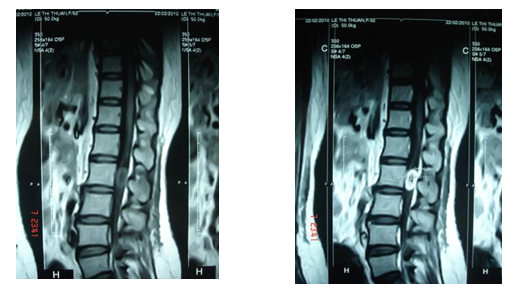
Đại cương.
Tỷ lệ:
U tuỷ là một bệnh hiếm gặp, chiếm tỷ lệ 2,06% so với các khối u trong cơ thể nói chung và chiếm tỷ lệ 15% các u thuộc hệ thống thần kinh trung ương. U tuỷ ít hơn u não 4 – 6 lần ở người lớn; ở trẻ em u tuỷ rất hiếm gặp.
Có nhiều phương pháp cận lâm sàng giúp cho xác định bệnh lý u tuỷ như chụp cột sống thường, chụp tuỷ cản quang (myelography), chụp cắt lớp vi tính ( CLVT), chụp cộng hưởng từ (MRI). Trong đó chụp tuỷ cản quang vẫn đóng vai trò quan trọng. Tuy nhiên, không thể phủ nhận tính ưu Việt tuyệt đối trong chẩn đoán u tuỷ của cộng hưởng từ, nó cho biết một cách chính xác vị trí, kích thước, hình dạng khối u cũng như sự xâm lấn đè ép của u với tuỷ rễ thần kinh trong ống sống và các thành phần liên quan khác.
Phân loại u tuỷ:
Theo định khu:
Đây là phân loại thường áp dụng trong lâm sàng, giúp cho các chẩn đoán và điều trị phẫu thuật.
U vùng cột sống cổ chiếm tỷ lệ thấp (
U vùng cột sống ngực chiếm tỷ lệ cao nhất (>65%)
U vùng cột sống thắt lưng – cùng chiếm khoảng 15 – 25%, hay gặp là u rễ thần kinh.
Theo tổ chức học:
Đây là phân loại có tính khoa học, thường tiến hành sau phẫu thuật, phục vụ cho công tác nghiên cứu, điều trị và tiên lượng bệnh.
Theo kinh điển các tác giả chia thành 2 nhóm:
U nguyên phát (u màng ống nội tuỷ, u nguyên bào thần kinh đệm, u nguyên bào tuỷ, u mạch máu, …)
U di căn do ung thư từ các cơ quan khác đến tuỷ.
Ngày nay, các tác giả đi đến thống nhất phân loại dựa trên nguồn gốc tổ chức học u:
Meningioma (u màng tuỷ – chiếm tỷ lệ cao khoảng 15-25%).
Neurinoma (u rễ thần kinh – bao gồm cả Schwannoma và neurofiboma chiếm tỷ lệ cao từ 30 – 50%).
Còn lại các u sau đây chiếm tỷ lệ thấp:
Ependymoma (u màng ống nội tuỷ).
Astrocytoma (u tế bào hình sao).
Dermoidcyst (u nang bì).
Lipoma (u mỡ).
Lymphoma (u hạch bạch tuyến).
Haemangioma (u máu).
U sụn.
U di căn.
U hỗn hợp khác.
Theo giải phẫu:
U nội tuỷ (intramedulle tumor): hiếm gặp (khoảng 5 – 10%) thường là u màng ống nội tuỷ (ependymoma), u nang, u nguyên bào xốp hoặc u mỡ (lipoma).
U ngoài tuỷ (extramedulle tumor) hay gặp, người ta chia ra như sau:
U ngoài tuỷ – dưới màng cứng (intradural – extramedulle tumor): là những u hay gặp chiếm khoảng 65 – 75%, thường là u màng tuỷ (meningioma) và u rễ thần kinh (neurinima)…. Đây là những u lành tính, ranh giới rõ, mật độ chắc,phẫu thuật có thể lấy được toàn bộ u, ít gây tổn thương tuỷ- rễ thần kinh. Có tác giả nghiên cứu thấy u phát triển từ dây chằng răng dính vào màng tuỷ. Hay gặp u loại này ở đoạn tuỷ D4 – D8 hiếm khi thấy ở đoạn tuỷ 12 trở xuống do dây chằng răng không còn bám tới đoạn này.
U ngoài tuỷ – ngoài màng cứng (extradural – extramedulle tumor): thường là những u di căn, u máu hoặc u xương… chiếm tỷ lệ thấp khoảng 15 – 25%.
U hỗn hợp: là loại u phát triển trong và ngoài màng cứng, u có dạng hình “đồng hồ cát” hoặc u có dạng hai túi…U dạng đồng hồ cát là thể u đặc biệt một phần u nằm trong ống sống, một phần u chui qua lỗ ghép ra ngoài ống sống. Nếu ở đoạn ngực thì u có thể nằm trong trung thất. Nếu ở đoạn thắt lưng thì u có thể nằm trong ổ bụng hoặc khung chậu: u loại này có thể to bằng quả chanh, quả cam thậm chí to hơn. Phẫu thuật lấy triệt để loại u này rất khó khăn. Để phát hiện loại u này chỉ có chụp cộng hưởng từ mang lại kết quả tốt nhất. Trước đây hay bỏ sót khi mổ u loại này.
Triệu chứng lâm sàng.
Giai đoạn đau rễ:
Đau do u tuỷ có đặc trưng là đau theo rễ thần kinh, thời gian đau lâu, nó có thể là triệu chứng duy nhất của bệnh. Nhiều trường hợp đau có thể kéo dài nhiều năm, bình thường đau kéo dài trên 6 sáu tháng. Vì thế có khi chẩn đoán nhầm với một số bệnh khác (như u vùng tuỷ cổ giai đoạn đầu hay nhầm với thoát vị đĩa đệm cổ; hoặc u vùng cột sống ngực dễ chẩn đoán nhầm là viêm rễ thần kinh liên sườn; u vùng cột sống thắt lưng dễ nhầm với các bệnh viêm dây thần kinh hông to, thoái hoá cột sống, viêm khớp cùng chậu,…)
Đặc điểm khởi bệnh bằng các dấu hiệu ban đầu thông thường như đau cột sống hoặc dị cảm hoặc rối loạn vận động chi một cách tự nhiên, từ từ và đau có xu hướng ngày một tăng lên.
Đau có thể do u phát triển và đè ép từ một bên tuỷ, hoặc cả hai bên chứng tỏ u nằm phía sau. Những u phát triển phía trước hoặc mặt trước bên tuỷ, u phát triển từ các rễ đuôi ngựa, có thể không có đau mà ngay từ đầu xuất hiện các triệu chứng rối loạn vận động của một vài nhóm cơ hoặc của cả chi thể mà không có biểu hiện đau rễ, hoặc nếu có thì cũng chỉ thoáng qua.
Gần 50% u tuỷ phát triển trực tiếp từ các rễ tuỷ, từ tuỷ hoặc từ các thành phần tuỷ và màng tuỷ nên đưa đến kích thích rễ sớm gây đau cột sống lưng ở các mức độ khác nhau; tính chất đau sâu, đau thắt trong cơ bắp, đặc biệt là ở cạnh sống, đau tăng dần theo thời gian. Tính chất đau ở đây khác hẳn một số bệnh lý khác, khi dùng thuốc triệu chứng đau giảm.
U rễ thần kinh so với u màng tuỷ thường gây đau sớm hơn vì u phát triển trực tiếp từ các rễ và di động hơn. Đau rễ có thể là triệu chứng lâm sàng duy nhất trong các u nang tuỷ.
Chẩn đoán u tuỷ trong giai đoạn đau rễ rất khó khăn (khoảng 15-20%).
Giai đoạn đè ép tuỷ:
Tuỳ theo mức độ đè ép tuỷ và vị trí u mà biểu hiện lâm sàng dưới các hình thức khác nhau, có thể thấy liệt một vài nhóm cơ hoặc liệt 2 chân nếu như u ở các đoạn tuỷ ngực và thắt lưng, liệt tứ chi trong u tuỷ cổ.
Trong trường hợp các u chèn ép một nửa tuỷ bên (bên trái hoặc bên phải) sẽ biểu hiện hội chứng Brown- Sequard với các triệu chứng sau: ở phía có u biểu hiện liệt tay và chân kiểu trung ương nhưng không còn cảm giác đau, trong khi đó ở phía nửa đối bên (bên không có u) không liệt nhưng mất cảm giác đau. Hội chứng Brown – Sequard hay gặp u chèn ép tuỷ cổ hoặc tuỷ ngực cao.
Sự hình thành bại liệt hoàn toàn phụ thuộc vào mức độ đè ép tuỷ đo u gây nên và tuỳ thuộc vào độ thiếu máu trong tuỷ. Rối loạn vận động có thể một bên hoặc hai bên điều đó được quan sát thấy trong các u nằm giữa ở mặt trước hoặc mặt sau tuỷ, hoặc các u trong tuỷ.
Rối loạn cảm giác có ý nghĩa đặt biệt như dị cảm (30%), tê bì theo rễ thần kinh (60-90%). Tuy nhiên nó còn phụ thuộc vào nguồn gốc u. Sau những u ngoài tuỷ thường những rối loạn cảm giác nông xuất hiện muộn hơn, trước hết là cảm giác đau, sau đó là cảm giác nhiệt và cuối cùng là cảm giác vào xúc giác. Trong các trường hợp phân ly cảm giác (rối loạn vận động, mất cẩm giác nhiệt và đau) các tác giả gặp trên 20% các trường hợp u ngoài tuỷ, theo kinh điển cho thấy phân ly cảm giác hiếm gặp ở các u trong tuỷ.
Rối loạn cơ thắt (sphinter) có thể thấy trong tất cả các u, không phụ thuộc vào đoạn tuỷ, chúng thường như là có sớm hơn, rầm rộ hơn ở các u trong tuỷ so với các u ngoài tuỷ. Biểu hiện lâm sàng là bí tiểu hoặc đái rỉ mà không giữ được nước tiểu.
Rối loạn sinh dục có thể quan sát thấy chủ yếu khi u chèn ép phần đuôi ngựa và đoạn cổ.
Rối loạn phản xạ dựng lông (pilomotorius) và rối loạn bài tiết mồ hôi.
Rối loạn dinh dưỡng có thể gặp loét bàn chân trong các u vùng thắt lưng, teo cơ gặp các u trong và ngoài tuỷ; gõ các gai sau hoặc cơ cạnh sống luôn đau ở ngang mức u tuỷ.
U tuỷ vùng cổ cao có thể có những triệu chứng rối loạn tiểu não (do phù tuỷ hoặc rối loạn lưu thông dịch não tuỷ trên chỗ đè ép). Hậu quả là liệt các dây sọ như tổn thương dây V, teo cơ ức – đòn – chũm và cơ thang, có thể gặp rối loạn nhánh quặt ngược của dây X; dây IX và dây XII. Có thể quan sát thấy rối loạn tim mạch( mạch chậm) do kích thích dây X (ở hành não), rất hiếm gặp mạch nhanh. Rối loạn hô hấp phát sinh là do vận động đầu một cách đáng kể làm tăng sự đè ép tuỷ. Có thể biểu hiện tăng thân nhiệt (410C – 420C), hiếm gặp giảm nhiệt độ. Thân nhiệt tăng lên do tổn thương trung tâm điều hoà thân nhiệt của hành não. Những u vùng này có thể xâm nhập tới hố sọ sau, đưa đến hội chứng tăng áp lực nội sọ (đau đầu, nôn, ú phù gai thị, liệt các dây sọ trong u sọ tuỷ).
Nếu đè ép động mạch đốt sống hoặc các nhánh của nó có thể tạo nên sự rối loạn cung cấp máu các khu vực tương ứng gây nên các triệu chứng về não.
Các u nằm ở phần ngực trên (C7 – D2) trong giai đoạn đầu của bệnh biểu hiện đau tự phát ở một bên hoặc hai bên. Trong đa số trường hợp nguồn gốc của đau chỉ được phát hiện khi xuất hiện rối loạn vận động, liệt chi hoặc liệt cơ thắt và sự phát triển nhanh là đặc trưng của u vùng này.
U nằm ở đoạn ngực thấp (D7 – D12) gây đau rễ ở khu vực liên sườn hoặc có thể có hội chứng bụng – ngực (10%) hoặc một số bệnh lý lồng ngực khác. Những đoạn thắt lưng luôn bắt đầu đau rễ một bên và sau đó là đau rễ hai bên. Các u này gây đau thắt lưng hoặc đâu hai chi, triệu chứng đau tiến triển từ vài tháng tới hàng năm là triệu chứng duy nhất.
Các u vùng đuôi ngựa thường có triệu chứng nghèo nàn, chúng có thể phát triển một thời gian dài với triệu chứng đau tự phát hoặc đau khi thở.
Chẩn đoán u tuỷ.
Việc chẩn đoán phát bệnh u tuỷ cần phân biệt với các bệnh khác ở vùng bụng – ngực và một vài bệnh lý phát sinh từ đốt sống, với tất cả các tổn thương trong ống sống liên quan đến rễ hoặc tuỷ. Việc chẩn đoán u tuỷ ở giai đoạn sớm (giai đoạn đau rễ) còn nhiều khó khăn. Theo Arseni chỉ có khoảng 20% u tuỷ được chẩn đoán ở giai đoạn rễ. Theo Fried (1988) chẩn đoán giai đoạn sớm khoảng 25% Osborn A.G. (1994) nhận thấy trong những năm gần đây nhờ có máy cắt lớp vi tính (CT-scanner) và chụp cộng hưởng từ (MRI) thì tỷ lệ u tuỷ được chẩn đoán sớm đã đạt khoảng 50%.
Giai đoạn đau rễ cần chẩn đoán phân biệt với những bệnh đau thần kinh chẩm, hội chứng cổ – vai, những bệnh bụng ngực (viêm màng phổi, đau thắt ngực bệnh dạ dày, tá tràng, bệnh gan mật) những bệnh vùng thắt lưng – cùng( bệnh lý gai đôi, hội chứng thắt lưng hông, bệnh lý chậu hông…) . Tuy nhiên không được quên rằng u tuỷ có thể kết hợp với các bệnh lý nói trên.
Muốn chẩn đoán bệnh u tuỷ, ngoài các triệu chứng lâm sàng nói trên còn cần phải dựa vào các xét nghiệm chuyên khoa:
Chụp cột sống không chuẩn bị:
Chụp cổ sống quy ước (hay còn gọi là chụp cột sống thường) là rất cần thiết và nhất thiết phải có trong chẩn đoán phân biệt đau rễ thần kinh do các nguyên nhân khác nhau như: hư cột sống, chấn thương cột sống, ung thư di căn vầo cột sống hoặc viêm khớp, cùng hoá thắt lưng V, gai đôi…
Trong bệnh u tuỷ sự thay đổi X quang xương là hiếm gặp và xuất hiện muộn (50%). Những thay đổi về xương chỉ rõ ràng khi u đạt đến một kích thước đủ lớn để đè ép xương. Kết quả của sự đè ép lâu dài của u là ống sống giãn rộng vì loạn dưỡng chân khớp, bản sống và thân đốt sống; biểu hiện hiệu tăng giãn cách cuống sống (dấu hiệu ELBERG – DYKA) trên phim thẳng. Sự giãn rộng cuống sống có thể từ một vài thân đốt sống.
Chọc ống sống thắt lưng:
Chọc ống sống thắt lưng với mục đích kiểm tra sự lưu thông dịch não tuỷ trong khoang dưới nhện và xét nghiệm kiểm tra các thành phần của dịch não tuỷ.
Sự lưu thông của dịch não tuỷ được đánh giá bằng các nghiệm pháp Queckenstedt- Stockey theo các tác giả có tới 90% trường hợp rối loạn lưu thông dịch não tuỷ.
Thành phần dịch não tuỷ thường cũng thay đổi theo sự rối loạn lưu thông. Biến đổi đầu tiên phải kể đến là albumin, nó thường tăng từ vài trăm miligram tới vài gram/lit. Trong trường hợp albumin tăng cao có thể thấy dấu hiệu Froin, trong đó thành phần tế bào lại gần như bình thường, người ta gọi đây là hiện tượng phân ly albumin – tế bào.
Thời gian gần đây nhờ có kính hiển vi điện tử (cùng với sự phát triển của ngành siêu cấu trúc tế bào) các tác giả đã chuẩn đoán được nguồn gốc của u tuỷ thông qua các nghiên cứu thành phần của dịch não tuỷ.
Chụp tuỷ cản quang:
Chụp tuỷ cản quang lần đầu tiên được Dandy W.E. tiến hành năm 1919 bằng loại cản quang âm tính (không khí hoặc oxy). Đến năm 1921, Sicar F. chụp tuỷ cản quang bằng lipiodol thành công, mở đầu cho việc dùng chất cản quang dương tính để kiểm tra khoang dưới nhện. Chất cản quang lipiodol mang nhiều nhược điểm như: viêm dính màng nhện, tồn tại lâu dài trong khoang dưới nhện. Sau này nhờ công nghệ phát triển đã sản xuất ra các chất cản quang tan trong nước metrizamide (amipaque, omnipaque,iopamiron) vào năm 1969 do Amen người Hà Lan tìm ra. Từ năm 1975 tới nay, chất cản quang tan trong nước đã thực sự thay thế các chất cản quang tan trong dầu trong việc kiểm tra khoang dưới nhện mà không có tai biến gì.
Khi tiến hành kỹ thuật người ta bơm vào khoang dưới nhện từ 10 – 15ml chất cản quang rồi thay đổi độ dốc của bàn tuỳ theo yêu cầu trong chẩn đoán. Hình ảnh chụp x quang sau chụp tuỷ có thể thấy các hình ảnh sau:
Viêm dính khoang dưới nhện: thuốc cản quang đọng thành giọt loang lổ hình da báo.
U tuỷ: tắc nghẽn cột thuốc cản quang hình trôn chén hoặc hình càng cua.
Ngoài ra có thể tiến hành chụp tuỷ bằng chụp cắt lớp vi tính (CT-scan) hoặc chụp cộng hưởng từ (MRI)
Điều trị và tiên lượng.
Chỉ định phẫu thuật tuyệt đối cho tất cả bệnh nhân đã được xác định có u tuỷ.
Chỉ định tương đối có những trường hợp u tuỷ cổ cao quá lớn và bệnh nhân đến giai đoạn muôn, những bệnh nhân già yếu, những bệnh nhân có lao phổi tiến triển, những bệnh lý ác tính cột sống rõ ràng, di căn tràn lan.
Chỉ định mổ cấp cứu trong những trường hợp u bị tụt kẹt hoặc chảy máu trong u gây liệt chi, gây bí tiểu một cách đột ngột.
Điều trị ngoại khoa có kết quả tuỳ thuộc nhiều yếu tố trong đó việc chẩn đoán sớm là vô cùng quan trọng. Các tác giả trong và ngoài nước đều cho rằng: Phẫu thuật vào giai đoạn đau rễ đem lại nhiều kết quả tốt.
Mục đích phẫu thuật là lấy bỏ toàn bộ u và hạn chế đến mức thấp nhất làm tổn thương rễ và tuỷ. Các trường hợp u màng tuỷ và u rễ thần kinh có khả năng phẫu thuật lấy trọn vẹn u. Một số u ác tính thì lấy toàn bộ u là cực kỳ khó khăn.
Thời gian phục hồi vận động ít nhất từ 3 tháng trở lên. Các tác giả thấy rằng: nếu bệnh nhân bị liệt không hoàn toàn thì thời gian có dấu hiệu phục hồi phải từ 2 tháng trở lên.
Tái phát u tuỷ khoảng từ 3 – 4% tuỳ theo tính chất của u và quá trình phẫu thuật lấy bỏ được hết tổ chức hay không.
Điều trị phục hồi sau mổ đóng vai trò vô cùng quan trọng, nó giúp bệnh nhân mau chóng trở lại đời thường, đồng thời tránh được các biến chứng như loét điểm tỳ, viêm phổi, viêm bàng quang, viêm thận, teo cơ cứng khớp….
Kết luận.
U tủy là một bệnh lý hiếm gặp, tuy nhiên bệnh cần được chẩn đoán sớm và phẫu thuật sớm, có như vậy mới tránh được các biến chứng và các di chứng nặng nề.
Tài liệu tham khảo.
Bài giảng PTTK dành cho Đại học. Bộ môn BM9.
Bài giảng PTTK dành cho sau Đại học. Bộ môn BM9.
Handbook US 2009.
Một số hình ảnh minh hoạ