Mở đầu
Viêm phổi hoại tử (VPHT) là một thể nặng của bệnh lý phổi với sự hình thành của các hang nhỏ, áp-xe nhỏ (
VPHT đã được biết đến từ lâu trong lịch sử và là nguyên nhân quan trọng ở trẻ em lẫn người lớn trước đây. Bệnh cảnh lâm sàng của VPHT đã được Hippocrates mô tả đầu tiên, sau đó Laennec mô tả chi tiết vào năm 1826.
Trong thời đại kháng sinh, VPHT trở nên rất ít gặp. Tuy nhiên, trong 2 thập kỷ gần đây, VPHT lại có xu hướng gia tăng trở lại ở nhiều nơi trên thế giới. Theo một nghiên cứu tại Pháp, tần suất VP có biến chứng hoại tử tăng gấp đôi trong giai đoạn 2009-2011 (9%) so với giai đoạn 2006-2009 (4,5%).
Bệnh nguyên
VPHT có thể do nguyên nhân nhiễm trùng hay không nhiễm trùng.
Nguyên nhân nhiễm trùng
Trong phạm vi bài viết này, chúng tôi chỉ đề cập đến nguyên nhân nhiễm trùng.
Bảng 1: Tác nhân nhiễm trùng gây viêm phổi hoại tử.
|
Vi khuẩn |
Vi-rút |
Nấm |
|
Streptococcus pneumoniae Staphylococcus aureus Steptococcus mitis spp. Streptococcus pyogenes (group A) Mycoplasma pneumonia Pseudomonas spp. Fusobacterium spp. |
Cúm Adenovirus Nhóm Herpes bao gồm Cytomegalovirus (CMV), Varicella-Zoster, Epstein-Barr virus (EBV)
|
Aspergilus spp. Candida spp. Histoplasma capsulatum Coccidiodes spp. Blastomyces spp. Cryptococcus neoformans |
S.pneumonia là nguyên nhân chủ yếu, đặc biệt các chủng phế cầu không được bảo vệ bởi vaccine phế cầu hiện hành, đặc biệt là serotype 3 và 19A. Phế cầu serotype19A là chủng đáng lưu ý do thường gây bệnh cảnh nặng và có thể gây VPHT, lại thường đề kháng với nhiều loại kháng sinh.
S.aureus từ lâu đã được ghi nhận như nguyên nhân gây VPHT ở trẻ em, đặc biệt là nhóm tụ cầu kháng Methicillin (MRSA). Gần đây, mối quan tâm chính yếu đang tập trung vào tụ cầu có độc tố Panton-Valentine Leucocidine (PLV).
Không rõ yếu tố nào làm tăng nguy cơ diễn tiến thành VPHT: do điều trị kháng sinh không thích hợp (chậm trễ hay không đúng), do độc lực của vi khuẩn hay do đáp ứng quá mức của bệnh nhân. Nhưng có lẽ do sự phối hợp của nhiều yếu tố cùng lúc.
Panton-Valentin Leucocidin (PVL)
Là độc tố do S. aureus sản xuất ra có hoạt tính gây độc bạch cầu, được Panton và Valentine phát hiện từ 1932. PVL là một độc tố có 2 thành phần LukS-PV và LukF-PV. Cả 2 thành phần này được tiết ra trước khi tập họp lại trong các heptamer tạo nên các lỗ nhỏ trẻn màng neutrophil, đưa đến hiện tượng ly giải tế bào. Trên In vitro, PVL gây phân hủy bạch cầu do tạo thành những lổ nhỏ ở màng tế bào đưa đến giải phóng các hạt nhỏ gây độc tế bào gây viêm và tổn thương phổi. Quá trình chết theo chương trình (apostosis) gia tăng, dãn mạch tại chổ và hoại tử mô. Hiện tượng này lại còn có thể có thể tự khuếch đại.
Theo y văn trước đây, có khoảng 2% chủng S.aureus có tiết PVL. Tần suất chủng tụ cầu tiết PVL tại Pháp là dưới 0,4% và tại Anh là dưới 2%. Trong trường hợp có tiếp xúc gần gũi, tỷ lệ người mang S.aureus tiết PVL có thể cao hơn.
S.aureus có PVL có kết hợp chặt chẽ với bệnh da và mô mềm, tương đối ít tạo thành tụ tập hay gây các thể bệnh xâm lấn như VPHT, bệnh lý cơ xương và nhiễm khuẩn huyết.
PVL được chẩn đoán bằng kỹ thuật PCR phát hiện đoạn gen đặc hiệu cho chủng sinh PVL (gene germ A).
Hiện nay, ghi nhận VPHT do S.aureus có PVL xuất hiện khắp nới trên thế giới.
Gillet và cộng sự (2002) lần đầu tiên báo cáo mối liên quan giữa PVL và VPHT do tụ cầu nặng và thường là tử vong ở trẻ em và người lớn còn trẻ hoàn toàn khỏe mạnh trước đó. Tác giả ghi nhận tỷ lệ tử vong trong VPHT do tụ cầu có PVL là 63%. Sau đó, VPHT do tụ cầu có PVL được báo cáo khắp nơi trên thế giới, với tỷ lệ tử vong dao động từ 56-63%, và có thể lên đến 75%.
Nguyên nhân không nhiễm trùng
Hít thức ăn, hóa chất (hydrocarbon, dầu, verni, nhựa thông), khói, dị vật.
Hội chứng hít phân su.
Hóa trị (Bleomycin, Cyclophosphamide).
Toxic shock syndrome.
Phản ứng thải ghép.
Bệnh Crohn.
Lupus đỏ hệ thống.
Bệnh u hạt Wegener và các bệnh viêm mạch máu hoại tử khác.
Bệnh hồng cầu hình liềm.
Bệnh vẩy nến.
Lâm sàng – cận lâm sàng – chẩn đoán
Biểu hiện lâm sàng của vpht
Tương tự như viêm phổi không biến chứng nhưng thường nặng hơn. Điểm khác biệt chính yếu là trẻ VPHT thường bệnh nặng hơn và thường kém đáp ứng với điều trị kháng sinh thích hợp. Trẻ thường sốt kéo dài, nhịp tim nhanh, thở nhanh, thiếu oxy máu, vẻ mặt nhiễm độc, kém tưới máu ngoại vi. Đôi khi có đau ngực và ho ra máu. Khám phổi có thể thấy ran phế quản, gỏ đục, có khí có dấu hiệu đẩy lệch trung thất.
Trường hợp VPHT do tụ cầu có PVL, thường có bệnh sử nhiễm S.aureus mới đây của bệnh nhân hay ở người thân gần gũi trong gia đình, và cũng có thể có bệnh sử mắc cúm trước đó Trên lâm sàng, bệnh được đặc trưng bởi sốt cao (>39oC), ho ra máu (40% trường hợp ở trẻ em), khạc đàm mủ, tim nhanh, tụt huyết áp. Thường có tổn thương nhiều thùy phổi và tràn dịch màng phổi.
Gợi ý chẩn đoán VPHT do tụ cầu có PVL:
Có triệu chứng nhiễm virus trước
Tam chứng: VPHT xuất huyết – sốc nhiễm trùng – giảm bạch cầu hạt.
Cận lâm sàng
Công thức máu:
Thiếu máu cũng là biểu hiện thường gặp.
Số lượng bạch cầu/ máu có thể tăng và có liên quan với tiến triển của bệnh.
Giảm tiểu cầu/máu.có thể là dấu hiệu của nhiễm khuẩn nặng và có thể ảnh hưởng đến các biện pháp can thiệp xâm lấn (chọc dò, dẫn lưu màng phổi, VATS).
Tăng tiểu cầu và tăng số lượng bạch cầu/máu có thể là dấu hiệu của phản ứng viêm cấp.
Các dấu ấn của phản ứng viêm cấp (số lượng bạch cầu, số lượng neutrophil, CRP, VS, procalcitonin,…): có liên quan với biến chứng VPHT và nên thực hiện ở bệnh nhân nghi VPHT. Trong quá trình điều trị VPHT cũng nên lặp lại mỗi tuần để theo dõi.
Các xét nghiệm sinh hóa máu:
Cần xét nghiệm urê, crêatinin/máu, ALT, AST mỗi tuần nếu điều trị kháng sinh tĩnh mạch trên 2 tuần. Ít khi có suy thận thật sự nhưng hạ natri/máu không phải là không thường gặp.
Vi sinh học:
Cần cấy máu ở bệnh nhân VPHT dù kết quả dương tính tuy có hơn VP không biến chứng nhưng nói chung tỷ lệ dương tính cũng không cao.
Cấy đàm qua lấy trực tiếp hay bằng các kỹ thuật kích thích khác, NTA thường ít có giá trị.
PCR đa mồi với bệnh phẩm hô hấp cải thiện kết quả vi sinh học và giúp phát hiện PVL.
Nội soi phế quản chẩn đoán hay điều trị chỉ định khi có dị vật hay dẫn lưu mủ nếu cần.
Chẩn đoán vpht
Được nghĩ tới khi viêm phổi không đáp ứng với điều trị thích hợp nhưng để chẩn đoán xác định cần phải có các phương tiện chẩn đoán hình ảnh.
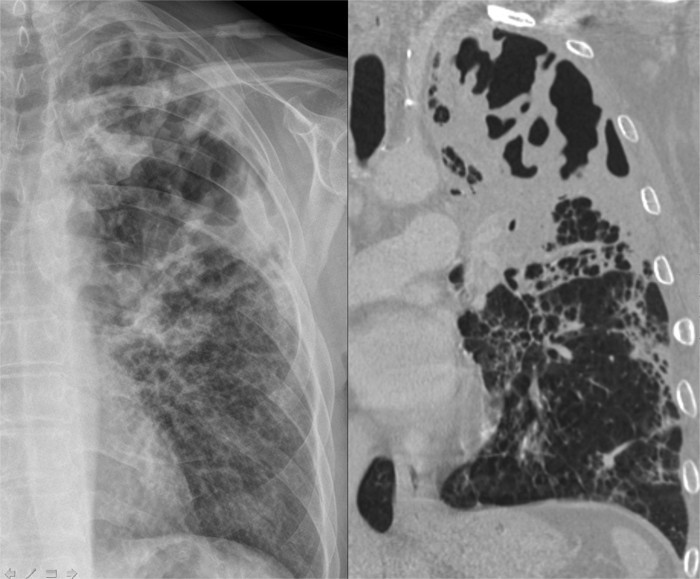
X quang ngực quy ước có thể thấy sang thương đông đặc phổi kèm bóng khí nhỏ, nhưng tỷ lệ bóng khí thấy được trên X quang phổi không cao (khoảng 22%) nên có thể bỏ sót VPHT.
Siêu âm ngực là phương pháp không xâm lấn giúp phát hiện sớm VPHT nhưng vai trò và giá trị của nó trong chẩn đoán VPHT hiện vẫn chưa được xác định rõ.
CT ngực là phương pháp hữu ích, nhạy cảm để giúp chẩn đoán xác định VPHT, đánh giá độ lan rộng của bệnh, và còn giúp phát hiện bất thường bẩm sinh kèm theo hay dị vật đường thở bỏ quên nếu có. Hiện nay, hầu hết các nghiên cứu đều chẩn đoán xác định VPHT bằng CT ngực. Các hình ảnh chính trong VPHT như sau:
Có vùng đông đặc phổi nhưng không giảm thể tích.
Phá hủy cấu trúc nhu mô phổi bình thường với sự hiện diện của vùng giảm bắt thuốc cản quang.
Có nhiều nang chứa khí hay dịch nhỏ ( 2mm).
Hình 1. Xquang và CT ngực viêm phổi hoại tử.
Hình 2. CT ngực viêm phổi hoại tử.
Điều trị
Xử trí ban đầu của VPHT tương tự như viêm phổi không biến chứng. Một số bệnh nhân cần điều trị hồi sức, đặc biệt trong trường hợp do tụ cầu có PVL
Bệnh nhân cần được cung cấp oxy nếu thiếu oxy máu và hỗ trợ hô hấp khác nếu có suy hô hấp nặng (ncpap, thở máy, thậm chí ecmo để cứu sống bệnh nhi).
Cần điều trị kháng sinh theo kinh nghiệm, bao phủ phế cầu, tụ cầu, streptococcus ga.
Kháng sinh cần dùng theo đường tĩnh mạch, liều cao, tùy theo mức độ kháng thuốc tại địa phương.
Clindamycine tiêm mạch được coi là kháng sinh thích hợp cho trẻ nghi nhiễm tụ cầu, bao gồm MRSA và vi khuẩn yếm khí.
Với những trẻ nhiễm trùng tại bệnh viện hay nghi nhiễm Enterobacteriaceae hay Pseudomonas aeruginosa, sử dụng kháng sinh kết hợp Ticarcillin hay piperacillin kèm chất ức chế beta lactamase phối hợp hoặc không phối hợp với một nhóm aminoglycoside.
Trong trường hợp tụ cầu có PVL, cần phối hợp kháng sinh kháng tụ cầu và kháng sinh có khả năng ức chế PVL (clindamycine, rifampicine, linézolide, acid fusidic).
Các công thức phối hợp kháng sinh đã được áp dụng thành công là: (clindamycin + rifampicin), (linezolide + rifampicin), (vancomycin + rifampicin), (vancomycin + clindamycin).
Cần lưu ý không sử dụng flucloxacillin ngay cả khi có phối hợp với rifampicin hay clindamycin, do flucloxacillin có thể làm gia tăng sản xuất PVL.
Thời gian điều trị kháng sinh dựa vào đáp ứng lâm sàng, thường là 4 tuần, hoặc ít nhất 2 tuần sau khi bệnh nhân hết sốt và cải thiện lâm sàng. Có tác giả báo cáo thời gian điều trị trung bình là 27 ngày, dao động từ 3-95 ngày
Các điều trị khác:
Cần đặc biệt lưu ý đến đánh giá và duy trì thể tích máu tuần hoàn.
Cần điều trị giảm đau thích hợp nếu đau do tổn thương màng phổi.
Immunoglobuline truyền tĩnh mạch (liều lượng ở trẻ em: 1mg/kg, có thể lặp lại sau 48 giờ) cũng là biện pháp điều trị đã được áp dụng thành công và đang còn được nghiên cứu tiếp.
Chỉ định điều trị ngoại khoa còn bàn cãi.
Trong trường hợp nhiều ổ hoại tử lan tỏa nhiều thùy, thất bại điều trị nội, có chỉ định phẫu thuật. Đôi khi phải thực hiện phẫu thuật 2 thì, dẫn lưu ổ mủ sau đó phẫu thuật cắt thùy phổi khi bệnh nhân ổn định.
Nếu vùng hoại tử khu trú ở 1 thùy phổi, có thể dẫn lưu qua da dưới hướng dẫn CT ngực, nhưng tỷ lệ thành công không cao, có thể có biến chứng dò phế quản màng phổi.
Trong trường hợp dò phế quản màng phổi, đa phần cần can thiệp phẫu thuật (80%).
Tiên lượng
Tuy việc điều trị VPHT thường kéo dài và khó khăn, nhưng dự hậu thường vẫn tốt ở đa số trẻ. Khoảng 80-90% các trường hợp VPHT ở trẻ khỏe mạnh đều có thể khỏi bệnh với điều trị kháng sinh đơn thuần. Sốt thường kéo dài 4-8 ngày. Chỉ một số ít trường hợp cần can thiệp ngoại khoa.
Có thể chỉ còn phát hiện dày màng phổi mà không kèm bất thường nhu mô sau 2 tháng. Kén khí phổi có thể hồi phục trong 6 tháng sau khi xuất viện.
Đa số bệnh nhân có hô hấp ký bình thường về lâu dài, nhưng cũng có một số bệnh nhân có hội chứng nghẽn tắc hay hội chứng hạn chế nhẹ.
Biến chứng có thể có:
Các biến chứng liên quan với nhiễm khuẩn nặng: sốc nhiễm khuẩn, đông máu nội mạch lan toả, suy thận cấp, rối loạn điện giải, ARDS.
Tràn dịch/tràn mủ màng phổi, tràn khí màng phổi, kén khí, dò phế quản-màng phổi, áp-xe phổi. Có báo cáo cho thấy viêm phổi hoại tử kèm tràn dịch màng phổi với tỷ lệ rất cao, 80 – 90% với 15- 55% dò phế quản – màng phổi.
Trái với nguy cơ tử vong rất cao trong lịch sử trước đây, hiện nay nhờ những tiến bộ trong đều trị, tỷ lệ tử vong trong VPHT nói chung đã giảm thấp, chỉ còn khoảng 5-7%.
Tài liệu tham khảo
Gillet Y, Vanhems P, Lina G et al. Factors predicting mortality in necrotizing community-acquired pneumonia caused by Staphylococcus aureus containing Panton-Valentine Leukocidin. CID. 2007; 45:315-321.
Ko DWT. Review on paediatric necrotizing pneumonia and its pulmonary co-morbidities. J Paediatr Respir Crit Care. 2014; 10(4): 20-30.
Krenke K, Sanocki M, Urbankowska E et al. Necrotizing pneumonia and its complications in children. Advs Exp. Med 2015; 12:9-17.
Lai SH, Wong KS, Liao SL. Value of lung ultrasonography in the diagnosis and outcome prediction of pediatric community-acquired pneumonia with necrotizing change. PLoS ONE 2015; 10(6): e0130082.doi:10.1371/journal.pone.0130082.
Mani C S, Murray D L. Acute pneumonia and its complications, in Long : Principles and Practice of Pediatric Infectious Diseases. 4th ed. 2012. Chapter 34. 235-245.
Mortaza S, Zahar JR, Kouaichet. Pneumonie à Staphylococcus aureus: quand faut-il l’évoquer et comment la traiter?. Réanimation 2010; 19:304-309.
Park KM, Son SK, Kim H-Y et al. Clinical features of necrotizing pneumonia in children 2014; 2(3): 208-212.
Sawicki GS et al. Necrotizing pneumonia in children : analysis of 80 cases at children’s hospital Boston from 1993-2005. Pediatr Respir Rev, 2006. 7: S266.
Sawicki GS, Lu FL, Valim C et al. Necrotizing pneumonia is an increasingly detected complication of pneumonia in children. Eur Respir J 2008; 31:1285-1291.
Shallcross LJ, Fragaszy E, Johnson AM et al. The role of the Panton-Valentine leucocidine toxin in staphylococcal disease: a systematic review and meta-analysis. Lancet 2013; 13: 43-54.
Spencer DA, Thomas MF. Necrotizing pneumonia in children. Paediatr Respir Rev 2014. 15:240-245.
Westphal FL, De Lima LC, Netto JCL et al. Surgical treatment of children with necrotizing pneumonia. J Bras Pneumol. 2010;36(6):716-723.