Đại cương:
Định nghĩa:
Là tình trạng tách rời các lớp của thành động mạch chủ
Một số yếu tố dịch tễ:
Nam thường gặp hơn so với nữ: 2-5 lần
Tuổi thường gặp:
Động mạch chủ lên: 50-55 tuổi
Nếu
Động mạch chủ xuống: 60-70 tuổi
Yếu tố nguy cơ:
Tăng áp lực lên thành động mạch chủ:
Tăng huyết áp.
Giãn động mạch chủ.
Van động mạch chủ một hoặc hai lá.
Hẹp eo động mạch chủ.
Thiểu sản quai động mạch chủ.
Do thủ thuật, phẫu thuật với động mạch chủ: dụng cụ thông tim, bóng động mạch chủ, vị trí phẫu thuật tim (đặt canuyn, kẹp động mạch chủ, nối mảnh ghép…).
Chấn thương.
Bất thường trung mạc động mạch chủ:
Gen:
Hội chứng Marfan
Hội chứng Ehler-Danlos, dạng mạch
Van ĐMC 2 lá (kể cả đã thay van ĐMC)
Hội chứng Turner
Hội chứng Loeys-Dietz
Phình/tách ĐMC có tính gia đình
Bệnh lý viêm mạch:
Viêm mạch Takayasu
Viêm mạch tế bào khổng lồ
Bệnh Behcet
Khác:
Mang thai
Bệnh thận đa nang
Sử dụng corticoid mạn tính hoặc thuốc ức chế miễn dịch
Tuổi già
Nhiễm khuẩn liên quan thành ĐMC do vi khuẩn hoặc dãn đoạn nhiễm trùng kế cận.
Nguyên nhân:
Dãn động mạch chủ hoặc tăng huyết áp gây rạn nứt nội mạc lòng mạch, sau đó máu sẽ thấm vào qua vết nứt. Dưới tác dụng của áp lực tuần hoàn theo nhịp đập, dòng máu thấm vào sẽ tách rời các lớp của thành động mạch chủ.
Phân loại:
Tách thành ĐMC có thể phân loại theo nhiều kiểu:
Phân loại theo tổn thương:
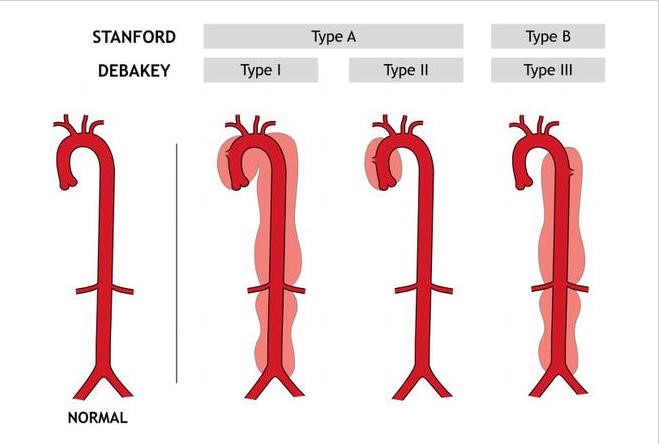
Tách động mạch chủ được phân loại theo De-Bakey hoặc Stanford. Trong đó phân loại theo Stanford được sử dụng rộng rãi trong lâm sàng:
Type A: tổn thương đoạn ĐMC lên cho dù khởi phát ở bất kỳ đoạn ĐMC nào.
Type B: thương tổn ĐMC đoạn xa kể từ chỗ xuất phát của nhánh động mạch dưới đòn trái.
Hình : phân loại theo De-Bakey và Stanford.
Phân loại theo thời gian bị bệnh:
Cấp tính: thời gian kể từ khi khởi phát
Bán cấp: 2-8 tuần
Mạn tính: > 8 tuần, khoảng một phần ba số bệnh nhân thuộc nhóm mạn tính.
Chẩn đoán:
Lâm sàng:
Triệu chứng cơ năng:
Đau ngực: Cảm giác đau có thể đau chói, dữ dội, như dao đâm, nhưng nổi bật là sự xuất hiện đau đột ngột nhanh chóng đạt mức tối đa. Cảm giác đau khi tách ĐMC ít khi lan lên cổ, vai, xuống hai cánh tay như đau thắt ngực điển hình của hội chứng mạch vành cấp. Hướng lan của cơn đau xuống lưng, bụng, bẹn và đùi là chỉ điểm cho quá trình tách thành ĐMC lan đi xa.
Triệu chứng của thiếu máu cấp nhánh động mạch cấp máu: tai biến mạch não (ĐM cảnh), đau bụng (ĐM mạc treo, ĐM thân tạng), đau hông lưng (ĐM thận), liệt hai chi dưới (ĐM chậu),
Một số biểu hiện hiếm gặp khác bao gồm suy tim ứ huyết (do nặng khi phình tách đoạn ĐMC lên), ngất (4 – 5% trường hợp do vỡ vào khoang màng tim, ép tim), ngưng tim.
Triệu chứng thực thể:
Huyết áp cao: đa số là nguyên nhân, phần còn lại là hậu quả của tách thành ĐMC đoạn xa do phình tách lan đến động mạch thận gây thiếu máu thận.
Hở van ĐMC: 18-50% các trường hợp tách ĐMC đoạn gần có hở van ĐMC từ nhẹ đến nặng,
Có chênh lệch về độ nảy của mạch hoặc huyết áp động mạch giữa hai tay hoặc mất mạch đột ngột. Mạch hai tay khác nhau là dấu hiệu thực thể đặc hiệu nhất của tách thành
ĐMC, gặp trong 38% các trường hợp.
Triệu chứng thần kinh gặp trong số 18-30% các trường hợp:
Nhũn não/ đột quỵ là triệu chứng thường gặp nhất ở tách thành ĐMC, chiếm 510% số bệnh nhân.
Thiếu máu tuỷ sống và bệnh thần kinh ngoại vi do thiếu máu, hay gặp nhất nếu tách thành ĐMC đoạn xa .
Các biểu hiện khác:
Tràn dịch khoang màng phổi trái do khối phình vỡ vào khoang màng phổi.
Phù phổi một bên hoặc ho ra máu do tách thành ĐMC lan vào động mạch phổi.
Xuất huyết tiêu hoá cấp tính do loét thực quản hoặc tá tràng.
Đau bụng cấp do phồng mạch lan vào động mạch mạc treo tràng.
Khó nuốt do khối phồng ĐMC đè vào thực quản.
Cận lâm sàng:
Xquang ngực: mặc dù có độ đặc hiệu thấp, song vẫn có giá trị chẩn đoán ban đầu nếu phối hợp với triệu chứng cơ năng và thực thể.
Điện tâm đồ: không đặc hiệu, hay gặp nhất là dày thất trái, các dấu hiệu khác bao gồm ST chênh xuống, thay đổi sóng T hoặc ST chênh lên.
Chụp cắt lớp vi tính (CT): là biện pháp được dùng nhiều do ít xâm lấn và cho phép chẩn đoán nhanh chóng khi cấp cứu, phát hiện được huyết khối trong lòng giả và xác định tràn dịch màng tim.
Chụp cộng hưởng từ (MRI):
MRI có thể xác định chắc chắn tách thành ĐMC, mức độ lan rộng, xác định chính xác vị trí nứt đầu tiên, xác định các nhánh động mạch bên có liên quan,
Siêu âm tim:
Siêu âm tim qua thành ngực.
Siêu âm qua thực quản (SÂTQ) ngày nay tương đối phổ biến, an toàn, có thể thực hiện nhanh chóng và dễ dàng tại giường kể cả ở bệnh nhân huyết động không ổn định, với độ chính xác cao .
Chụp động mạch chủ bằng thuốc cản quang:với các biểu hiện: hình ảnh cột thuốc cản quang bị tách rời hoặc xoắn vặn, dòng chảy lờ đờ hoặc không, không ngấm hết thuốc cản quang ở các mạch máu chính, hở van ĐMC…
Định lượng men trong huyết thanh: có hiện tượng giải phóng đặc hiệu các myosin chuỗi nặng (Mhc) của tế bào cơ trơn vào huyết tương khi có tách thành ĐMC (nồng độ Mhc trong huyết tương bình thường trong khoảng 0.9 ±0.4mg/l, ngưỡng chẩn đoán tách thành ĐMC là 2.5mg/l.
Chẩn đoán phân biệt:
Nhồi máu cơ tim
Phình động mạch chủ ngực.
Điều trị:
Để hoạch định chính xác chiến lược can thiệp, cần đánh giá các thương tổn như: (1) đoạn động mạch chủ bị tách; (2) vị trí vết rách nội mạc đầu tiên; (3) hở van ĐMC; (4) thương tổn động mạch vành; (5) thương tổn vùng quai ĐMC hoặc động mạch thận; (6) xuất hiện máu trong khoang màng tim, màng phổi hay trung thất.
Lựa chọn phương thức điều trị:
Tử vong khi tách thành động mạch chủ không phải do vết nứt nội mạc đầu tiên mà chủ yếu do tiến triển của phình tách gây chèn ép các mạch máu quan trọng hoặc vỡ.
Tách thành động mạch chủ type A bắt buộc phải điều trị ngoại khoa càng sớm càng tốt để giảm nguy cơ biến chứng (hở van động mạch chủ cấp, suy tim ứ huyết, ép tim, triệu chứng thần kinh) đồng thời để giảm nguy cơ tử vong (1%/ giờ).
Tách thành động mạch chủ type Β hiện còn nhiều điểm chưa thống nhất song nên khởi đầu bằng điều trị thuốc. Phẫu thuật thường chỉ định cho những bệnh nhân có biến chứng hoặc điều trị nội khoa thất bại.
Một số bệnh cảnh cần lưu ý:
Tách thành động mạch chủ có tụt huyết áp: nguyên nhân hàng đầu là vỡ thành động mạch chủ hoặc ép tim. Cần lập tức bù máu, dịch và chuyển mổ ngay. Nếu phải dùng thuốc vận mạch để nâng huyết áp thì nên dùng Norepinephrine hoặc Phenylephrine (không ảnh hưởng đến dP/dt), tránh dùng Epinephrine hoặc Dopamine.
Tách thành động mạch chủ có nhồi máu cơ tim cấp: chống chỉ định dùng thuốc tiêu sợi huyết. Chụp động mạch chủ trong giai đoạn cấp có nguy cơ rất cao tiếp tục gây tách thành và làm chậm trễ khoảng thời gian quý báu dành cho phẫu thuật.
Điều trị nội khoa:
Chỉ định điều trị nội khoa:
Tách thành động mạch chủ cấp tính type B không có biến chứng.
Tách thành động mạch chủ cấp tính đoạn quai, đơn thuần, huyết động ổn định.
Tách thành động mạch chủ mạn tính, ổn định.
Nội dung điều trị:
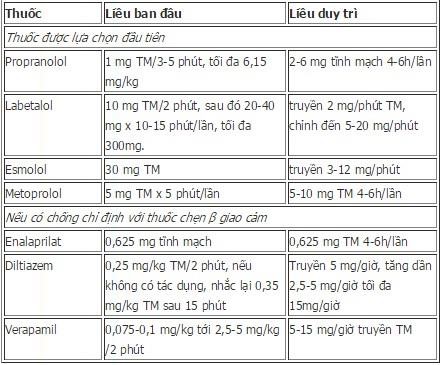
Hạ huyết áp cấp cứu bằng các thuốc hạ áp đường tĩnh mạch ở mọi bệnh nhân (trừ trường hợp đã sốc tim)
Phối hợp chẹn β giao cảm và một thuốc dãn mạch (ví dụ Nitroprusside Natri) được coi là phương thức điều trị nội khoa cơ bản đối với tách thành động mạch chủ. Nên dùng thuốc chẹn β giao cảm trước khi dùng thuốc dãn mạch để tránh phản xạ giải phóng catecholamine thứ phát.
Nếu có chống chỉ định với chẹn β, có thể dùng thuốc chẹn kênh canxi.
Bảng một số thuốc hạ huyết áp đường tĩnh mạch và liều lượng.
Điều trị ngoại khoa:
Chỉ định mổ:
Tách thành động mạch chủ cấp type A, trừ trường hợp không thể phẫu thuật do các bệnh lý nặng kèm theo. Chống chỉ định thường gặp là đột quỵ mới do nguy cơ vùng nhũn não chuyển thành xuất huyết não khi dùng chống đông và do hiện tượng tái tưới máu sau phẫu thuật.
Tách thành động mạch chủ cấp type B kèm: khối phình tách phồng lên nhanh chóng, thấm máu phúc mạc, doạ vỡ, đau kéo dài không kiểm soát được và/hoặc thiếu máu chi hoặc tạng, tách lan ngược về động mạch chủ đoạn lên, có hở van động mạch chủ hoặc ở bệnh nhân có hội chứng Marfan.
Thời gian tiến hành chẩn đoán trước mổ càng dài, tỷ lệ tử vong trong và sau phẫu thuật càng cao.
Phương pháp mổ:
Mục đích của phẫu thuật nhằm cắt bỏ và thay thế đoạn động mạch chủ có vết nứt đầu tiên, chứ không phải toàn bộ phần động mạch chủ bị tách thành.
Nếu van động mạch chủ không thể sửa lại thì áp dụng phẫu thuật Bentall (thay đoạn gốc động mạch chủ và van động mạch chủ, cắm lại động mạch vành).
Dán keo động mạch chủ chiếm vai trò quan trọng, dùng để dán các lớp động mạch chủ bị tách và trám kín chỗ chảy máu của miệng nối ở động mạch chủ, nhờ đó làm giảm tỷ lệ thay van động mạch chủ, giảm chảy máu trong và sau mổ cũng như giảm tần suất và mức độ biến chứng.
Biến chứng của phẫu thuật:
Chảy máu
Nhiễm trùng
Hoại tử ống thận cấp và/hoặc thiếu máu mạc treo. Biến chứng đáng sợ nhất sau mổ tách thành động mạch chủ đoạn xuống là liệt hai chi dưới do thiếu máu vào động mạch tuỷ sống qua các động mạch gian sườn.
Các biến chứng muộn bao gồm hở van động mạch chủ tiến triển (nếu không thay van động mạch chủ luôn), phình mạch tại miếng nối và tái phát phình tách động mạch chủ.
Can thiệp nội mạch:
Đặt giá đỡ (Stent) trong lòng động mạch chủ được thực hiện trên số ít bệnh nhân có nguy cơ cao khi phẫu thuật, đa số là những bệnh nhân tách thành động mạch chủ xuống có triệu chứng giảm tưới máu chi dưới hoặc các tạng ổ bụng (như ruột, gan, và/hoặc thận). Đặt giá đỡ được coi là thành công khi bít được vết nứt nội mạc đầu tiên
Các biến chứng gồm nhồi máu ruột, suy thận, thuyên tắc chi dưới, vỡ lòng giả, hội chứng sau đặt Stent trong lòng động mạch chủ (tăng thân nhiệt và protein C phản ứng thoáng qua, tăng nhẹ bạch cầu đa nhân).
Đặt Stent và/hoặc đục lỗ lòng giả có thể áp dụng cho những bệnh nhân tách thành ĐMC type A để ổn định toàn trạng trước khi phẫu thuật.
Theo dõi:
|
Bệnh lý ĐMC |
Thời gian theo dõi |
Phương pháp |
|
Tách thành ĐMC cấp tính |
Trước khi ra viện, 1 tháng, 6 tháng, hàng năm |
CT scanner hay MRI ngực bụng, SÂ tim qua thành ngực |
|
Tách thành ĐMC mạn tính |
Trước khi ra viện, 1 năm, 2 tới 3 năm |
CT scanner hay MRI ngực bụng, SÂ tim qua thành ngực |
|
Sửa chữa gốc ĐMC |
Trước khi ra viện, hàng năm |
SÂ tim qua thành ngực |
|
Thay van ĐMC và ĐMC lên |
Trước khi ra viện, hàng năm |
SÂ tim qua thành ngực |
|
Quai ĐMC |
Trước khi ra viện, 1 năm, 2 tới 3 năm |
CT scanner hay MRI ngực bụng |
|
Stent ĐMC ngực |
Trước khi ra viện, 1 tháng, 2 tháng, 6 tháng, hàng năm hoặc 30 ngày |
XQ tim phổi, CT scanner ngực bụng |
|
HK trong thành ĐMC/loét thâm nhập cấp tính |
Trước khi ra viện, 1 tháng, 3 tháng, 6 tháng, hàng năm |
CT scanner hay MRI ngực bụng |
Tài liệu tham khảo
Nguyễn Lân Việt (2014), “tách thành động mạch chủ”, Thực hành bệnh tim mạch, NXB Y học.
Amstrong WF, Bach DS, Carey L et al. Spectrum of acute aortic dissection of the ascending aorta: a transesophageal echocardiographic study. J Am Soc Echocardiogr Barbant S, Eisenberg M, Schiller N. Diagnostic value of imaging techniques for aortic dissection. Am Heart J 1992;124:2:541-543.
Cigarroa JE, Isselbacher EM, DeSanctis RW et al. Diagnosis imaging in the evaluation of suspected aortic dissection: old standards and new directions. N Eng J Med Erbel R. Diseases of the thoracic aorta. Heart 2001;86:227-234.
Hagan PG, Nienaber CA, Isselbacher EM et al. The International Registry of Acute Aortic Dissection (IRAD): new insights into an old disease. JAMA 2000;283:879-903.
Harris JA, Bis KG, Glover JL et al. Penetrating atherosclerotic ulcer of the aorta. J Vas Surg 1994;19:90-98.
Khan IA, Nair Chandra. Clinical, diagnostic, and management perspectives of aortic dissection. Chest 2002;122:311-328.