Các xoắn khuẩn có dạng hình xoắn, có khả năng di động, các xoắn khuẩn có nhiều nơi trong tự nhiên, nhiều loại ký sinh trên cơ thể người và động vật. Một số xoắn khuẩn gây bệnh cho người, chúng ta sẽ lần lượt khảo sát 3 loại xoắn khuẩn
Các Treponema
Các Leptospira
Các Borrelia
Xoắn khuẩn giang mai ( treponema pallidum )
Họ vi khuẩn Treponema bao gồm nhiều loài, có thể chia làm 2 loại.
Loại không gây bệnh: Loại này chiếm số đông, chúng sống nhiều nơi khác nhau trong cơ thể như ở đường sinh dục có T.genitale; ở hốc miệng có T.macrodentium.
Loại gây bệnh: gồm loài T. carateum gây bệnh pinta, loài T.pallidum với dưới loài T. pallidium subspecies pallidum gây bệnh giang mai hoa liễu thường gặp ở người, và thường được gọi tắt là T. pallidum.
Đặc tính sinh vật học
Đặc tính hình thái:
Vi khuẩn giang mai có dạng hình xoắn mảnh dài 8-20 µm, rộng 0,1-0,2 µm vi khuẩn có từ 8 đến 14 vòng xoắn đều, mổi vòng xoắn cách nhau khoảng 1 µm. Vi khuẩn không có vỏ, không tạo nha bào, chúng có lông ở 2 đầu nhưng không di động bằng lông mà bằng sự uốn khúc các vòng lượn và quay quanh trục của nó.
Vi khuẩn giang mai có thể bắt màu thuốc nhuộm Giemsa, nhưng vi khuẩn bắt màu tốt nhất là phương pháp nhuộm thấm bạc, nên đây là phương pháp thông dụng dùng để nhuộm xoắn khuẩn, xoắn khuẩn giang mai bắt màu nâu đen trên một nền màu nâu nhạt.
Treponema pallidum cho đến hiện nay vẫn chưa nuôi cấy được trên môi trường nhân tao, cách giữ chủng duy nhất hiện nay là tiêm truyền nhiều lần qua tinh hoàn thỏ.
Tính chất đề kháng
Xoắn khuẩn giang mai đề kháng rất kém, ra khỏi cơ thể động vật vi khuẩn chết nhanh chóng. Các chất sát khuẩn thông thường như iod, thủy ngân, xà phòng dể dàng giết chết vi khuẩn, ở nhiệt độ 42oC vi khuẩn bị giết chết trong khoảng 30 phút, trong huyết thanh cất giử ở nhiệt độ 4oC vi khuẩn sống được 1 ngày, ở âm 70oC vi khuẩn tồn tại được nhiều năm. Vi khuẩn nhạy cảm với các thuốc kháng sinh như penicillin, tetracyclin.
Tính chất kháng nguyên
Cấu trúc kháng nguyên của vi khuẩn giang mai ít được biết, thân vi khuẩn chứa phức hợp protein, lipid và polysaccharide. Ở những bệnh nhân mắc bệnh giang mai trong huyết thanh có chứa một loại kháng thể có thể cho phản ứng với hợp chất lipit chiết xuất từ tim bê gọi là cardiolipin, đây là cơ sở cho phản ứng huyết thanh học cổ điển xác định bệnh giang mai.
Khả năng gây bệnh
Dịch tễ học
Vi khuẩn được lây truyền chủ yếu qua tiếp xúc sinh dục giữa người lành và người bệnh bị giang mai, khả năng lây truyền cao nhất lúc bệnh nhân bị giang mai ở giai đoạn I. Các đường lây truyền khác gồm niêm mạc mắt, niêm mạc miệng hoặc qua da bị xây sát. Ở phụ nữ có thai bị bệnh giang mai vi khuẩn có thể qua rau thai và gây giang mai bẩm sinh, mặt khác đứa trẻ của các bà mẹ này cũng có thể bị nhiễm trùng khi sinh, lúc trẻ đi qua đường sinh dục bà mẹ. Vi khuẩn giang mai cũng có thể được truyền qua đường truyền máu.
Đặc điểm sinh bệnh và bệnh lý
Giang mai mắc phải
Vi khuẩn giang mai xâm nhập nhanh qua niêm mạc toàn vẹn hoặc đã bị xây sát. Sau vài giờ vi khuẩn có ở hệ thống bạch huyết và vào máu. Thời gian thế hệ của vi khuẩn giang mai là 30-32 giờ. Thời gian ủ bệnh tỷ lệ với số lượng vi khuẩn đưa vào. Nói chung nồng độ vi khuẩn phải đạt 107 vi khuẩn/ 1 gam tổ chức trước khi xuất hiện tổn thương lâm sàng. Thực nghiệm cho thấy chích trong da số lượng vi khuẩn 106 có thể gây nên tổn thương bệnh lý sau 72 giờ, khi chích liều thấp thời gian dài hơn.
Trong nhiễm trùng tự nhiên ở người thời gian ủ bệnh trung bình 21 ngày. Bệnh diễn biến qua 3 thời kỳ.
Giang mai giai đoạn I: giai đoạn này kéo dài 2 đến 6 tuần lễ, biểu hiện bởi tổn thương tiên phát thường ở bộ phận sinh dục là săng giang mai. Vi khuẩn giang mai có nhiều ở tổn thương nên khả năng lây nhiễm cao.
Giang mai giai đọan II: từ 2 tháng đến 1 năm biểu hiện chính trong giai đoạn này là ban đỏ trên da và các tổn thương cơ quan nội tạng phát triển.
Giang mai giai đoạn III: tổn thương đã hình thành ở các cơ quan nội tạng như tim, mạch máu, xương, tổ chức thần kinh dưới dạng gôm giang mai. Tổn thương ở hệ thống thần kinh trung ương gây liệt và tàn phế.
Giang mai bẩm sinh
Ở phụ nữ có thai bị bệnh giang mai vi khuẩn có thể qua rau thai và gây bệnh cho thai nhi, đứa bé có thể chết khi còn trong bụng mẹ hoặc có thể sống đến khi sinh. Ở những đứa trẻ này trong cơ thể đã có các tổn thương giang mai ở cơ quan làm cho đứa trẻ có thể bị tàn phế.
Chẩn đoán phòng thí nghiệm
Có nhiều phương pháp chẩn đoán phòng thí nghiệm tùy theo giai đoạn của bệnh. Hai phương pháp chẩn đoán phòng thí nghiệm chính thường dùng.
Phương pháp chẩn đoán trực tiếp
Phương pháp này chỉ áp dụng với giang mai giai đoạn I khi có nhiều vi khuẩn ở tổn thương săng giang mai. Bệnh phẩm là chất tiết dịch từ tổn thương và phát hiện được sự hiện diện của vi khuẩn bằng các kỹ thuật sau.
Khảo sát vi khuẩn trên kính hiển vi nền đen.
Nhuộm nhuộm thấm bạc
Nhuộm kháng thể huỳnh quang trực tiếp.
Xác định DNA của xoắn khuẩn giang mai bằng kỹ thuật PCR
Phương pháp chẩn đoán gián tiếp
Bằng dùng các thử nghiệm huyết thanh học có hai loại phản ứng huyết thanh học được dùng. Loại phản ứng huyết thanh với kháng nguyên không đặc hiệu và loại phản ứng huyết thanh với kháng nguyên giang mai đặc hiệu.
Phản ứng huyết thanh với kháng nguyên giang mai không đặc hiệu
Trong loại phản ứng này kháng nguyên dùng là hợp chất lipid từ tim bê (cardiolipin). Có các loại phản ứng.
Phản ứng lên bông như phản ứng VDRL, RPR. Đây là các phản ứng dễ thực hiện, cho kết quả nhanh và thường dùng hiện nay ở các phòng thí nghiệm
Phản ứng ELISA (VISUWELL) kháng nguyên dùng là kháng nguyên trong phản ứng lên bông. Đây là kỹ thuật chẩn đoán mới cho kết quả tin cậy.
Phản ứng cố định bổ thể được dùng trước đây, hiện nay không còn dùng.
Phản ứng lên bông và phản ứng cố định bổ thể có khi cho những kết quả dương tính giả trong một số trường hợp như bệnh sốt rét, bệnh thận hư nhiễm mở, bệnh lupus ban đỏ, phụ nữ có thai.
Phản ứng huyết thanh với kháng nguyên giang mai đặc hiệu
Các phản ứng được dùng gồm.
Phản ứng hấp thụ kháng thể huỳnh quang giang mai (Fluorescent treponema antibody-Absorption: FTA-Abs) phản ứng này dương tính rất sớm trong bệnh giang mai và vẫn còn dương tính kéo dài ngay sau khi bệnh đã được điều trị hiệu quả.
Phản ứng kháng thể ngưng kết hồng cầu giang mai (TPHA).
Phản ứng ELISA xác định IgM: kháng thể kháng IgM (anti-IgM) được gắn lên các giếng, kháng thể này sẽ bắt IgM có trong huyết thanh của bệnh nhân, tiếp theo kháng nguyên giang mai thuần khiết sẽ xác định IgM đặc hiệu, phức hợp này sẽ được xác đinh khi cho kháng thể đơn dòng gắn enzyme. Phản ứng rất hửu ích để chẩn đoán giang mai bẩm sinh ở trẻ em.
Phản ứng bất động xoắn khuẩn giang mai (Treponema pallidum Immobilization:TPI). Huyết thanh bệnh nhân chứa kháng thể có thể làm bất động kháng thể giang mai. Phản ứng này cần dùng vi khuẩn giang mai sống nên không dùng trong chẩn đoán ở phòng thí nghiệm.
Các phản ứng huyết thanh với kháng nguyên đặc hiệu chính xác, nhưng đòi hỏi trang thiết bị đắt tiền nên khó áp dụng rộng rải. Các phản ứng đặc hiệu dương tính sớm ngay trong thời gian cuối giang mai giai đoạn I nên đây là loại phản ứng có thể dùng để chẩn đóan sớm bệnh giang mai. Tuy nhiên do độ nhạy cao các phản ứng này ít được dùng để theo dỏi đáp ứng với điều trị. Sau khi điều trị có hiệu quả chuẩn độ kháng thể trong phản ứng VDRL giảm nhanh: giảm 4 lần sau 3 tháng và giảm 8 lần sau sáu tháng nên phản ứng này thường được dùng để theo dõi đáp ứng với điều trị.
Phòng bệnh và điều trị
Phòng bệnh
Chủ yếu dùng các biện pháp chung như bài trừ mại dâm, giáo dục phòng bệnh STD, vệ sinh trong hoạt động sinh lý tình dục..
Điều trị
Kháng sinh penicillin hiện nay vẫn còn là thuốc chọn lọc để diều trị bệnh giang mai, các thuốc kháng sinh như tetracyclin, erythromycin có thể dùng cho các trường hợp dị ứng với penicillin hoặc cho trẻ em.
Xoắn khuẩn gây sốt vàng da xuất huyết ( leptospira)
Leptospira gồm nhiều chủng khác nhau có thể chia làm 2 loại
Loại không gây bệnh chiếm đa số, chúng sống khắp nơi trong tự nhiên.
Loại gây bệnh sống ký sinh ở động vật và gây bệnh cho động vật đó.
Ở Viêt Nam bệnh do Leptospira thường xảy ra ở nhiều rơi, nhiều địa phương có ổ dịch lưu hành.
Đặc điểm sinh vật học
Đặc điểm về hình thái
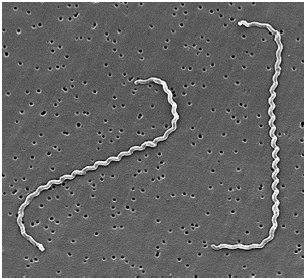
Leptospira là một lọai xoắn khuẩn nhỏ dài 4-20 µm, rộng 0,1-0,2 µm đầu uốn cong như hình chiếc móc câu, dưới kính hiễn vi nền đen các vòng xoắn đều và sát nhau. Vi khuẩn bắt màu tốt với phương pháp nhuộm thấm bạc vi khuẩn bắt màu nâu đen.
Hình 1. hình thể vi khuẩn L. ictero hemorhagie
Tính chất nuôi cấy
Leptospira có thể phát triển trên môi trường nuôi cấy nhân tạo. Vi khuẩn phát triển ở nhiệt độ thích hợp 28-30oC. pH hơi kiềm 7,2 – 7,5. Môi trường nuôi cấy xoắn khuẩn Leptospira cần phải có huyết thanh thỏ tươi như môi trường Terskich, môi trường Korthof. Trong các môi trường này xoắn khuẩn Leptospira mọc chậm khoảng 1 tuần, làm môi trường đục nhẹ. Ngoài ra vi khuẩn có thể phát triển trong phôi gà .
Tính chất đề kháng
Leptospira đề kháng kém, vi khuẩn có thể sống lâu trong nước có pH kiềm nhẹ ở nhiệt độ trên 22oC. Leptospira bị giết chết khi đun ở 50oC trong 10 phút nhưng chịu được lạnh, trong bệnh phẩm tạng phủ của chuột giữ ở tủ lạnh vi khuẩn này có thể sống đến 25 ngày. Ở pH axit vi khuẩn bị giết chết nhanh chóng, các hóa chất có tác dụng bề mặt như xà phòng và hóa chất phenol giết chết vi khuẩn dể dàng.
Leptospira nhạy cảm với nhiều kháng sinh như penicillin, tetracyclin, chloramphenicol.
Tính chất kháng nguyên:
Cấu trúc kháng nguyên của Leptospira rất khác nhau tùy theo mổi chủng. Vi khuẩn này có kháng nguyên thân, bản chất hóa học là polysaccaride, gồm 2 yếu tố đặc hiệu cho loài có tính chất cố định bổ thể, và yếu tố đặc hiệu nhóm có tính chất ngưng kết.
Hiện nay ở Việt Nam chọn 12 chủng Leptospira dùng trong chẩn đoán huyết thanh học gồm L. australis; L.autumnalis; L.bataviae; L. canicola; L.soi; L. grippotyphosa; L.hebdomadis; L.ictero-hemorrhagie; L.mitis; L. pomona; L.saxkoebing; L. sejroe.
Khả năng gây bệnh
Dịch tễ học
Vi khuẩn Leptospira gây bệnh thường ký sinh ở cơ thể động vật, thường nhất là chuột, vi khuẩn này gây nên nhiễm trùng thể ẩn ở chuột và chúng được đào thải ra môi trường bên ngoài qua nước tiểu của chuột gây nhiễm bẩn nguồn nước, vùng đất ẩm, các hồ nước tù đọng, vũng nước ở các hầm mỏ. Trong điều kiện thuận lợi pH kiềm và nhiệt độ trên 22oC vi khuẩn sống khá lâu ở những nơi này.
Vi khuẩn xâm nhập vào cơ thể qua những chổ da bị xây xát, qua niêm mạc, hoặc da lành nhưng ngâm lâu trong nước. Do vậy bệnh thường gặp ở những người làm ruộng, thợ hầm mỏ, thợ rừng hoặc những người tắm hoặc lội ở các hầm nước bị nhiễm bẩn vi khuẩn Leptospira.
Bệnh hiếm khi được truyền qua vết cắn của chuột. Bệnh xảy ra ở cả 2 giới, gặp ở mọi lứa tuổi, không có mùa rõ rệt..
Bệnh lý ở người
Thời gian ủ bệnh 2 – 26 ngày, bệnh đặc trưng bởi hội chứng nhiễm khuẩn nặng đồng thời các biểu hiện của tổn thương nhiều hệ thống cơ quan.
Hội chứng màng não
Hội chứng tổn thương gan và thận
Hội chứng xuất huyết
Bệnh thường kéo dài 9 – 12 ngày. Các trường hợp nặng tử vong do tổn thương nặng ở nhiều cơ quan và suy thận. Tuy nhiên sự hồi phục thường hoàn toàn, không để lại di chứng ở các cơ quan, thời gian hồi phục kéo dài 1 – 2 tháng.
Bệnh ở động vật
Động vật nhạy cảm là chuột, sau khi tiêm vào màng bụng chuột xoắn khuẩn gây bệnh, bệnh khởi phát với sốt vàng da và xuất huyết ở nhiều tạng phủ. Chuột chết mổ tử thi chuột tìm được nhiều xoắn khuẩn ở gan chuột.
Chẩn đoán phòng thí nghiệm
Chẩn đoán trực tiếp
Lấy bệnh phẩm là máu hoặc nước tiểu bệnh nhân trong tuần lể đầu. Soi tươi vi khuẩn dưới kính hiễn vi nền đen, hoặc nhuộm xoắn khuẩn bằng nhuộm Fontana -Tribondeau.
Bệnh phẩm được nuôi cấy vào môi trường Terskich hoặc Korthoff. Khảo sát vi khuẩn phát triển trong các môi trường này.
Tiêm truyền vào chuột lang là kỷ thuật phân lập tin cậy, khảo sát bệnh ở chuột, tìm xoắn khuẩn Leptospira ở các tạng phủ chuột.
Tìm acid nucleic của các Leptospira có thể thực hiện bằng thử nghiệm lai DNA hoặc PCR.
Chẩn đoán huyết thanh học
Có nhiều phản ứng huyết thanh học khác nhau, thông dụng và đặc hiệu cao là phản ứng ngưng kết Martin- Pettit, còn gọi là phản ứng ngưng kết tan. Trộn huyết thanh bệnh nhân với hỗn dịch có vi khuẩn Leptospira, nếu huyết thanh bệnh nhân có kháng thể tương ứng, các vi khuẩn sẽ ngưng kết sau đó vi khuẩn bị ly giải.
Phòng bệnh và điều trị
Phòng bệnh
Biện pháp chung
Trang bị phương tiện bảo hộ lao động cho người tiếp xúc với nguồn lây, diệt chuột.
Biện pháp đặc hiệu: dùng vaccine phòng bệnh được dùng ở một số nước.
Điều trị
Nhiều kháng sinh có hiệu quả tốt với Leptospira như penicillin, tetracyclin, chloramphenicol
Biện pháp điều trị hổ trợ
Các borrelia gây bệnh
Borrelia là một nhóm xoắn khuẩn gây bệnh cho người, trong phương thức truyền bệnh xoắn khuẩn này được truyền do môi giới trung gian ve hay rận. Các Borrelia gây nên bệnh sốt hồi quy và gần đây Borrelia gây bệnh Lyme.
Đặc tính chung của các borrelia
Hình thái và bắt màu
Đây là những xoắn khuẩn dài, các vòng xoắn không đều nhau chiều dài của xoắn khuẩn Borrelia thay đổi từ 5 – 30µm, rộng khoảng 0,3 – 1,4 µm. Thân vi khuẩn nhỏ như sợi tóc uốn cong kích thước thay đổi tùy theo từng thời kỳ, các xoắn khuẩn phát triển dài ra trong 12-24 giờ rồi phân chia thành 2 tế bào, vi khuẩn di động mạnh trên kính hiển vi nền đen. Nhuộm Wright xoắn khuẩn bắt màu đỏ, nhuộm Giemsa xoắn khuẩn bắt màu tím sẫm.
Nuôi cấy
Borrelia là loại vi khuẩn kỵ khí khó mọc trên môi trường nhân tạo, vi khuẩn phát triễn được ở nhiệt độ 33oC trên môi trường lỏng Borbozur – Stoenner Kelly hoặc có thể cấy trên phôi gà. Nhưng thông thường là cấy phân lập qua cấy truyền trên chuột.
Tính chất đề kháng:
Vi khuẩn này dể chết bởi các tác nhân vật lý và hóa chất cũng như nhạy cảm với nhiều kháng sinh penicillin, tetracyclin, chloramphenicol.
Khả năng gây bệnh
Bệnh sốt hồi qui
Chủ yếu do xoắn khuẩn Borrelia obermejeri hay thường gọi B.recurentis thường gây tthành dịch lớn, vector trung gian truyền bệnh chính là rận. Ngoài ra còn B.dultoni, môi giới trung gian truyền bệnh là ve, vi khuẩn này gây bệnh có tính chất địa phương.
Vi khuẩn sốt hồi qui sau khi xâm nhập vào cơ thể sau thời gian ủ bệnh 7-10 ngày bệnh đặc trưng bởi sốt, buồn nôn, nôn mữa, sốt khá dài 5-7 ngày trong đợt đầu rồi trở về bình thường trong 5-7 ngày rồi sốt trở lại. Những đợt sốt tái phát về sau ngắn hơn, ít rầm rộ hơn và thời gian ngưng sốt giữa các đợt kéo dài hơn. Nếu bệnh không được điều trị tới một lúc nào đó xoắn khuẩn cũng bị tiêu diệt và lúc ấy bệnh sẽ khỏi hoàn toàn. Những trường hợp nặng do viêm cơ tim và có thể gây chết
Hình 2. Hình ảnh loại ve là vector trung gian truyền bệnh Lyme
Bệnh Lyme
Được mô tả năm 1977 do xoắn khuẩn Borrelia burgdorferi gây nên. Vector trung gian truyền bệnh do các loại ve. Bệnh tìm thấy đầu tiên ở Mỹ, hiện nay nhiều nước trên thế giới đã thông báo phát hiện bệnh này.
Sau khi xâm nhập vào cơ thể qua vết cắn, vi khuẩn gây phản ứng viêm tại chổ rồi lan tràn vào bạch huyết và vào máu. Bệnh tiến triển với triệu chứng đa dạng và liên hệ đến phản ứng viêm ở nhiều cơ quan tổ chức của cơ thể gồm da, hệ thống cơ khớp, thần kinh, tim, gan, thận, tiêu hóa, mắt … bệnh diễn tiến mãn, kéo dài nhiều năm và có thể phục hồi hoàn toàn.
Chẩn đoán phòng thí nghiệm
Khảo sát trực tiếp
Soi tươi trên kính hiễn vi nền đen, hoặc nhuộm trực tiếp bệnh phẩm máu với phương pháp Wright vi khuẩn bắt màu đỏ, nhuộm Giemsa vi khuẩn có màu tím.
Tiêm truyền cho chuột
Tiêm 1-2 ml máu lấy từ bệnh nhân tiêm vào màng bụng chuột theo dõi xoắn khuẩn ở máu chuột bằng nhuộm trực tiếp, tìm xoắn khuẩn ở tạng chuột.
Chẩn đoán huyết thanh
Trong chẩn đoán đoán bệnh Lyme, phản ứng ELISA được dùng đầu tiên để xác định kháng thể lớp IgM đối với B. burgdorferi. Phản ứng western blot xác định kháng thể IgG đặc hiệu với các kháng nguyên protein của B. burgdorferi là phản ứng chẩn đoán chắc chắn. Khi thực hiện phản ứng ELISA dương tính cần làm thêm phản ứng western blot để khẳng định chẩn đoán.
Các phương pháp khác
Gần đây kỹ thuật PCR được sử dụng để chẩn đoán bệnh Lyme. Tuy nhiên kỹ thuật này chỉ dùng ở những phòng thí nghiệm có trang bị
Phòng bệnh và điều trị
Phòng bệnh
Diệt côn trùng tiết túc trung gian bằng phun thuốc diệt côn trùng ở những vùng dịch tễ.
Điều trị
Borrelia nhạy cảm với nhiều loại kháng sinh thông thường như penicillin, tetracyclin, chloramphenicol, cephalosporin … hiện nay các thuốc này dùng điều trị các nhiễm trùng do Borrelia.