L.donovani gây bệnh phủ tạng. Bệnh được chia làm 3 thể và có 3 chủng của L.donovani gây ra:
Bệnh Kala – azar (bệnh sốt đen), còn gọi là thể Ấn Độ. Mầm bệnh do L.donovani.
Bệnh Kala – azar trẻ em, còn gọi là thể Địa Trung Hải. Mầm bệnh do L.donovani infantum.
Bệnh Leishmania phủ tạng Đông Phi, còn gọi là thể châu Phi. Mầm bệnh do L.donovani archibadi.
Đặc điểm sinh học.
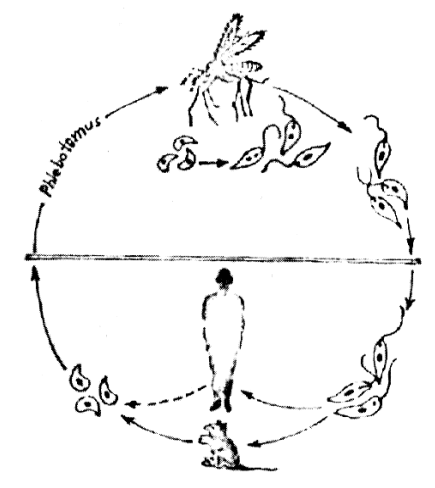
Vòng đời của Leishmania gồm hai giai đoạn (hình 5.12):
Giai đoạn ở động vật có xương sống:
Vật chủ là người, chó, mèo, cáo và những động vật ăn thịt khác. Leishmania kí sinh ở trong tế bào thuộc hệ thống võng mạc nội mô của các phủ tạng như: gan, lách, hạch, tủy xương… và trong bạch cầu đơn nhân.
Hình 5.12: Vòng đời Leishmania.
Trong các tế bào, Leishmania sinh sản vô giới, khi đạt đến số lượng lớn, Leishmania phá vỡ các tế bào kí sinh rồi lại xâm nhập vào các tế bào khác. Cứ như thế Leishmania phát triển, đồng thời gây tổn thương các cơ quan, nội tạng vật chủ. Leishmania lấy các chất dinh dưỡng từ mô vật chủ: carbonhydrat…
Chủ yếu là dextrose rất cần cho sự phát triển của Leishmania. Mọi chuyển hoá của Leishmania theo đường ái khí, sử dụng O2 từ dextrose.
Giai đoạn ở động vật không xương sống:
Muỗi cát (Phlebotomus) đốt người và động vật hút máu có cả Leishmania vào dạ dày muỗi. Ở dạ dày muỗi cát, từ thể không roi Leishmania biến thành thể có roi leptomonas, rồi xâm nhập vào các tế bào dạ dày muỗi cát. Ở đây Leishmania sinh sản vô giới, đạt tới mức số lượng lớn, phá hủy tế bào dạ dày, di chuyển tới họng và vòi muỗi. Khi muỗi cát đốt người và động vật, chúng sẽ truyền các thể có roi vào người và động vật. Tại vật chủ mới các thể có roi sẽ chuyển thành thể không roi kí sinh và gây bệnh.
Vai trò y học.
Leishmania có 3 thể và có 3 chủng, mỗi một chủng Leishmania sẽ gây ra một loại bệnh với các đối tượng và địa phương khác nhau:
L. donovani gây bệnh kala – azar:
Nguồn bệnh là người. Mọi lứa tuổi đều bị mắc bệnh, nhưng tỉ lệ bệnh cao hơn ở người lớn. Bệnh có biểu hiện các triệu chứng lâm sàng như sốt cao 39 – 400C, sốt làn sóng. Gan, lách sưng to nhanh trong phạm vi 3 – 6 tháng. Da bệnh nhân có màu sẫm, tóc giòn. Bạch cầu, hồng cầu giảm nhiều. Sau khi mắc bệnh, nếu bệnh nhân thoát chết, trên da xuất hiện những mụn gọi là thể Leishmaniod, trong mụn chứa nhiều Leishmania.
L. donovani infantum gây bệnh kala – azar trẻ em:
Bệnh thường gặp ở trẻ em. Nguồn bệnh ngoài người ra còn chó, chuột, sóc, chồn, cáo…
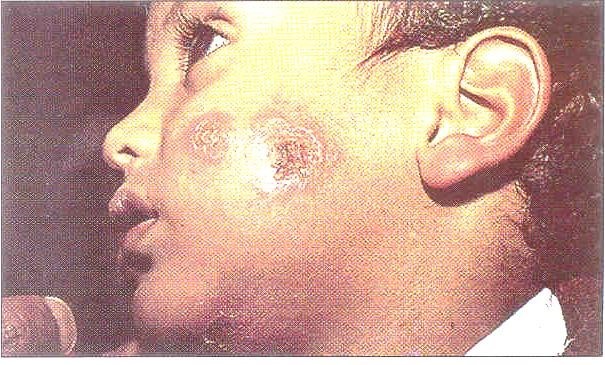
Bệnh biểu hiện sớm với các vết loét ở da đường kính khoảng 2 cm, sau đó xuất hiện các triệu chứng như bệnh Kala – azar ở người lớn: sốt cao, sốt làn sóng, gan lách sưng to, da sẫm màu… nhưng giai đoạn sau không xuất hiện Leishmaniod (hình 5.13)
L.donovani archibadi gây bệnh leishmania phủ tạng đông phi:
Nguồn bệnh là người và động vật có vú hoang dại (động vật ăn thịt và động vật gậm nhấm). Bệnh xuất hiện những nốt mụn trên da, sau trở thành vết loét. Bệnh nhân sốt; gan, lách sưng to; da sẫm; có thể Leishmaniod ở da sau khi lui bệnh.
Chẩn đoán.
Dựa vào các biểu hiện triệu chứng lâm sàng điển hình: sốt làn sóng, gan, lách sưng to, da sẫm màu, vết loét trên da, hoặc các thể Leishmaniod.
Chẩn đoán kí sinh trùng học:
Xét nghiệm máu, dịch vết loét… làm tiêu bản nhuộm Giemsa soi Leishmania có thể amastigote.
Sinh thiết hạch, lách, gan, tủy xương tìm kí sinh trùng có thể amastigote của Leishmania.
Nuôi cấy trong môi trường NNN (Novy – MacNeal – Nicolle), làm tiêu bản soi có thể proamastigote.
Chẩn đoán bằng các phương pháp huyết thanh miễn dịch như phản ứng ngưng kết hạt trực tiếp, miễn dịch men, miễn dịch huỳnh quang… rất có ý nghĩa trong những trường hợp không có điều kiện làm phương pháp trực tiếp như nguy cơ gây chảy máu lớn, nhưng có thể gây phản ứng chéo với sốt rét, Toxoplasma, lao kê, thương hàn…
Chẩn đoán bằng phương pháp sinh học phân tử (PCR) được sử dụng để chẩn đoán và xác định loài.
Điều trị leishmania.
Dùng các dẫn chất của antimoine như: stibophen, fuadrin, neoantimosan, stibosanune… hoặc diamidine.
Amphotericin B có tác dụng tốt. Liều lượng 1 mg/kg thể trọng/trong 24 giờ, cách nhật 1 ngày, truyền tĩnh mạch trong 1 tháng với tổng liều 450 mg.
Dịch tễ học và phòng chống.
Nguồn bệnh:
Là người hoặc động vật có xương sống khác như chó, chuột, chồn, cáo, động vật ăn thịt, động vật gậm nhấm…
Leishmania lưu hành rộng rãi khắp các châu lục (trừ Australia), nhất là vùng nhiệt đới và cận nhiệt đới. Bệnh do Leishmania gây ra có thể trở thành những vụ dịch lớn như bệnh Kala – azar ở Ấn Độ, Trung Quốc, Pakistan. Bệnh Kala – azar trẻ em có ở Địa Trung Hải, Tây Bắc Trung Quốc, vùng Cận Đông, và nhiều nước ở châu Mĩ, tuy nhiên loại bệnh này thường xảy ra tản mạn, ít khi thành dịch lớn mặc dù bệnh có ổ bệnh thiên nhiên. Bệnh Leishmania phủ tạng Đông Phi có ở Su Đăng, Kenia… bệnh thường tản mát nhưng đôi khi phát thành dịch lớn, bệnh cũng có ổ bệnh thiên nhiên.
Tổ chức Y tế thế giới (WHO) ước tính trên thế giới có khoảng 12 triệu người nhiễm Leishmania trong số 350 triệu người ở trong vùng có nguy cơ cao và hàng năm có khoảng 600.000 người nhiễm mới.
Qua một số nghiên cứu cho thấy bệnh do Leishmania gây ra hay gặp ở những người suy giảm miễn dịch bẩm sinh hay mắc phải (nhiễm HIV). Thời kì ủ bệnh chung khoảng 3 tháng (3 tuần đến 18 tháng).
Bệnh không được điều trị sẽ có tỉ lệ tử vong cao (ở người lớn 90 – 95%, ở trẻ em 75 – 85%) trong vòng 3 – 20 tháng. Nếu được phát hiện và điều trị kịp thời thì nguy cơ tử vong giảm xuống dưới 10%.
Việt Nam nằm trong khu vực nhiệt đới, có hệ động vật thuộc loài gậm nhấm, loài có nanh, động vật có vú và quần thể muỗi cát phong phú. Thêm vào đó số người suy giảm miễn dịch mắc phải (do HIV hoặc do dùng thuốc kéo dài) ngày một tăng. Do vậy khả năng tỉ lệ nhiễm Leishmania sẽ càng gia tăng.
Đường lây:
Muỗi cát cái Phlebotomus là trung gian truyền Leishmania cho súc vật gồm các loài gậm nhấm (chuột), loài có nanh (chó, cáo, mèo…), nhiều động vật có vú trong đó có người.
Muỗi cát có 2 chi và 10 loài:
Phlebotomus (AnaPhlebotomus) stantoni.
Ph. argentipes.
Sergentomyia (Parrotomyia) baraudi.
S.(P.) brevicaulis.
S.(NeoPhlebotomus) iyengari.
S.(N.) perturbans.
S.(N.) silvatica.
S.(N.) tonkinensis.
S.bailyi.
S.morini.
Ngoài ra, Leishmania còn có thể lây truyền bằng nhiều con đường khác như dùng chung kim tiêm, truyền máu, nhiễm bẩm sinh (mẹ truyền cho con qua nhau thai), sinh hoạt tình dục không an toàn, mắc phải trong phòng xét nghiệm, người truyền cho người…
Phòng chống:
Cần phát hiện sớm người bệnh để điều trị. Loại trừ nguồn bệnh là động vật. Có biện pháp diệt muỗi và phòng chống muỗi cát. Ngày nay người ta đã sản xuất được vaccin phòng bệnh do Leishmania sp. gây ra.