Đai cương
Xuất huyêt tiêu hoá thấp: chảy máu cấp hoặc mạn tính từ đại trực tràng.
Chảy máu cấp:
Lâm sàng:
Chảy máu đại thể: phân máu đỏ tươi hoặc máu nâu sẫm. Rất hiếm gặp phân đen (tổn thương ở manh tràng, đại tràng phải). Đôi khi phân máu có thể do XHTH trên nặng (15%). Thường không nặng bằng XHTH trên. 80 – 85% tự cầm.
Chảy máu vi thể (ẩn): thiếu máu thiếu sắt không giải thích nguyên nhân, test tìm hồng cầu ẩn trong phân (+).
Cần lưu ý khai thác tiền sử: thuốc aspirin hoặc NSAIDs, bệnh lý tim – mạch máu , tiền sử XHTH trước đó, xạ trị ung thư tiền liệt tuyến hoặc tiểu khung, mới nội soi đại tràng hoặc cắt polyp, xơ gan, IBD, bệnh lý rối loạn đông máu, điều trị chống đông
Nguyên nhân XHTH thấp:
Bất thường giải phẫu: bệnh lý túi thừa (5,2 – 42%)
Bệnh lý mạch máu: loạn sản mạch (1,2 – 4%), tổn thương ruột thiếu máu (7 – 18%), tổn thương trực tràng do tia xạ (9 – 13%), bệnh lý ống hậu môn như trĩ, rò (20%), giãn tĩnh mạch trực tràng
Viêm: nhiễm khuẩn (2,6%), Crohn, VLDTTCM
Bệnh lý ruột do NSAIDs o Khối u (2,9 – 19%)
Sau can thiệp: cắt polyp, sau phẫu thuật (0 – 12,8%)
Nhiễm HIV: giảm tiểu cầu liên quan AIDS, nhiễm cytomegalovirus, herpes simplex, sarcoma Kaposi…
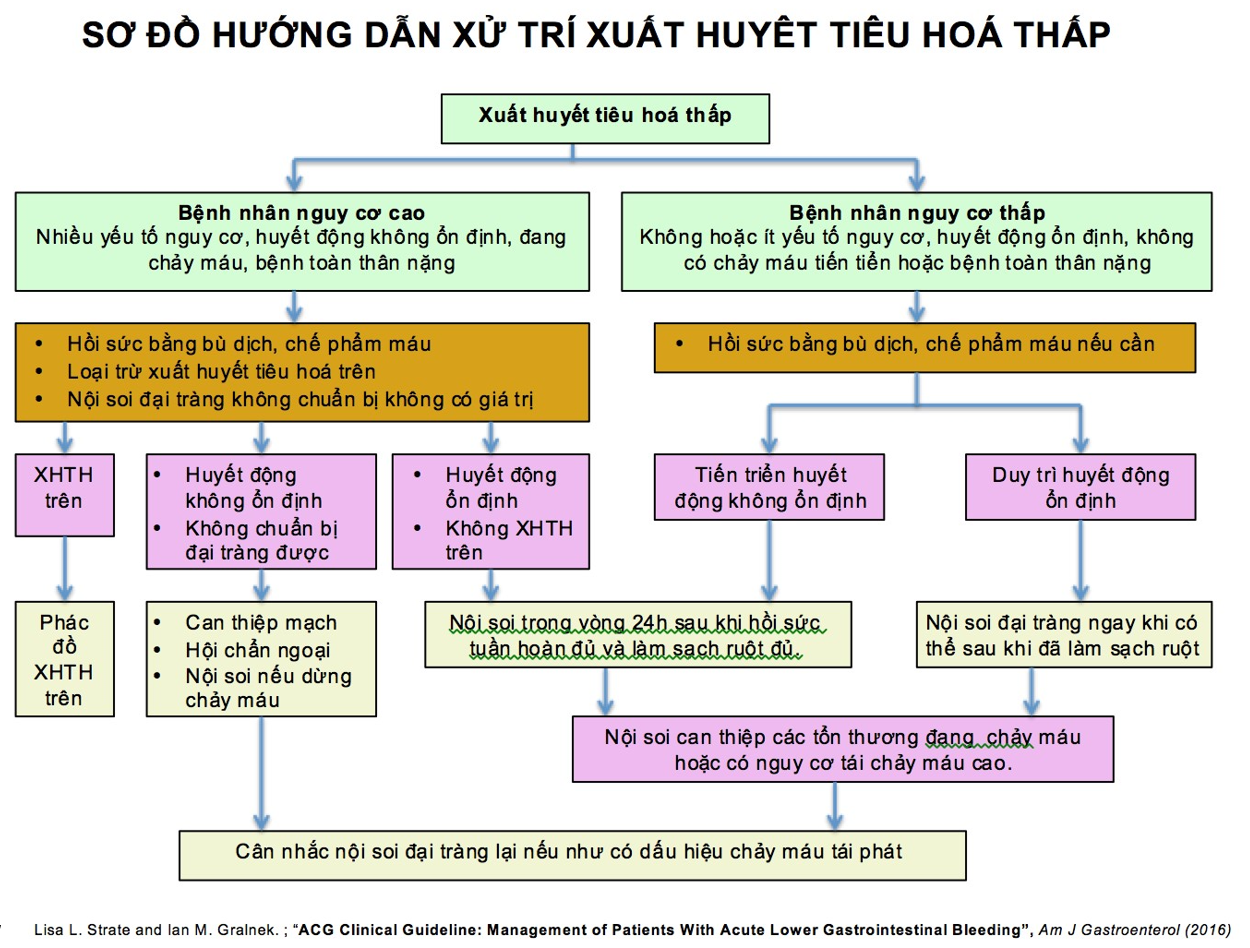
Xử trí
Phân loại xuất huyết tiêu hoá thấp:
Để hướng dẫn xử trí, nên phân loại BN vào 1 trong 4 nhóm sau:
Nhóm 1: 75 – 90%, đặc trưng chảy máu số lượng ít, có thể tự cầm. Phương pháp chẩn đoán thích hợp là nội soi đại tràng toàn bộ.
Nhóm 2: bệnh nhân chảy máu ngắt quãng mạn tính. Bệnh nguyên khó xác định, phương pháp chẩn đoán thích hợp nhất để nội soi đại tràng. Chụp mạch rất hạn chế vì ít giá trị.
Nhóm 3: chảy máu nặng từng đợt, khi chảy có thể de doạ tính mạng nhưng giữa các đợt chảy máu thì huyết động ổn định. Nên nội soi đại tràng cấp cứu nếu được. Nếu không chuẩn bị sạch đại tràng được thì cân nhắc chụp mạch.
Nhóm 4: chảy máu nặng tiến triển liên tục, có thể tụt huyết áp, thích hợp nhất là chụp mạch cấp cứu hoặc phẫu thuật.
Các yếu tố nguy cơ cao tiên lượng xấu (acg 2016)
Tình trạng huyết động không ổn định: mạch nhanh, tụt huyết áp, ngất xỉu hoặc rối loạn ý thức
Chảy máu tiến triển
Có bệnh lý toàn thân nặng phối hợp
Tuổi > 60 tuổi
Tiền sử viêm túi thừa hoặc loạn sản mạch
Tăng creatinine máu (> 150µmol/ml)
Thiếu máu (hematocrit ban đầu ≤ 35%)
Hồi sức tuần hoàn
Bệnh nhân có tình trạng huyết động không ổn định hoặc chảy máu tiến triển phải được bù dịch bằng đường tĩnh mạch với mục tiêu đưa huyết áp và nhịp tim về mức bình thường trước khi nội soi chẩn đoán và can thiệp.
Truyền khối hồng cầu để duy trì Hemoglobin > 70g/l. Bệnh nhân chảy máu nhiều, có bệnh toàn thân nặng (đặc biệt bệnh tim thiếu máu) hoặc chưa có khả năng can thiệp điều trị ngay được nên được duy trì hemoglobin > 90g/l.
Kiểm soát tình trạng rối loạn đông máu:
Nội soi can thiệp có thể tiến hành ở BN có INR từ 1,5 – 2,5 trước khi hoặc đồng thời với việc sử dụng các thuốc, chế phẩm làm giảm INR. Các chất này nên được sử dụng trước khi nội soi ở các BN có INR > 2,5.
Truyền tiểu cầu nên cân nhắc để duy trì tiểu cầu > 50G/l ở các BN chảy máu nặng và những người cần nội soi can thiệp.
Truyền tiểu cầu và plasma tươi nên cân nhắc ở BN cần truyền khối hồng cầu số lượng lớn (> 10 đơn vị khối hồng cầu trong 24 giờ hoặc ≥ 3 đơn vị trong 1 giờ). Hiện không rõ nên truyền bao nhiêu? (BN chấn thương: 1:1:1)
Ở BN sử dụng các thuốc chống đông, cần hội chẩn đa chuyên khoa (huyết học, tim mạch, thần kinh …) để quyết định khi nào dừng các thuốc này hoặc khi nào sử dụng các thuốc đối kháng (Idarucizumab cho dabigatran) để cân bằng nguy cơ chảy máu tiến triển với nguy cơ hình thành huyết khối.
Somatostatin: octreotide đã được báo cáo làm giảm chảy máu từ loạn sản mạch ruột và bệnh lý ruột do tăng áp lực tĩnh mạch cửa. Chỉ định cho các trường hợp chảy máu nặng tiến triển.
Nội soi tiêu hoá trên
Chỉ định khi:
Bệnh nhân đại tiện phân máu có tình trạng huyết động không ổn định nên được chỉ định nội soi dạ dày để tìm nguyên nhân ở đường tiêu hoá trên trước.
Các bệnh nhân có nguy cơ XHTH trên: tiền sử loét dạ dày – hành tá tràng, tiền sử bệnh gan có tăng áp lực tĩnh mạch cửa, có dùng thuốc chống đông hoặc chống ngưng tập tiểu cầu.
Bệnh nhân xét nghiệm thấy có tăng tỷ lệ ure:creatine > 30:1
Nếu không thể nội soi dạ dày, nên đặt sonde dạ dày bơm rửa để đánh giá khả năng XHTH trên. Lưu ý: không thấy máu cũng không thể loại trừ nguyên nhân đường tiêu hoá trên.
Nội soi đại tràng
Thời điểm nội soi
Ở BN tình trạng lâm sàng có nguy cơ cao hoặc có dấu hiệu đang chảy máu, nên tiến hành làm sạch ruột nhanh ngay sau khi đã hồi sức tuần hoàn. Nội soi đại tràng cấp (trong vòng 24h) sau khi đã làm sạch đại tràng giúp cải thiện khả năng chẩn đoán và can thiệp.
Ở bệnh nhân không có nguy cơ cao hoặc không có bệnh lý toàn thân nặng hoặc những người có nguy cơ cao nhưng không có dấu hiệu đang chảy máu, nên nội soi đại tràng có chuẩn bị.
Chuẩn bị làm sạch ruột
Khi bệnh nhân trong tình trạng huyết động ổn định, nên soi đại tràng sau khi đã chuẩn bị đại tràng sạch bằng uống 4 – 6 lít dung dịch có polyethylene glycol cho đến khi trực tràng sạch phân và máu. Không khuyến cáo nội soi đại tràng hoặc đại tràng sigma mà không chuẩn bị.
Có thể cân nhắc đặt sonde dạ dày để thuận tiện cho việc uống thuốc làm sạch ruột ở những bệnh nhân nguy cơ cao có chảy máu tiến tiển mà không thể uống thuốc được và có nguy cơ thấp bị trào ngược.
Nội soi đại tràng chẩn đoán
Cần quan sát kĩ niêm mạc đại tràng cả trong lúc đưa dây vào và rút dây ra, phải bơm rửa kĩ để loại bỏ phân và máu bám để xác định vị trí chảy máu.
Cần đưa dây vào trong đoạn cuối hồi tràng để loại trừ chảy máu từ nguyên nhân ruột non.
Nội soi đại tràng can thiệp
Nội soi cầm máu nên được tiến hành cho các BN có dấu hiệu hoặc nguy cơ chảy máu cao: đang chảy máu (phun máu thành tia hoặc đùn máu), lộ mạch máu không chảy hoặc có cục máu đông bám.
Chảy máu từ túi thừa nên cầm máu bằng clip hơn là cầm máu bằng nhiệt, đặc biệt ở vị trí đại tràng phải.
Chảy máu do loạn sản mạch, nên cầm máu bằng APC
Chảy máu sau cắt polyp, nên cầm máu bằng clip hoặc cầm máu bằng nhiệt tiếp xúc, có hoặc không có kết hợp tiêm epinephrine.
Tiêm epinephrine (tỷ lệ pha loãng 1/10.000 hoặc 1/20.000) có thể sử dụng để đạt được hiệu quả cầm máu đang chảy ban đầu và cải thiện tầm nhìn, nhưng nên kết hợp với một biện pháp cầm máu khác để đạt được hiệu quả cầm máu bền vững.
Thắt vòng cao su áp dụng cho chảy máu do trĩ, giãn tĩnh mạch trực tràng hoặc các tổn thương chảy máu cục bộ
Các can thiệp không nội soi
Can thiệp mạch:
Được cân nhắc ở các bệnh nhân có bệnh cảnh lâm sàng nguy cơ cao và chảy máu tiến trển, những bệnh nhân đã nội soi đường tiêu hoá trên không thấy bất thường HOẶC không đáp ứng hoàn toàn với hồi sức tuần hoàn đủ để có thể chuẩn bị làm sạch ruột cho nội soi đại tràng cấp cứu.
Nếu cần phải xác định vị trí chảy máu trước khi can thiệp mạch, cân nhắc chụp mạch cắt lớp vi tính trước.
Phẫu thuật
Hội chẩn ngoại nếu bệnh nhân có bệnh cảnh lâm sàng nguy cơ cao và chảy máu tiến triển. Cần cân nhắc liệu có thể thực hiện lại và khả năng thành công của các phương pháp kiểm soát chảy máu trước đó.
Chỉ định can thiệp (6% các trường hợp)
Huyết động không ổn định mặc dù hồi sức tích cực
Các biện pháp can thiệp khác thất bại
Xác định được nguyên nhân chảy máu là khối u
Nếu có thể, cần xác định vị trí chảy máu trước khi phẫu thuật cắt đoạn để tránh bỏ sót tổn thương gây chảy máu tái phát.
Các điều trị khác tuỳ thuộc nguyên nhân
Sau khi can thiệp cầm máu thành công, các điều trị tiếp theo tuỳ thuộc từng nguyên nhân.
Dự phòng chảy máu tiêu hoá dưới
Thuốc NSAIDs không phải Aspirin nên tránh sử dụng ở BN có tiền sử XHTH thấp, đặc biệt nếu do viêm túi thừa hoặc loạn sản mạch.
BN nguy cơ tim mạch cao nhưng có tiền sử XHTH thấp, không nên dùng aspirin để dự phòng tiên phát các biến cố tim mạch. Nếu BN được điều trị dự phòng thứ phát biến cố tim mạch thì Aspirin nên tiếp tục dùng.
Tài liệu tham khảo
Lisa L. Strate and Ian M. Gralnek. ; “ACG Clinical Guideline: Management of Patients With Acute Lower Gastrointestinal Bleeding”, Am J Gastroenterol (2016)
Jurgen Barnert and Helmut Messmann, “ Diagnosis and management of lower gastrointestinal bleeding”, Nat. Rev. Gastroenterol. Hepatol. 6, 637–646 (2009)
Alberto Tringali, “Endoscopic Management of Acute Lower Gastrointestinal Bleeding”, Journal of Gastroenterology and Hepatology Research 2015 March 21 4(3): 1486-1500
Andrew J. Moss, Hussein Tuffaha and Arshad Malik, “Lower GI bleeding: a review of current management, controversies and advances”, International Journal of Colorectal Disease, Volume 31, Issue 2, pp 175–188 (2016)
J.J. Farrell and L.S. Friedman, “Review article: the management of lower gastrointestinal bleeding”, Aliment Pharmacol Ther 2005; 21: 1281–1298
American Society for Gastrointestinal Endoscopy, “The role of endoscopy in the patient with lower GI bleeding”, Gastrointestinal endoscopy 2014, vol 79, No 6, p.875-886
Th. M. Mitellas, “The Diagnosis and Treatment of Lower Gastrointestinal Bleeding from the Surgeon’s View”, Hellenic Journal of Surgery 2010; 82: 1
Tai Raphaeli and Raman Menon, “Current Treatment of Lower Gastrointestinal Hemorrhage”, Clin Colon Rectal Surg 2012;25:219–227