Khái niệm
Khái niệm: Nhiễm trùng đường mật (NTĐM – biliary infection) là tình trạng viêm đường mật do vi khuẩn, biểu hiện bằng hội chứng sốt, vàng da và đau bụng. Thường gặp ở người có tắc nghẽn đường mật do các nguyên nhân sau: Sỏi mật, giun trong đường mật, ung thư đường mật, u đầu tụy, sau nối mật ruột…
Một số vi khuẩn hay gặp trong NTĐM:
Vi khuẩn Gram (-): Từ đường ruột: E. coli, Klebsiella, Enterococus…
Vi khuẩn kỵ khí: Clostridium…
Nhiễm khuẩn bệnh viện: Là một nhiễm khuẩn mới mà bệnh nhân mắc phải trong quá trình điều trị tại bệnh viện do các tác nhân trong bệnh viện, thường xảy ra sau 48 giờ nhập viện hoặc 30 ngày sau khi xuất viện. Các vi khuẩn thường gặp: Staphylococcus aureus, Enterococcus và Pseudomonas
Xét nghiệm cận lâm sàng
Các xét nghiệm cấp cứu
Công thức máu
Đông máu cơ bản
Sinh hóa máu: Chức năng gan – thận. Bilan viêm: Procalcitonin hoặc CRP; glucose, điện giải đồ, amylase máu, bilirubin toàn phần.
Cấy máu (trước khi sử dụng kháng sinh)
Siêu âm bụng
Các xét nghiệm tìm nguyên nhân
Cắt lớp vi tính, cộng hưởng từ, siêu âm nội soi.
Chẩn đoán viêm túi mật cấp
Dấu hiệu viêm vị trí: Dấu hiệu Murphy, đau hạ sườn phải
Dấu hiệu viêm hệ thống: Sốt, tăng CRP, tăng bạch cầu
Chẩn đoán hình ảnh: Hình ảnh viêm túi mật cấp
Tiêu chuẩn chẩn đoán viêm túi mật cấp
Gợi ý chẩn đoán: 1 dấu hiệu (1) + 1 dấu hiệu (2)
Chẩn đoán xác định: 1 dấu hiệu (1) + 1 dấu hiệu (2) + 1 dấu hiệu (3).
Chẩn đoán viêm đường mật
Viêm hệ thống
Sốt > 380C, rét run
Cận lâm sàng: Phản ứng viêm (Bạch cầu 10, CRP (mg/dl) ≥ 1)
Ứ mật
Vàng da (Bilirubin toàn phần ≥ 2 mg/dl).
Bất thường chức năng gan
ALP (IU) > 1,5 lần giá trị bình thường cao (STD)
GGT (IU) > 1,5 lần giá trị bình thường cao (STD)
AST/ALT (IU) > 1,5 lần giá trị bình thường cao (STD)
Chẩn đoán hình ảnh
Giãn đường mật
Bằng chứng nguyên nhân tắc mật (hẹp, sỏi, stent…)
Tiêu chuẩn chẩn đoán viêm đường mật
Gợi ý chẩn đoán: 1 dấu hiệu (4.1) + 1 dấu hiệu (4.2) hoặc (4.3)
Chẩn đoán xác định: 1 dấu hiệu (4.1) + 1 dấu hiệu (4.2) + 1 dấu hiệu (4.3)
Điều trị
Nguyên tắc điều trị chung
Chọn kháng sinh bài tiết qua đường mật.
Đảm bảo lưu thông đường mật khi có tắc mật.
Dinh dưỡng tốt.
Nguyên tắc sử dụng kháng sinh
Sử dụng kháng sinh đường tĩnh mạch trong giờ đầu khi chẩn đoán nhiễm khuẩn nặng và sốc nhiễm khuẩn.
Đánh giá liệu pháp kháng sinh mỗi ngày để xem xét khả năng đáp ứng kháng sinh.
Dùng theo kháng sinh đồ khi có kết quả kháng sinh đồ.
Dừng kháng sinh ở những bệnh nhân không còn bằng chứng nhiễm trùng.
Thời gian dùng khánh sinh 4 – 7 ngày.
Điều trị lưu thông đường mật
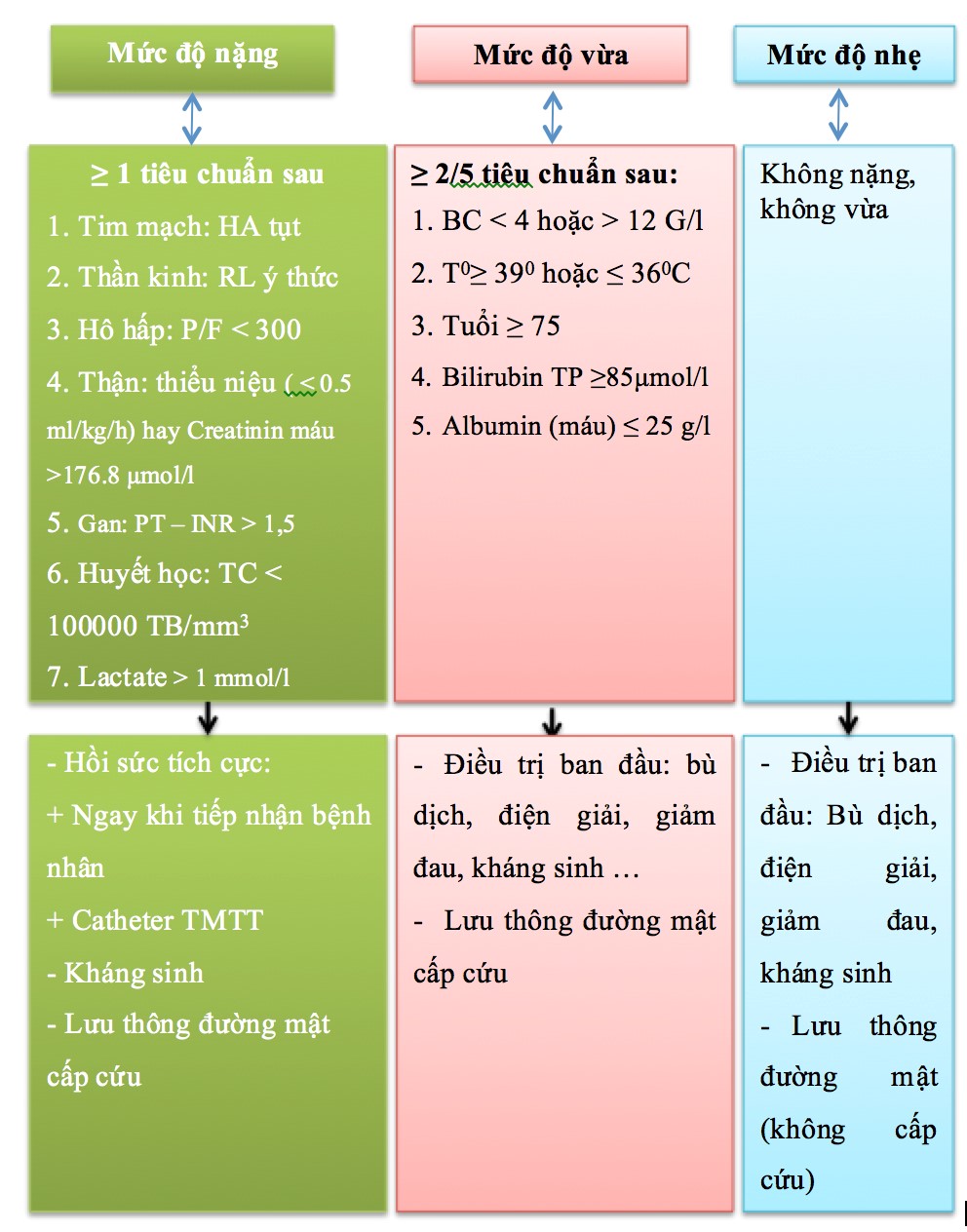
Mức độ nhẹ sau 24 giờ. Mức độ vừa và nặng cần lưu thông đường mật cấp. Gồm có 3 phương pháp :
ERCP
Dẫn lưu đường mật qua da
Phẫu thuật lưu thông đường mật.
Phân độ giai đoạn và hướng dẫn điều trị
Những việc cần làm trong 6 giờ đầu
Đo Lactate máu
Cấy máu trước khi dùng kháng sinh
Sử dụng kháng sinh phổ rộng
Đặt catheter tĩnh mạch trung tâm đo CVP
Truyền dịch 30ml/kg khi tụt HA hoặc sốc
Điều trị hỗ trợ:
Truyền dịch: dùng dịch tinh thể NaCl 0.9 % truyền tối thiểu 30ml/kg. Test truyền dịch : bù dịch nhanh 200ml trong 10 phút đo CVP mỗi 10 phút nếu:
CVP tăng thêm
CVP tử 3-7 cmH2O: ngừng truyền và đánh giá lại sau 10 phút
CVP > 7 cmH2O: ngưng truyền
Dùng thuốc vận mạch: khi đã đủ dịch lòng mạch mà HA vẫn tụt. Mục tiêu đưa HA TB lên ≥ 65 mmHg.
Noradrenalin liều: 0.01 – 3 µg/kg/phút
Nếu không đáp ứng dùng adrenalin: 0.01 – 0.1 µg/kg/phút
Truyền máu: Hb
Truyền TC:
Khi
Khi
Mục tiêu nâng TC: ≥ 50 G/l khi có chảy máu hay làm thủ thuật. ≥ 100 G/l khi phẫu thuật
Kiểm soát đường huyết mục tiêu : 8-10 mmol/l
Suy thận lọc máu nếu có chỉ định: ure ≥ 30 mmol/l, K ≥ 6.5 mmol/l, PH ≤ 7.2, phù phổi cấp, vô niệu …
Dùng thuốc chống đông phòng ngừa huyết khối TM sâu: Heparin TLPT thấp tiêm dưới da mỗi ngày( Lovenox 0.2 ml/ ngày)
Thuốc bảo vệ niêm mạc dạ dày PPI phòng loét do stress: 40 mg/ ngày
Dinh dưỡng: Tham khảo ý kiến bác sĩ dinh dưỡng
Tài liệu tham khảo
Kiriyama, S., Takada, T., Strasberg, S. M., et al (2013). TG13 guidelines for diagnosis and severity grading of acute cholangitis (with videos). J Hepatobiliary Pancreat Sci, 20 (1), 24-34.
Surviving sepsis campaign (2013): International guidelines for management of severe sepsis and septic shock: Society of critical care medicine. 41 (2):580- 637.
Nezam H .A (2017) https://www.uptodate.com/contents/acute-cholangitis