Khái niệm
VLĐTT chảy máu là bệnh viêm mạn tính, hay tái phát, có tính chất tự miễn, gây loét và chảy máu đại trực tràng, gây tổn thương lan toả lớp niêm mạc và dưới niêm mạc, vị trí chủ yếu ở trực tràng và giảm dần cho đến đại tràng phải. Chẩn đoán xác định bệnh chủ yếu dựa vào hình ảnh nội soi và là chẩn đoán loại trừ.
Xét nghiệm cận lâm sàng
Cần làm để theo dõi trong quá trình điều trị (khi đã chẩn đoán xác định là viêm loét đại trực tràng chảy máu)
Xn cơ bản:
Công thức máu, máu lắng
Đông máu cơ bản
Sinh hoá máu:
ure, creatinin, glucose, protein, albumin, GOT, GPT, bilirubin toàn phần và trực tiếp, điện giải đồ, CRP,phosphatase kiềm (phosphatase kiềm cao: là dấu hiệu gợi ý có bệnh gan mật kết hợp)
Khám mắt
CEA (sau 8 năm với tổn thương toàn bộ đại tràng, sau 14 năm với tổn thương đại tràng trái)
XN yếu tố vi lượng: sắt, ferritin (nếu BN nặng và kéo dài)…
XN về C. Difficile, CMV – IgM hoặc CMV – PCR hoặc bilan lao nếu nghi ngờ (nhất là những bệnh nhân dùng ức chế miễn dịch lâu ngày)
HBsAg, Anti HCV, HIV. (nếu cần dùng anti – TNF nên làm thêm Anti HBc IgG và anti HBs)
Siêu âm ổ bụng
XQ bụng KCB tư thế đứng (khi nghi ngờ có thủng, tắc ruột hoặc phình giãn đại tràng nhiễm độc)
Nội soi đại tràng toàn bộ và sinh thiết tổn thương làm MBH.
Với bệnh nhân đã được dùng corticoid hoặc ức chế miễn dịch kéo dài → làm các XN loại trừ lao (xq tim phổi, AFB đờm …), XN đánh giá suy thượng thận…
Điều trị
Tùy theo mức độ nặng và phạm vi tổn thương của bệnh (phụ lục 1,2, 3) mà lựa chọn phương pháp điều trị khác nhau. Ưu tiên điều trị nội khoa.
Điều trị nội khoa:
Gồm 2 giai đoạn: tấn công và duy trì (liều và cách dùng thuốc theo phụ lục 4,5).
Điều trị duy trì: sau giai đoạn tấn công ~ 4 tuần, thuốc có đáp ứng →giảm liều dần các thuốc đến liều thấp nhất có thể duy trì bệnh ổn định. Duy trì bằng pentasa dạng viên hoặc dạng nang đạn đặt.
Dinh dưỡng: với thể nặng → nhịn ăn, nuôi dưỡng tĩnh mạch
Điều trị viêm loét trực tràng (mức độ nhẹ)
Tấn công: pentasa tại chỗ (đặt hoặc thụt) + pentasa uống
Không điều trị duy trì, chỉ khi tái phát 2 lần/năm mới điều trị duy trì
Không dùng kháng sinh
Thời gian nội soi lại: trong quá trình điều trị và sau khi dừng thuốc
Điều trị viêm loét trực tràng và đại tràng sigma (hoặc mức độ vừa)
Tấn công: pentasa uống + pentasa tại chỗ (đặt hoặc thụt) + kháng sinh đường ruột uống → nếu không đáp ứng: kết hợp prednisonlon uống x 10 – 14 ngày → không đáp ứng: kết hợp solumedrol tiêm tĩnh mạch
Duy trì: thời gian duy trì càng lâu càng tốt
Điều trị viêm loét đại tràng phải hoặc toàn bộ đại tràng (mức độ nặng)
Tấn công: pentasa uống + prednisolon uống → không đáp ứng: chuyển sang kết hợp solumedrol tiêm tĩnh mạch → không đáp ứng: azathioprin → không đáp ứng: infliximab (remicade) hoặc adalumimab (humira)
Lưu ý phác đồ hạ bậc
Duy trì: suốt đời.
Điều trị phình giãn đại tràng nhiễm độc (hoặc thể tối cấp)
Khi đại tràng ngang có đường kính > 6 cm và xuất hiện các triệu chứng nhiễm trùng, nhiễm độc.
Chẩn đoán phình giãn đại tràng nhiễm độc cần phải được đặt ra khi có đường kính đại tràng ngang > 6cm + 3 trong 5 dấu hiệu sau: sốt > 38.6 độ C, mạch > 120 lần/phút, bạch cầu > 10.000 G/l, thiếu máu
Điều trị:
Nuôi dưỡng đường tĩnh mạch
Pentasa 4g/ngày + solumedrol tiêm tĩnh mạch 80mg/ngày + kháng sinh tĩnh mạch → không đáp ứng sau 3 – 5 ngày: infliximab truyền tĩnh mạch → không đáp ứng → phẫu thuật
Điều trị ngoại khoa:
Chỉ định cắt toàn bộ đại tràng khi
thủng đại tràng
phình giãn đại tràng nhiễm độc
chảy máu ồ ạt mà điều trị nội khoa thất bại
ung thư hoá hoặc loạn sản độ cao
Chế độ dinh dưỡng:
Mức độ nhẹ hoặc vừa: thức ăn mềm, hạn chế chất xơ tạm thời.
Mức độ nặng:
Nhịn ăn hoàn toàn.
Nuôi dưỡng đường tĩnh mạch: đảm bảo 2500 kilocalo/ngày
Bổ sung sắt, axit.folic 1mg/ngày nếu dùng thuốc 5 – ASA kéo dài.
Bổ sung vitamin A – D – điều trị triệu chứng:
Bồi phụ nước và điện giải
Giảm đau: thận trọng khi dùng NSAID vì làm nặng tổn thương
Thuốc cầm ỉa: có thể làm nặng bệnh
Theo dõi:
Sau đợt điều trị tấn công: soi ĐT toàn bộ kiểm tra lại sau 3 – 6 tháng.
Theo dõi chức năng thận (ure, creatinin, tổng phân tích nước tiểu) khi dùng Pentasa kéo dài.
Tài liệu tham khảo
Guidelines for the management of inflammatory bowel disease in adults. M J Carter, A J Lobo and S P L Travis, Gut 2004;
Ulcerative colitis in adults . Asher Kornbluth, David B. Sachar and The Practice Parameters Committee of the American College of Gastroenterology. Am J Gastroenterol 2010;105:500; doi:10.1038 / ajg.2010.52; published online 23 February 2010
Inflammatory Bowel Disease, Update August 2015; World Gastroenterology Organisation Global Guidelines
Guidelines for the management of inflammatory bowel disease in adults. Mowat C, Cole A, Windsor A, et al. Gut (2011). doi:10.1136/gut.2010.224154; British Society of Gastroenterology
Clinical Practice Guidelines for the Medical Management of Nonhospitalized Ulcerative Colitis: The Toronto Consensus; Gastroenterology 2015;148:1035–1058
Third European Evidence – based Consensus on Diagnosis and management of ulcerative colitis.
Phụ lục 1
|
Phân loại các giai đoạn bệnh trên hình ảnh nội soi theo Baron |
|
|
Giai đoạn 0 |
niêm mạc nhạt màu, các mạch máu mỏng mảnh, thưa thớt. |
|
Giai đoạn 1 |
niêm mạc lần sần, có các ban đỏ, các mạch máu chỉ nhìn thấy một phần. |
|
Giai đoạn 3 |
niêm mạc mất nếp ngang, có những ổ loét đặc trưng, không nhìn thấy mạch, dễ chảy máu khi đèn chạm phải. |
|
Giai đoạn 4 |
niêm mạc phù nề, xung huyết, mủn, có những ổ loét lớn, chảy máu niêm mạc tự phát là đặc điểm rất quan trọng trong giai đoạn này. |
Phụ lục 2
|
Phân loại dựa vào phạm vi tổn thương trên nội soi |
|
Viêm loét trực tràng (proctitis): tổn thương chỉ ở trực tràng Viêm loét trực tràng và đại tràng sigma (distal colitis): tổn thương ở trực tràng đến giữa ĐT sigma . Viêm đại tràng trái (left – sided colitis): từ trực tràng lên đến ĐT góc lách nhưng không bao gồm ĐT góc lách. Viêm đại tràng phải (extensive colitis): từ trực tràng lên tới ĐT góc gan, không bao gồm manh tràng Viêm đại tràng toàn bộ (pancolitis): gồm cả manh tràng. |
Phụ lục 3
|
Phân loại mức độ nặng theo Truelove và Witts |
|
||
|
Đặc điểm |
Nhẹ |
Vừa |
Nặng |
|
Số lần đi ngoài/ngày |
4-6 |
>6 |
|
|
Nhiệt độ (độ C) |
37.5 -37.8 |
>37.8 |
|
|
Mạch (lần/phút) |
90 – 100 |
>100 |
|
|
Máu lắng (mm/h) |
20 – 30 |
> 30 |
|
|
Albumin (g/l) |
>35 |
30 – 35 |
|
|
Hemoglobin (g/l) |
>115 |
105 – 115 |
|
|
Sụt cân (%) |
Không |
1 – 10 |
> 10 |
|
Phân loại mức độ hoạt động bệnh theo Montreal với UC (cải tiến từ phân loại của silverberg và cs, và satsangi và cs) |
||||
|
Đặc điểm |
S0 |
S1 |
|
Nặng |
|
Số lần đi ngoài/ngày |
Không có triệu chứng bệnh |
≤ 4 |
>4 |
≥ 6 |
|
Máu trong phân |
Có thể có |
Có |
Có |
|
|
Mạch |
Tất cả bình thường |
Tổi thiểu hoặc không có dấu hiệu nhiễm trùng nhiễm độc |
>90 lần/phút |
|
|
> Nhiệt độ |
>37.5 độ C |
|||
|
Hemoglobin (g/l) |
||||
|
Máu lắng (ESR) |
>30 mm/h |
|||
Phụ lục 4
|
Các thuốc điều trị VLDTTCM |
|
|
|
|
Thuốc |
Cách dùng |
Liều dùng /ngày |
Tác dụng phụ |
|
5 – ASA |
|
|
|
|
Pentasa viên 0.5g |
Uống |
1g – 4g /ngày(uống 1 lần hoặc chia 2) Tấn công: 8 viên/ngày Sau 3 – 4 tuần điều trị tấn công, có đáp ứng thuốc → giảm liều dần đến liều thấp nhất duy trì bệnh ổn định |
ỉa lỏng, đau đầu, nôn, ban đỏ, dị ứng, suy thận , thiếu máu hồng cầu to… |
|
Pentasa nang đạn 1g |
Đặt hậu môn |
1g – 2g chia 1 – 2 lần |
|
|
Pentasa chai thụt 1g |
Thụt hậu môn |
1g – 2g chia 1 – 2 lần |
|
|
Pentasa sache (gói 2g) |
Uống |
2g – 4g /ngày sáng |
|
|
Corticoid |
|
|
|
|
Prednisolone viên 5mg |
Uống |
Liều tấn công: 40 – 60mg (sáng sau ăn no) |
Suy thượng thận, loãng xương, tăng đường huyết, …. |
|
Medrol viên 4mg hoặc 16mg |
Uống |
Liều tấn công: 32 – 48 mg (sáng sau ăn no) |
|
|
Solumedrol ống 40mg |
Tiêm tĩnh mạch |
Liều tấn công: 40 – 80mg (sáng) → khi lâm sàng đáp ứng chuyển dần sang thuốc viên và giảm liều mỗi 5mg/ 1 tuần đến khi dừng hẳn. |
|
|
Thuốc ức chế miễn dịch |
|||
|
Azathioprin (imurel viên 50mg)
|
Uống |
2.5mg/kg/ngày (nên đặt ra dùng Azathioprin khi BN tái phát nặng hoặc tái phát thường xuyên, hoặc yêu cầu từ 2 đợt corticoid trở lên trong vòng 12 tháng hoặc tái phát sau dừng corticoid 6 tuần) |
Đau đầu, ỉa lỏng, giảm bạch cầu, đau cơ, hủy hoại tế bào gan…. |
|
Cyclosporine |
|
|
Tăng huyết áp, nhiễm độc thần kinh… |
|
Tacrolimus |
|
|
Tăng đường máu, tăng huyết áp, nhiễm trùng nặng |
|
Kháng thể đơn dÒng (Anti – TNF α) |
|||
|
lọ 100mg (Infliximab viết tắt IFX) →phối hợp azathiopurin hoặc methotrexat |
Pha truyền tĩnh mạch trong 2 giờ (120 phút) |
5mg/kg vào tuần 0, 2, 6 → sau đó 5mg/kg mỗi 8 tuần tiếp theo. Cân nhắc tăng lên 10mg/kg nếu không đáp ứng hoặc đáp ứng không hoàn toàn Nếu sau 3 đợt truyền mà không đáp ứng → dừng IFX |
Sốt, nhiễm trùng, đau cơ, đau khớp…
|
|
Adalimumab (viết tắt ADA) bơm tiêm đóng sẵn 40mg tiêm dưới da |
Tiêm dưới da |
80mg, 40mg, 40mg tương ứng cho mũi khởi đầu (tuần 0), sau 2 tuần và mỗi 2 tuần Hoặc nếu nặng có thể dùng liều 160mg, 80mg, 40mg tương ứng cho tuần 0, 2 và mỗi 2 tuần tiếp theo |
Tác dụng phụ: đau đầu, chóng mặt Tác dụng về dạ dày ruột Dị ứng, |
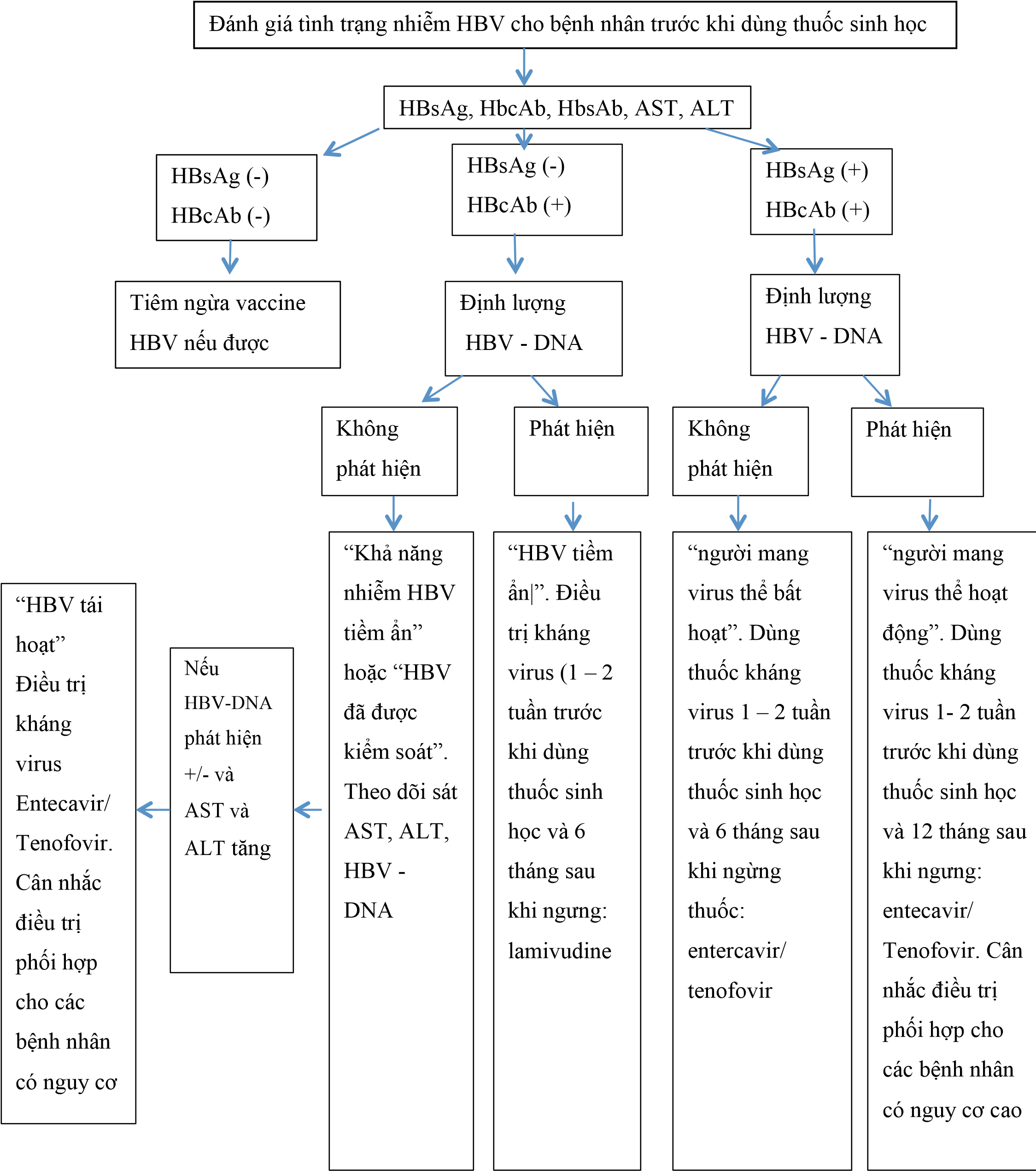
Phụ lục 5 một số lưu ý khi dùng anti – tnf
Khi bệnh nhân chấp nhận dùng thuốc:
Bác sỹ khai thác tiền sử bệnh:
Phơi nhiễm lao
Viêm gan virus B, C
Nhiễm trùng nặng, nhiễm trùng mạn tính, tiền sử nhiễm trùng tái phát
Bệnh máu, bệnh ung thư
Bệnh nhân có rối loạn hủy myelin của hệ thống thần kinh trung ương hoặc hệ thống thần kinh ngoại biên
Tiền sử dùng thuốc, tiêm vaccine gần đây
Suy tim sung huyết
Tiền sử dị ứng thuốc
Tiền sử dùng các thuốc sinh học, DMARDs
Tình trạng mang thai
Bác sỹ chỉ định cho bệnh nhân làm các xét nghiệm sàng lọc:
Công thức máu
Chức năng gan, thận
Viêm gan virus B: HBsAg, HBcAb, HBsAb
Viêm gan virus C: Anti – HCV
HIV
Phản ứng Mantoux, XQ phổi thắng, xét nghiệm IGRA nếu Mantoux dương tính
Điện tâm đồ, siêu âm tim
Thử thai (bệnh nhân nữ) → nếu muốn có thai dừng thuốc sinh học trước 6 tháng
Bệnh lupus ban đỏ
Các xét nghiệm trong giới hạn bình thường → tiêm thuốc
Khi một trong các xét nghiệm về nhiễm lao, nhiễm viêm gan siêu vi B, C hoặc các nhiễm trùng khác dương tính hoặc nghi ngờ → tham khảo quy trình tầm soát nhiễm trùng cơ hội (phụ lục 6)
Chống chỉ định
Suy tim mức độ vừa đến nặng độ III/IV theo NYHA
Dị ứng với Adalimumab hay bất kỳ thành phần nào của thuốc
Bệnh lao thể hoạt động, các nhiễm trùng cơ hội và các nhiễm trùng nặng như nhiễm khuẩn huyết
Phụ lục 6- quy trình tầm soát nhiễm trùng cơ hội
Nên tầm soát lao và viêm gan siêu vi trước khi điều trị bằng thuốc sinh học. khi có chỉ định thuốc sinh học thì tái đánh giá và xem xét kỹ hơn
Tầm soát và điều trị lao
Lâm sàng:
Lưu ý tiền sử bệnh, tiền căn tiếp xúc lao của bệnh nhân, tiền sử tiêm phòng lao..
Nhận biết các triệu chứng điển hình của lao như: sốt về chiều, ra mồ hôi đêm, sụt cân, ho kéo dài… cũng như một số triệu chứng của lao ngoài phổi
Thăm khám kỹ lâm sang tại phổi và toàn thân
Khi có nghi ngờ nhiễm lao hoạt động/ tiềm ẩn cần hội chẩn và xin ý kiến của chuyên gia lao
Cận lâm sàng:
Chẩn đoán hình ảnh: chụp XQ tim phổi
Phản ứng Mantoux hoặc IDR (Tuberculosis Test – TST)
Xem xét test huyết thanh nếu có điều kiện ( Interferon Gamma Release Assay- IGRA, Quantiferon Test)
Vi sinh: nên xem xét tìm BK nuôi cấy trong đờm theo đúng tiêu chuẩn (trường hợp khó có thể lấy đờm hoặc dịch dạ dày, dịch rửa phế quản qua nội soi) khi trên XQ, CT nghi ngờ có tổn thương
Điều trị
Phải điều trị cả lao hoạt động lẫn lao tiềm ẩn trước khi dùng thuốc sinh học
Nếu nhiễm lao hoạt động thì không dùng methotrexate hoặc tạm ngưng nếu đang dùng
Lao nặng: 5 loại thuốc, có thể kết hợp thêm quinolone trong lao màng não. Theo dõi sát các xét nghiệm sinh hóa để điều chỉnh thuốc và thay đổi phác đồ khi có biểu hiện tác dụng phụ do thuốc chống lao.
Lao tiềm ẩn: điều trị dự phòng với 2 thuốc (INH + Rifampicin) trong 2 tháng, tiếp tục trong 4 tháng hoặc 2 tháng sau khi dùng thuốc sinh học
Tầm soát và điều trị viêm gan virus b, c tiềm ẩn
Cận lâm sàng:
ALT, AST, chức năng gan
HBsAg, HBcAb, HBsAb, anti – HCV
Nếu HBsAg (+) thì định lượng HBV – DNA, HBeAb
Điều trị:
Men gan cao/ viêm gan hoạt động: không điều trị thuốc sinh học ngay
Khi bị nhiễm HBV, dù ở thể đang hoạt động hay tiềm ẩn , cần dùng thuốc kháng virus trong 1 – 2 tuần trước khi dùng thuốc sinh học, và cần kéo dài thuốc kháng virus trong suốt thời gian điều trị thuốc sinh học ở bệnh nhân có HBsAg (+),
Các nhiễm trùng khác:
Nếu nghi ngờ có nhiễm khuẩn thì làm thêm xét nghiệm pro – calcitonin và phải kết hợp với các triệu chứng lâm sàng để xác định chẩn đoán
Nếu có dấu hiệu nhiễm trùng nặng, không kiểm soát được bằng các trị liệu kháng sinh tương ứng, cần tạm ngưng thuốc sinh học và tiếp tục điều trị bằng kháng sinh
Phụ lục 7: một số định nghĩa (theo ecco 2017)
Sự khởi phát bệnh:
Tuổi chẩn đoán (A1: 40 tuổi) có tiên lượng khác nhau. Bệnh nhân được chẩn đoán trước năm 16 tuổi có thời gian khởi phát rầm rộ hơn, nguy cơ phẫu thuật đại tràng cao hơn.
Hoạt động bệnh:
Hoạt động bệnh trên lâm sàng được phân loại là: thuyên giảm, nhẹ, vừa, nặng.
Giai đoạn thuyên giảm:
Thuyên giảm được xác định khi hết các triệu chứng lâm sàng và lành niêm mạc trên nội soi
Kết hợp bảng lâm sàng và nội soi là thích hợp để làm thử nghiệm lâm sàng. Trong thực hành lâm sàng, thuyên giảm nghĩa là đại tiện ≤ 3 lần/ngày không có máu và mót rặn. thuyên giảm được xác định bởi các bảng lâm sàng có độ nhạy là 86 % và độ đặc hiệu 76% và đòi hỏi phải có nội soi đại tràng sigma để xác nhận lành niêm mạc là không cần thiết trong thực hành hàng ngày
Đáp ứng:
Đáp ứng được xác định khi lâm sàng và nội soi cải thiện, phụ thuộc (với mục đích thử nghiệm lâm sàng) vào bảng điểm hoạt động được sử dụng. Thông thường, đáp ứng nghĩa là giảm chỉ số hoạt động > 30%, cộng với giảm chảy máu trực tràng và hạ bậc thang điểm nội soi
Tái phát:
Thuật ngữ tái phát được định nghĩa là sự bùng lên triệu chứng ở bệnh nhân đã được coi như cải thiện về lâm sàng. Kết hợp chảy máu trực tràng với sự tăng số lần đại tiện và bất thường niêm mạc khi soi đại tràng sigma là cần thiết để xác định tái phát.
Các kiểu tái phát:
Tái phát sớm: được xác định khi tái phát xảy ra trong khoảng 3 tháng sau khi đạt được sự lui bệnh với liệu pháp điều trị trước. lâm sàng là rất quan trọng để xác định tái phát
Tái phát không thường xuyên ( ít hơn 1 lần/1 năm)
Tái phát thường xuyên (> 2 lần/ 1 năm)
Liên tục: triệu chứng dai dẳng của UC hoạt động, không có khoảng thời gian thuyên giảm. sự lựa chọn thích hợp nhất là xác định bệnh hoạt động liên tục > 5 năm được đề xuất, nhưng dường như thích hợp trong nghiên cứu dịch tễ học, khi thực hành hàng ngày phù hợp với thời gian ngắn hơn. Tiên lượng của các kiểu tái phát cần được xác định rõ
UC kém đáp ứng steroid: Bệnh hoạt động mặc dù thuốc prednisolone lên tới 0.75mg/kg/ngày và trong khoảng thời gian > 4 tuần không đáp ứng steroid. Định nghĩa này bao gồm luôn cả Crohn không đáp ứng steroid. Định nghĩa này như được rút ra để giảm bớt thời gian dùng steroid khi đến ngưỡng điều trị liệu pháp sinh học.
Khái niệm bệnh phụ thuộc steroid
Khái niệm bệnh phụ thuộc steroid cung cấp cho bệnh nhân, những người mà không thể giảm liều steroids xuống thấp liều tương đương prednisolone 10mg/ngày trong vòng 3 tháng từ khi bắt đầu dùng steroid không bao gồm bệnh hoạt động tái phát, hoặc những người mà tái phát trong vòng 3 tháng dừng steroid.
Uc không đáp ứng thuốc ức chế miễn dịch:
UC không đáp ứng thuốc ức chế miễn dịch: khi bệnh hoạt động hoặc tái phát mặc dù đã sử dụng thiopurine với liều thích hợp trong ít nhất 3 tháng (azathioprine 2 – 2.5 mg/kg/ngày hoặc mercaptopurine 1 – 1.5 mg/kg/ngày). Định nghĩa này giúp lựa chọn giữa liệu pháp sinh học và phẫu thuật
Viêm đại tràng xa không đáp ứng:
Viêm đại tràng xa không đáp ứng: được định nghĩa bằng các triệu chứng dai dẳng vì viêm khu trú ở trực tràng hoặc đại tràng trái, mặc dù điều trị với steroid uống và đặt tại chỗ và 5 – ASA với 4 – 8 tuần. tình huống này miêu tả một vấn đề nan giải thường gặp trên lâm sàng
Bệnh nhân mới:
Bệnh nhân mới: là khi UC hoạt động tại hoặc thời gian ngắn trước chẩn đoán, không có tiền sử điều trị UC trước đó.
Liệu pháp thay thế: là chỉ các liệu pháp sử dụng thay vì các thuốc thông thường
Liệu pháp thuốc bổ sung: chỉ các liệu pháp sử dụng thuốc thuốc hỗ trợ…
Bảng điểm mayo đánh giá độ hoạt động bệnh trong uc
|
Đặc điểm |
Số điểm |
Mô tả |
|
Số lần đại tiện |
0 |
Số lần đại tiện bằng số lần bình thường của bệnh nhân |
|
1 |
Nhiều hơn bình thường 1 – 2 lần |
|
|
2 |
Nhiều hơn bình thường 3- 4 lần |
|
|
3 |
Nhiều hơn bình thường ≥ 5 lần |
|
|
Chảy máu trực tràng |
0 |
Không nhìn thấy máu |
|
1 |
Vệt máu bám phân nhỏ hơn một nửa số lần đại tiện |
|
|
2 |
Phân lẫn máu rõ ràng ở hầu hết số lần đại tiện |
|
|
3 |
Chỉ có máu chảy |
|
|
Đặc điểm của nội soi đại tràng sigma |
0 |
Bình thường hoặc bệnh không hoạt động |
|
1 |
Bệnh nhẹ (ban đỏ, giảm lưới mạch máu dưới niêm mạc, phù nề nhẹ) |
|
|
2 |
Bệnh vừa (bản đỏ rõ ràng, mất mạng lưới mạch máu dưới niêm mạc, niêm mạc mủn, dễ chảy máu) |
|
|
3 |
Bệnh nặng (chảy máu tự phát, loét) |
|
|
Đánh giá của bác sỹ khám bệnh |
0 |
Bình thường (không có triệu chứng của viêm đại tràng, bệnh nhân cảm thấy khỏe, và soi đại tràng sigma có điểm là 0) (số lần đại tiện = 0, chảy máu trực tràng = 0, đánh giá chức năng của bệnh nhân = 0, đặc điểm soi đại tràng sigma = 0) |
|
1 |
Bệnh nhẹ (triệu chứng và đặc điểm nội soi trực tràng nhẹ) (các chỉ số hầu như là 1 điểm, tần suất đại tiện = 0 hoặc 1, chảy máu trực tràng = 0 hoặc 1, đánh giá chức năng của bệnh nhân = 0 hoặc 1, đặc điểm nội soi đại tràng sigma = 0 hoặc 1 |
|
|
2 |
Bệnh vừa (nhiều dấu hiệu bất thường nguy hiểm hơn và chỉ số thường là 1 hoặc 2, tần suất đại tiện = 1 hoặc 2, chảy máu trực tràng = 1 hoặc 2, đánh giá chức năng của bệnh nhân = 1 hoặc 2, đặc điểm nội soi đại tràng sigma = 1 hoặc 2) |
|
|
3 |
Bệnh nặng (nội soi đại trực tràng và điểm triệu chứng là 2 -3 và bệnh nhân có thể phải yêu cầu điều trị corticosteroid và có thể phải nhập viện) (các chỉ số hầu hết là 3: tần suất đại tiện = 2 hoặc 3, chảy máu trực tràng = 2 hoặc 3, đánh giá chức năng bệnh nhân = 2 hoặc 3, đặc điểm nội soi đại tràng sigma = 2 hoặc 3) |
|
|
Đánh giá chức năng của bệnh nhân |
0 |
Bình thường, khỏe |
|
1 |
Hơi kém, tạm được |
|
|
2 |
Tồi |
|
|
3 |
Rất tồi |
Đánh giá của bác sỹ khám bệnh dựa trên 3 tiêu chuẩn khác nhau là: báo cáo hang ngày của bệnh nhân về sự không thoải mái ở bụng, cảm giác về sự khỏe mạnh và các nhận xét khác, như là đặc điểm về cơ thể và tình trạng hoạt động của bệnh nhân