Yêu cầu xét nghiệm, chẩn đoán hình ảnh
Công thức máu, đông máu cơ bản.
Sinh hóa máu cơ bản: glucose, chức năng gan thận (ure, creatinin, bilirubin, ALT, AST), điện giải đồ, men tụy (Lipase, Amylase máu), chẩn đoán nguyên nhân (calci máu, ion canxi, lipid máu (Cholesterol, Triglycerid, LDL, HDL)), tiên lượng (CRP, LDH, protein, albumin).
Khí máu động mạch, điện tim, chụp XQ phổi thẳng.
Siêu âm ổ bụng. Tổng phân tích nước tiểu. Cấy máu, procalcitonin nếu có nhiễm trùng.
CT bụng (Chụp CT bụng sau 48 h giá trị tiên lượng). Cân nhắc MRI bụng với phụ nữ có thai.
ERCP chỉ định trường hợp sỏi OMC điều trị lấy sỏi.
Các thăm dò khác đánh giá nguyên nhân:
Nội soi dạ dày nếu nghi ngờ -> soi dạ dày cửa sổ bên quan sát vùng bóng vater, túi thừa tá tràng.
Chụp MRI nếu nghi ngờ tuỵ phân đôi (divisum).
Bệnh nhân > 40 tuổi u tuỵ nên xem xét nguyên nhân gây viêm tuỵ cấp: CEA, CA 19-9, chụp MSCT hoặc MRI, siêu âm nội soi.
Siêu âm nội soi (EUS): nghi sỏi nhỏ, u tuỵ, viêm tuỵ mạn.
Nếu các thăm dò làm đầy đủ chưa tìm được nguyên nhân, viêm tuỵ hay tái phát xem xét làm các xét nghiệm di truyền.
Cường cận giáp: canxi toàn phần và ion, horme tuyến giáp (PTH).
Chẩn đoán
Chẩn đoán viêm tụy cấp khi có 2 trong 3 tiêu chuẩn:
Đau bụng điển hình.
Tăng amylase và/hoặc lipase máu trên 3 lần (giá trị bình thường) và/hoặc.
Hình ảnh viêm tụy trên CĐHA.
Chụp CT bụng có thuốc cản quang và/hoặc MRI tụy chỉ khi chẩn đoán không rõ ràng hoặc lâm sàng không cải thiện trong 48-72h sau khi khởi bệnh.
Đánh giá ban đầu: rất quan trọng
Đánh giá tình trạng huyết động ngay khi nhập viện.
Đánh giá yếu tố nguy cơ (có ở phần phụ lục) để phân tầng bệnh nhân theo nguy cơ cao hoặc nguy cơ thấp.
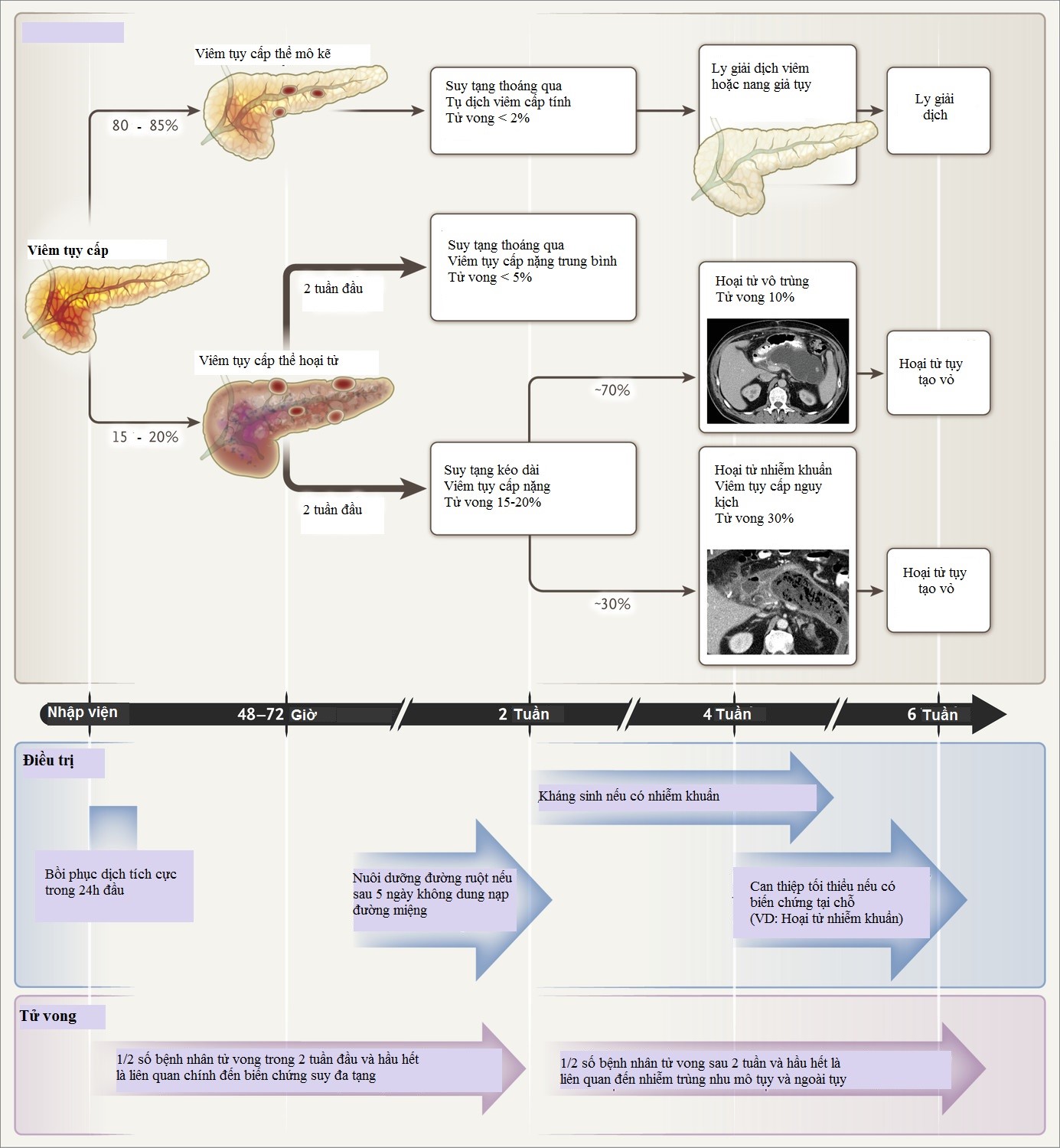
Đánh giá mức độ viêm tuỵ theo phân loại Atlanta sửa đổi (2013).
Bệnh nhân viêm tụy cấp có suy tạng (có ở phần phụ lục) cần điều trị tại khoa ICU.
Điều trị
Bù đủ thể tích tuần hoàn
Bù dịch sớm và tích cực trong 12-24h (200ml-500 ml/giờ hoặc 5-10 ml/kg). Các bệnh nhân có bệnh lý tim mạch, thận hoặc các yếu tố nguy cơ gây quá tải dịch cần thận trọng, những trường hợp này nên đặt catheter tĩnh mạch trung tâm.
Trường hợp thiếu dịch nhiều (triệu chứng mạnh nhanh, hạ huyết áp) cần bù dịch nhanh trong thời gian ngắn (đặt catheter tĩnh mạch trung tâm để bù dịch và theo dõi CVP).
Nên bù dịch bằng dung dịch Ringer lactat thay thế dịch muối đẳng trương.
Đánh giá lượng dịch bù mỗi 6h sau khi nhập viện và tiếp tục trong 24-48h sau đó và chú ý đề phòng phù phổi cấp.
Mục tiêu của bù dịch tích cực:
Nhịp tim
Huyết áp trung bình 65-85 mmHg.
Nước tiểu: 0.5 – 1ml/kg/h.
Hematocrit 35-44% trong vòng 48h.
Giảm ure máu.
Huyết áp trung bình, nước tiểu đã đạt mục tiêu, bù dịch nhanh nên dừng hoặc giảm và điều chỉnh theo mục tiêu.
Dinh dưỡng trong viêm tuỵ cấp
Viêm tụy nhẹ: nên cho ăn qua đường miệng nếu bệnh nhân không nôn hoặc buồn nôn và đỡ đau bụng hoặc bệnh nhân đói. Thức ăn ban đầu thức ăn đặc ít mỡ hoặc ăn lỏng.
Viêm tụy thể nặng: nuôi dưỡng đường tiêu hoá càng sớm nếu có thế, nên đặt sonde tá tràng hoặc dạ dày để nuôi dưỡng qua đường ruột giúp dự phòng biến chứng nhiễm khuẩn. Nuôi dưỡng qua đường tĩnh mạch chỉ khi nuôi dưỡng qua đường ruột không thực hiện được hoặc không đủ nhu cầu dinh dưỡng.
Đặt sonde dạ dày hoặc sonde tá tràng để nuôi dưỡng được chứng minh hiệu quả và an toàn như nhau.
Kháng sinh
Kháng sinh chỉ định ở bệnh nhân có nhiễm trùng ngoài tụy như viêm đường mật, nhiễm trùng catheter, nhiễm khuẩn huyết, nhiễm khuẩn tiết niệu, viêm phổi.
Không khuyến cáo sử dụng kháng sinh thường quy điều trị viêm tụy cấp thể nặng hoăc dự phòng nhiễm khuẩn trong viêm tụy hoại tử vô khuẩn.
Cần nghĩ đến viêm tụy hoại tử nhiễm khuẩn ở những bệnh nhân có ổ hoại tử tụy hoặc quanh tụy nhưng lâm sàng không cải thiện hoặc tiến triển khi điều trị sau 7-10 ngày nằm viện. Trong trường hợp này nên:
Chọc hút bằng kim nhỏ dưới hướng dẫn CT bụng hoặc siêu âm để nhuộm soi và cấy vi khuẩn để sử dụng kháng sinh theo kháng sinh đồ hoặc.
Sử dụng kháng sinh theo kinh nghiệm.
Viêm tụy hoại tử nhiễm khuẩn hoặc nghi ngờ có nhiễm khuẩn cần chỉ định kháng sinh nhóm carbapenem, cephalosphorin thế hệ III phối hợp metronidazole, quinolon…
Vai trò của ercp
Bệnh nhân viêm tụy cấp có nhiễm trùng đường mật (nghi do sỏi tắc nghẽn) nên tiến hành làm ERCP sớm trong 24h sau khi nhập viện.
Trường hợp nghi ngờ sỏi mật nhưng không có viêm đường mật hoặc không có vàng da nên chụp MRI dựng cây đường mật (MRCP) hoặc siêu âm nội soi (hơn là ERCP) để chẩn đoán.
Các điều trị hỗ trợ khác
CĐ đặt sonde dạ dày dẫn lưu khi có biểu hiện liệt ruột, chướng bụng hoặc nôn nhiều.
Không phải tất cả các bệnh nhân đều phải đặt sonde dạ dày.
Điều trị giảm đau: chú trọng giảm đau cho bệnh nhân bằng Perfalgan, fentanyl (nếu đau nhiều có thể sử dụng bơm tiêm điện và khi sử dụng chú ý theo dõi sát tình trạng hô hâp bằng monitor), feldene.
Dùng thuốc ức chế bơm proton H+, PPI khi có tổn thương dạ dày tá tràng do stress.
Rối loạn điện giải: chú ý bù kali nếu thấp, nếu có suy thận chú ý có tăng kali hay không…
Điều chỉnh đường máu nếu có tăng cao (có bài riêng).
Can thiệp biến chứng tại chỗ
Viêm tụy cấp hoại tử nhiễm trùng nếu tình trạng lâm sàng xấu đi, dẫn lưu qua da hoặc nội soi nên được tiến hành.
Thời điểm can thiệp trong viêm tụy cấp hoại tử nhiễm trùng đã xác định hoặc còn nghi ngờ.
Can thiệp dẫn lưu qua da, dạ dày, phẫu thuật cắt ổ hoại tử nên trì hoãn nếu có thể ít nhất 4 tuần để ổ hoại tử tạo vách.
Can thiệp tối ưu nên bắt đầu các thủ thuật ít xâm lẫn dẫn lưu qua da (sau phúc mạc) hoặc dẫn lưu qua đường tiêu hóa, nếu thất bại mới phẫu thuật cắt ổ hoại tử.
Nếu dẫn lưu qua da được tiến hành sớm, phẫu thuật cắt ổ hoại tử vẫn nên trì hoãn cho đến khi ổ tụ dịch tạo vách.
Nang giả tuỵ khu trú không triệu chứng thường không can thiệp gì và theo dõi.
Phẫu thuật
Bệnh nhân viêm tụy cấp nhẹ do sỏi túi mật cần xem xét phẫu thuật cắt túi mật (dự phòng tái phát).
Cân nhắc khi áp xe tụy, viêm tụy hoại tử gây chảy máu trong ổ bụng, thủng mà các biện pháp khác không giải quyết được.
Không can thiệp phẫu thuật: nang giả tuỵ không triệu chứng, hoại tử tuỵ hoặc ngoài tuỵ với bất kỳ kích thước, vị trí và/hoặc lan rộng.
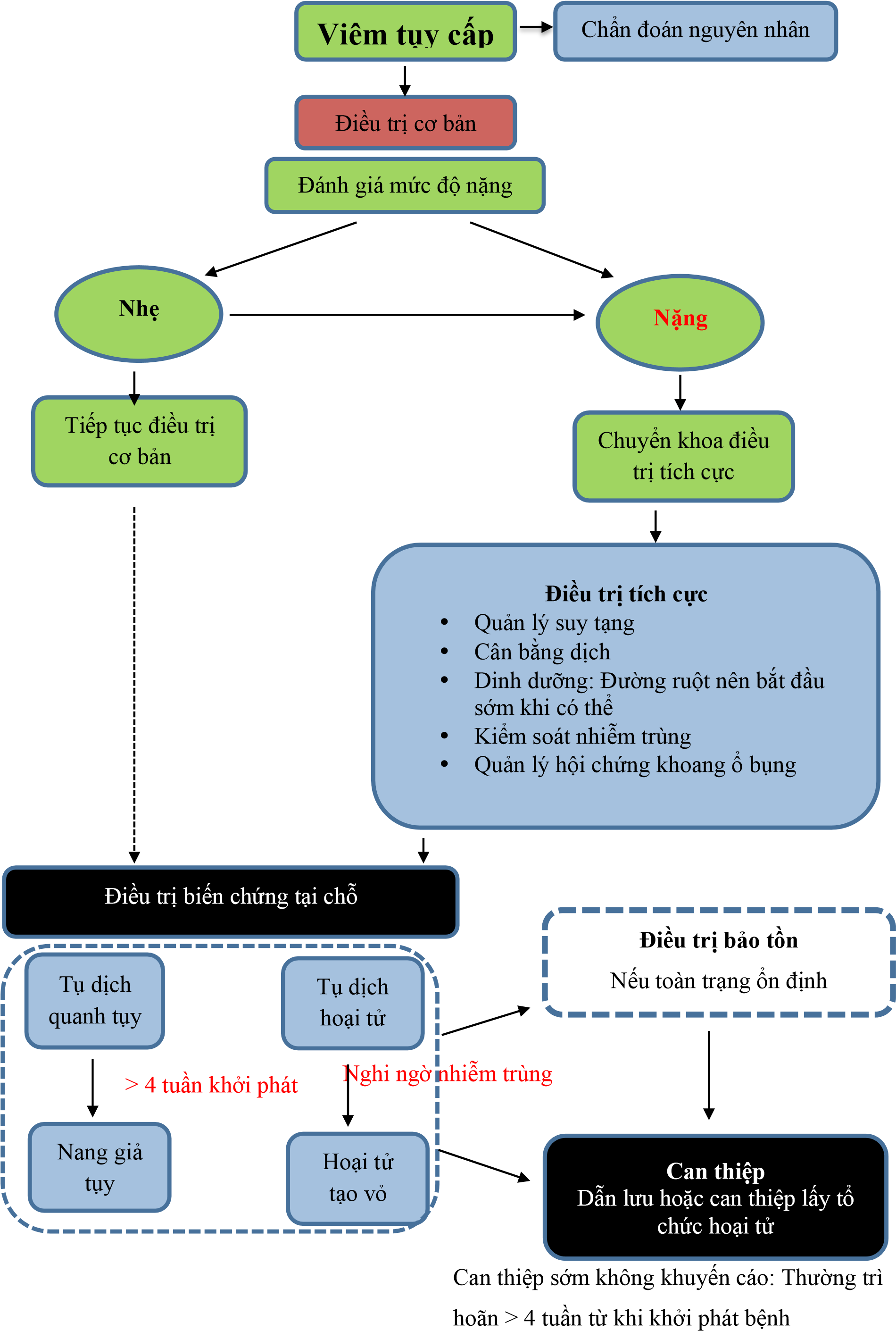
Sơ đồ diễn biến và quản lý viêm tụy cấp
Tài liệu tham khảo
Tenner S., Baillie J., DeWitt J. và cộng sự (2013). “American College of Gastroenterology guideline: management of acute pancreatitis”. Am J Gastroenterol, 108 (9), 1400-1415; 1416.
IAP/APA (2013). “Evidence-based guidelines for the management of acute pancreatitis”. Pancreatology, 13 (4 Suppl 2), e1-15.
Banks P. A., Bollen T. L., Dervenis C. và cộng sự (2013). “Classification of acute pancreatitis–2012: revision of the Atlanta classification and definitions by international consensus”. Gut, 62 (1), 102-111.
Yokoe M., Takada T., Mayumi T. và cộng sự (2015). “Japanese guidelines for the management of acute pancreatitis: Japanese Guidelines”. J Hepatobiliary Pancreat Sci, 22 (6), 405-432
UK guidelines for the management of acute pancreatitis. Gut 2005; 54(Suppl III):iii1–iii9
N Engl J Med;375:1972-81.
C D Johnson, M Abu-Hilal (2004). “Persistent organ failure during the first week as a marker of fatal outcome in acute pancreatitis”. Gut; 53:1340–1344
Phụ lục
Yếu tố nguy cơ nặng
|
Đặc điểm bệnh nhân |
Xét nghiệm |
|
Tuổi > 55 Béo phì (BMI > 30 kg/m2) Thay đổi ý thức Bệnh kèm theo |
Ure máu > 20 mg/dl (>7 mmol/l) Tăng ure máu Hematocrite > 44 % Tăng hematocrite Tăng creatinin |
|
Đáp ứng viêm hệ thống (SIRS) > 2 tiêu chuẩn |
Chẩn đoán hình ảnh |
|
Mạch > 90 lần/phút Nhịp thở > 20/phút hoặc PaCO2 > 32mm Hg Nhiệt độ >38°C hoặc Bạch cầu > 12,000 hoặc |
Tràn dịch màng phổi Tổn thương thâm nhiễm phổi Nhiều ổ tụ dịch ngoài tụy |
Tenner S, Baillie J, DeWitt J. và cộng sự (2013). “American College of Gastroenterology guideline: management of acute pancreatitis”. Am J Gastroenterol
Viêm tuỵ cấp nặng: atlanta và sửa đổi
|
Tiêu chuẩn Atlanta (1993) |
Atlanta sửa đổi (2013) |
|
Viêm tuỵ cấp nhẹ |
Viêm tuỵ cấp nhẹ |
|
Không có suy tạng |
Không có suy tạng |
|
Không có biến chứng tại chỗ |
Không có biến chứng tại chỗ |
|
Viêm tuỵ cấp nặng |
Viêm tuỵ cấp nặng vừa |
|
Biến chứng tại chỗ và/hoặc |
Biến chứng tại chỗ và/hoặc |
|
Suy tạng: Chảy máu tiêu hoá (> 500ml/24h) Shock: HA tâm thu ≤ 90mmHg PaO2 ≤ 60% Creatinin ≥ 177 µmol/L |
Suy tạng thoáng qua ( |
|
Viêm tuỵ cấp nặng |
|
|
Suy tạng dai dẳng > 48h |
Lưu ý:
Biến chứng tại chỗ: tụ dịch quanh tụy, hoại tử tuỵ hoặc quanh tụy.
Suy tạng được đánh giá theo thang điểm Marshal cải tiến: ≥ 2 điểm của bất cứ tạng nào được định nghĩa là có suy tạng.
Suy tạng: Marshal ≥ 2 với bất kỳ cơ quan nào tương đương [7].
(1). Suy tim mạch: HA tâm thu ≤ 90mmHg với không đáp ứng truyền dịch.
Suy hô hấp: Pa02/Fi02
Suy hệ thần kinh trung ương: điểm hôn mê Glasgow
Rối loạn đông máu: tiểu cầu ≤ 80 G/l.
Suy thận: creatinin huyết thanh > 170 mmol/l
Bảng điểm tiên lượng ctsi
|
ĐỘ |
TỔN THƯƠNG |
ĐIỂM |
||
|
A |
Tụy bình thường |
0 |
||
|
B |
Tụy to toàn bộ hoặc khu trú, bờ tụy không đều |
1 |
||
|
C |
Bất thường nhu mô tụy, thâm nhiễm viêm tổ chức mỡ quanh tụy |
2 |
||
|
D |
Viêm hoặc Có 1 ổ tụ dịch quanh tụy |
3 |
||
|
E |
Có ≥ 2 ổ tụ dịch +/ có khí ở trong tụy hoặc sau phúc mạc |
4 |
||
|
Tổn thương |
Điểm |
Điểm mức độ nặng của Balthazar = điểm mức độ viêm + điểm hoại tử. Dưới 6 điểm: VTC thể nhẹ. Trên 6 điểm: VTC thể nặng |
||
|
Tụy bình thường |
0 |
|||
|
Hoại tử |
2 |
|||
|
Hoại tử nhu mô từ 30-50% |
4 |
|||
|
Hoại tử nhu mô > 50% |
6 |
|||
Bảng điểm ranson
|
LÚC VÀO VIỆN |
SAU 48 GIỜ |
|||
|
Tuổi > 55 Bạch cầu> 16.000 /mm3 Đường máu > 200 mg/dl LDH máu > 350 u/l AST (GOT) > 250 u/l
|
Giảm hematocrit > 10%. Tăng ure máu > 50 mg/dl (1,8 mmol/l) Canxi máu PaO2 Giảm Bicarbonat > 4 mmol/l (4mEq/l) Lượng dịch thiếu ước tính > 6 lít |
|||
|
Mức độ ( giá trị tiên lượng ) |
Điểm |
Tỷ lệ áp xe (%) |
Điểm |
Tỷ lệ tử vong % |
|
1 |
||||
|
Nhẹ |
0-2 |
12.5 |
3-4 |
15 |
|
Vừa |
3-5 |
31.8 |
5-6 |
40 |
|
Nặng |
≥ 6 |
80 |
>7 |
100 |